Physiotherapie und Rehabilitation
- Was ist das?
Behandlungen:
- Lumbaler Leistenbruch
- Rehabilitation bei Schlaganfall
- Nackenhernie
- Manuelle Therapie
- Traumatische Hirnverletzungen und Rehabilitation
- Wirbelsäulenverletzungen und Rehabilitation
- Rehabilitation bei Schlaganfall
- Chiropraktische Behandlung
- Schmerzen im unteren Rücken
- Skoliose
- Pädiatrische Rehabilitation
- Ozon-Therapie
- Ergo teraspi
- Fazialislähmung
- Zerebrale Lähmung
- Rehabilitation der Adipositas
- Rehabilitation von Muskelkrankheiten
- Kardiale Rehabilitation
- Gelenkarthrose
- Rehabilitation von Frakturen
- Akupunktur
- Pulmonale Rehabilitation
- Hydrotherapie
- Spina bifida
- Nervenkompression
- Osteopathie
- Nackenschmerzen
- Schmerzen in der Schulter
- Abflachung des Halses
- Verletzungen des Kreuzbandes
- Arthritis im Knie
- Syndrom der ruhelosen Beine
- Schleimbeutelentzündung Tendinitis
- Verrutschen der Lendenwirbelsäule
- Klinisches Pilates
- Stumpfe Schulter
- Behandlung von Triggerpunkten
- Hüftarthrose
- Achillessehnenentzündung
- Capral-Tunnel-Syndrom
- Muskelrisse in der Schulter
- Impingement-Syndrom der Schulter
- Multiple Sklerose (MS)
- Kanalverengung
- Syndrom des Knochenmarködems
- Auf Zehenspitzen gehen
- Hallux valgus
- Bäckerzyste
- Rehabilitation von Knieprothesen
- Logopädie, Sprachtherapie
- Behandlung von Lymphödemen
- Schröpfbehandlung
- Torticollis
- Rehabilitation des Schluckens
- Behandlung mit der Trockennadel
- Rehabilitation des Plexus brachialis
- Rehabilitation von Schwindelgefühlen
- Mesotherapie
- Meniskusverletzungen
- Rehabilitation von Hüftprothesen
- Verstauchte Knöchel
- Behandlung des Tennis- und Golferellenbogens
- Entzündlicher Gelenkrheumatismus
- Chronische Müdigkeit
- Entzündliche Schmerzen im unteren Rückenbereich
- Rheumatoide Arthritis
- Fibromyalgie
- Fersensporn
Was ist physikalische Therapie und Rehabilitation?
Physikalische Therapie und Rehabilitation ist ein Fachgebiet, das sich mit der Diagnose und Behandlung von physischen und funktionellen Störungen des Muskel-Skelett-Systems, des Nervensystems und des Herz-Kreislauf-Systems befasst.
Unter physikalischer Therapie versteht man die Anwendung physikalischer Methoden und Techniken bei der Behandlung von Krankheiten. Die angewandten physikalischen Therapiemethoden und -techniken verursachen keine Läsionen oder Wunden in unserem Körper. Das Ziel der physikalischen Therapie ist es, die Schmerzen des Patienten zu verringern oder zu beseitigen, die funktionelle Kapazität zu erhöhen, die Aktivitäten des täglichen Lebens wiederzuerlangen, die Funktionen der Organe wiederherzustellen und seinen Platz in der Gesellschaft als unabhängiges Individuum einzunehmen.
In welchen Bereichen wird die physikalische Therapie und Rehabilitation eingesetzt?
- Orthopädische Krankheiten und Verletzungen
- Neurologische und neuromuskuläre Krankheiten und Verletzungen
- Behandlung akuter und chronischer Schmerzen
- Rheumatische Erkrankungen
- Pädiatrische Rehabilitation
- Kardiopulmonale Rehabilitation (Herz-Lungen-Rehabilitation)
- Angeborene oder erworbene Gelenk- und Knochenerkrankungen
- Rehabilitation nach Verbrennungen
- Geriatrische (ältere) Rehabilitation
- Stoffwechselkrankheiten (Diabetes, Osteoporose, usw.)
- Sportverletzungen
- Präventive Behandlungsansätze
Was sind Anwendungen in der Physiotherapie und Rehabilitation?
Nach der Diagnose der Krankheit wird je nach Zustand des Patienten ein geeignetes Physiotherapieprogramm geplant. Die Physiotherapie sollte unter der Aufsicht eines Facharztes durchgeführt werden. Dieses Behandlungsprogramm kann Medikamente, die Anwendung von physiotherapeutischen Techniken und eine oder mehrere therapeutische Übungen umfassen.
Wärme, Licht, Wasser – Mittel
Oberflächliche Wärme (Infrarot, heiße Packung, Paraffin, Wirbelbad),
Tiefenwärme (Ultraschall, Hochintensitätslaser, TECAR)
Hydrotherapie (Schwimmbadgymnastik, Kontrastbad, Kurbehandlung, Unterwassermassage, Whirlpool)
Elektrotherapie
Sie wird angewendet, indem Strom mit einer bestimmten Frequenz und Intensität an den Körper angelegt wird. Sie kann zur Behandlung von akuten oder chronischen Schmerzen, Ödemen, zur Muskelstärkung oder zum Funktionstraining bestimmter Muskeln eingesetzt werden.
Mechanotherapie
Es handelt sich um die Anwendung von mechanischen Geräten und Apparaten zu Behandlungszwecken.
Es werden Gehroboter, Armroboter, Traktion, Wirbelsäulendekompression (Hüft-Hals-Zug), pneumatische Kompression, CPM-Geräte usw. eingesetzt.
Manuelle Therapiemethoden
Die manuelle Therapie ist eine Form der physikalischen Therapie, die ausschließlich mit der Hand und ohne den Einsatz von Geräten oder Maschinen durchgeführt wird. Bei der manuellen Therapie verwenden die Therapeuten nur ihre Hände, um Probleme zu lindern, die durch Muskelkrämpfe, Muskelverspannungen und Gelenkfehlfunktionen verursacht werden.
Therapeutische Übungen
Sie ist einer der wichtigsten Bestandteile der Physiotherapie. Personalisierte Übungen, die auf den Patienten und den Zustand der Krankheit abgestimmt sind, sollten nur von spezialisierten Ärzten und Physiotherapeuten durchgeführt werden.
Änderungen im täglichen Leben
Während der Behandlung der Krankheit kann der Patient einige Vorkehrungen in seinem täglichen Leben treffen. Beispiele dafür sind die Gestaltung der Aktivitäten, die Aufnahme von Bewegung und Sport in den Alltag, die Vermeidung potenziell schädlicher Bewegungen, Ernährungsempfehlungen usw.
Verwendung von Prothesen und Orthesen
Prothesen: Ein Gerät, das die fehlende Gliedmaße nachahmt.
Orthesen: Dies sind Geräte, die zum Schutz, zur Unterstützung und zur Verbesserung der Leistungsfähigkeit einer vorhandenen Gliedmaße verwendet werden (Knieschiene, Korsett, Stock, Bandage, Bandage, Tape, Kinesiotape usw.).
Wie lange dauert die Physiotherapie?
Die Physiotherapie wird in Sitzungen durchgeführt. Bei orthopädischen Erkrankungen können insgesamt 10-20 Sitzungen à 1 Stunde durchgeführt werden. Bei neurologischen Erkrankungen ist die Rehabilitation in der Regel ein längerer Prozess, der in 1-2-stündigen Sitzungen durchgeführt wird, aber der Rehabilitationsprozess kann sich je nach Zustand des Patienten über Jahre hinziehen.
Sind physiotherapeutische Anwendungen schmerzhaft?
In der Regel verspürt der Patient bei physiotherapeutischen Anwendungen keine Schmerzen. Wenn der Patient jedoch eine Gelenkeinschränkung hat, z. B. ein eingefrorenes Gelenk, kann es zu leichten Schmerzen kommen, wenn der Physiotherapeut Dehnungsübungen durchführt.
Welche Bedingungen sind zu berücksichtigen?
Entzündliche Zustände, aktive Perioden rheumatischer Erkrankungen (Perioden, in denen die Gelenke geschwollen, heiß und schmerzhaft sind), Gefäßverschlüsse, Krampfadern, Varizen, offene Wunden und infizierte Bereiche werden mit Vorsicht behandelt oder Anwendungen, die der Facharzt nicht für angemessen hält, werden nicht durchgeführt.
Was sind die möglichen Risiken und Nebenwirkungen von Physiotherapie- und Rehabilitationsanwendungen?
Die Physiotherapie ist ein Behandlungsansatz mit sehr wenigen Nebenwirkungen und Risiken. Unerwünschte Wirkungen wie Hautrötungen und Empfindlichkeit können jedoch auftreten, sind aber selten.
Sehr seltene Nebenwirkungen sind Überempfindlichkeit der Haut, Blutdruckveränderungen.
Bei geeigneter Technik, angemessener medizinischer Ausrüstung und erfahrenem medizinischem Personal sind die Risiken gering.
Um das Auftreten dieser Erkrankungen zu minimieren, sollten Sie Ihren Arzt vor der Anwendung ausführlich über Ihren Gesundheitszustand informieren. Sie sollten Ihren Arzt über bekannte Arzneimittelallergien und Krankheiten informieren.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist eine lumbale Hernie?
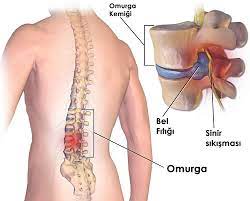
Ein lumbaler Bandscheibenvorfall tritt auf, wenn die Bandscheiben zwischen den 5 Wirbeln der Lendenwirbelsäule aus verschiedenen Gründen verschleißen, reißen oder verrutschen und Druck auf das Rückenmark und die aus dem Rückenmark austretenden Nerven ausüben.
Was sind die Ursachen einer Lendenhernie?
Der Flüssigkeitsgehalt in den Bandscheiben zwischen den Wirbeln nimmt mit der Zeit und mit dem Alter ab. Dadurch verringert sich die Haltbarkeit der Bandscheibe gegenüber Belastungen. Belastungen wie schweres Heben, unkontrollierte plötzliche Bewegungen in der Hüfte, langes Stehen oder Sitzen, Traumata wie Stürze und Stöße können Bandscheibenrisse und Bandscheibenvorfälle verursachen.
Obwohl Bandscheibenvorfälle häufiger bei Menschen mittleren Alters und älteren Menschen auftreten, können sie auch bei jungen Menschen und sogar bei Kindern beobachtet werden. Obwohl er bei Männern und Frauen gleich häufig auftritt, erhöht sich das Risiko des Auftretens während der Schwangerschaft aufgrund einer übermäßigen Gewichtszunahme in kurzer Zeit. Übergewicht ist ein wichtiger Risikofaktor für Bandscheibenvorfälle. Darüber hinaus stört Rauchen die Ernährung der Bandscheiben, führt zu Flüssigkeitsverlust und erhöht das Risiko von Bandscheibenvorfällen. Außerdem verlängert es den Heilungsprozess. Weitere Risikofaktoren für Bandscheibenvorfälle sind lange Schreibtischarbeit, langes Autofahren, eine sitzende Lebensweise, Bewegungen und Tätigkeiten, die die Wirbelsäule belasten, sowie unangemessene sportliche Aktivitäten.
Die Schwäche der Muskeln rund um die Wirbelsäule und der Rumpf-Bauchmuskulatur erhöht die Belastung der Bandscheiben und bereitet den Boden für einen Bandscheibenvorfall. Um Bandscheibenvorfällen vorzubeugen, ist es daher sehr wichtig, Übungen und Sport zu betreiben, die die Taille, den Bauch und die Rückenmuskulatur stärken, sowie die oben genannten Risikofaktoren zu vermeiden.
Was sind die Symptome einer lumbalen Hernie?
Das wichtigste Symptom eines Bandscheibenvorfalls sind Schmerzen, die von der Taille ins Bein ausstrahlen. Mit diesen Beschwerden suchen die Patienten in der Regel einen Arzt auf. Diese Symptome treten jedoch nicht bei jedem Bandscheibenvorfall-Patienten auf. Manchmal sind sie völlig schmerzfrei oder es treten anfangs nur Schmerzen in der Lendengegend auf. Die Schmerzen können über die Rückseite des Beins bis zur Hüfte, zum Knie oder sogar zur Ferse ausstrahlen. In Situationen, die den Druck auf die Wirbelsäule erhöhen, wie z. B. Husten, Niesen und Überanstrengung, können sich die Schmerzen verstärken, und es kann sogar zu Steifheit kommen.
Schmerzen in einem oder beiden Beinen können von Symptomen wie Taubheit, Brennen und Kribbeln begleitet sein. Die Ursache dieser Symptome ist der Druck der Hernie auf die Beinnerven. Bei schwerer Nervenkompression kann es zu fortgeschrittenen neurologischen Problemen wie Schwäche der Bein-, Knöchel- und Fußmuskulatur, Schwierigkeiten beim Gehen, Harninkontinenz und Verlust der Sexualfunktionen kommen.
Aufgrund von Schmerzen, Steifheit und Funktionseinschränkungen hat der Patient zunehmend Schwierigkeiten bei den Aktivitäten des täglichen Lebens wie Sitzen, Stehen und Gehen.
Wie wird eine lumbale Hernie diagnostiziert?
Ein lumbaler Bandscheibenvorfall wird durch eine sorgfältige Anamnese, eine körperliche und neurologische Untersuchung und bildgebende Verfahren wie Röntgen, MRT (Magnetresonanztomographie) oder CT (Computertomographie) diagnostiziert. In einigen Fällen kann eine Nervenuntersuchung, die EMG (Elektromyographie), erforderlich sein.
Welche Behandlungsmethoden gibt es bei Lendenbrüchen?
Die Behandlung von Bandscheibenvorfällen erfolgt individuell. Es handelt sich nicht um eine Erkrankung, die eine dringende chirurgische Behandlung erfordert, außer bei schwerwiegenden neurologischen Symptomen wie fortschreitendem Kraftverlust, Harn- und Stuhlinkontinenz. Im Allgemeinen kann ein sehr großer Teil der Patienten ohne chirurgischen Eingriff behandelt werden.
Der erste Schritt bei der Behandlung eines lumbalen Bandscheibenvorfalls ist Ruhe. Da man jedoch in den letzten Jahren erkannt hat, dass sich längere Ruhezeiten negativ auf die Behandlung von Bandscheibenvorfällen auswirken können, ist es für den Erfolg der Behandlung wichtig, Ruhe und Bewegungseinschränkung so kurz wie möglich zu halten. Zwar kann bei sehr starken Schmerzen kurzzeitige Bettruhe verordnet werden, doch besteht die Schonung meist in der Einschränkung von Bewegungen, die die Wirbelsäule belasten. Ob der Patient zur Arbeit gehen kann oder nicht, wird von seinem Arzt in Abhängigkeit von seinem Beruf beurteilt.
In dieser Zeit werden in der Regel Schmerzmittel und Muskelrelaxantien verabreicht. In einigen Fällen kann auch eine kontrollierte Steroidbehandlung durchgeführt werden. Wenn nötig, kann für kurze Zeit ein Korsett getragen werden.
Physiotherapeutische Methoden nehmen bei der Behandlung von Bandscheibenvorfällen einen wichtigen Platz ein. Zu diesem Zweck sind Wärmeanwendungen, Ultraschall, Laser, schmerzlindernde Strombehandlungen, Massage, Mobilisierung, manuelle Therapie, Dry Needling, Taping, Traktion (klassische und vertikale Traktion – Vertetrac) die am häufigsten verwendeten Behandlungsmethoden.
In einigen Fällen können epidurale Injektionen und Nervenblockaden im Lendenbereich durchgeführt werden, um die Schmerzen zu lindern.
Bei der Behandlung eines lumbalen Bandscheibenvorfalls sollte frühzeitig mit Bewegungsanwendungen begonnen werden, die ein fester Bestandteil der Behandlung sein sollten. Zu Beginn wird der Patient darin geschult, die Aktivitäten des täglichen Lebens zu regulieren, und es wird ein Programm mit Dehn-, Streck- und Haltungsübungen so eingeleitet, dass die Schmerzen nicht zunehmen. In den späteren Phasen des Prozesses, wenn die Schmerzen nachlassen, wird mit Ausdauer- und Kräftigungsübungen begonnen. Die Intensität der Übungen wird an den klinischen Zustand des Patienten angepasst, und das Ziel ist die schnellstmögliche Rückkehr zu den Aktivitäten des täglichen Lebens und der Arbeit.
Die spinale Dekompressionstherapie ist eine erfolgreiche Behandlungsmethode bei der Behandlung von Bandscheibenvorfällen. Es handelt sich um eine Technik, bei der durch kontrollierten Zug ein Unterdruck auf die problematische Bandscheibe ausgeübt wird. Sie bietet eine sicherere und wirksamere Traktion als andere Traktionsmethoden und kann auch bei fortgeschrittenen Hernien eingesetzt werden.
Die Operation eines lumbalen Bandscheibenvorfalls ist die letzte Behandlungsmöglichkeit bei schweren und fortschreitenden neurologischen Defiziten und in Fällen, in denen trotz aller Behandlungen keine Ergebnisse erzielt werden. In der postoperativen Phase können bei Bedarf Physiotherapie und Rehabilitation durchgeführt werden.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist ein Schlaganfall?
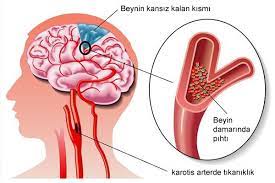
Eine Lähmung ist ein Zustand, der mit einem Verlust der Muskelfunktion einhergehen kann und auch als sensorischer Verlust bezeichnet wird. Dieser Begriff leitet sich aus dem Griechischen ab und bedeutet so viel wie “Neutralisierung der Nerven”. Der Grund dafür ist, dass im Nervensystem häufig ein Verlust der motorischen Funktion oder der sensorischen Informationen vorliegt.
Es gibt zwei Hauptursachen für Lähmungen. Lähmungen entstehen durch eine Schädigung des Gehirns oder des Rückenmarks. Lähmungen, die in höherem Alter häufiger auftreten, betreffen nur einen bestimmten Teil des Körpers, nicht den ganzen Körper. Der Verlust von Empfindungen und Bewegungen bei Lähmungen ist in der Regel einseitig und tritt nur auf der rechten oder linken Seite des Körpers auf.
Was sind die Ursachen für Lähmungen?
Für einen vorübergehenden oder dauerhaften Schlaganfall gibt es mehrere mögliche Gründe. In der Regel ist er die Folge einer Schädigung des Rückenmarks oder anderer Teile des Nervensystems. Diese Schäden sind
- Schlaganfall
- Trauma
- Poliomyelitis
- Zerebrale Lähmung
- Periphere Neuropathie
- Die Parkinsonsche Krankheit
- Botulismus
- Spina bifida
- Multiple Sklerose
- Guillain-Barré-Syndrom
- Darüber hinaus beeinträchtigen einige Arzneimittel die Funktion von Nerven und können in seltenen Fällen Lähmungen verursachen.
Welche Arten von Lähmungen gibt es?
Lähmungen können als lokalisiert eingestuft werden, wenn ein bestimmter Teil des Körpers betroffen ist, z. B. das Gesicht oder die Hände, oder als generalisierte Lähmung, wenn ein großer Teil des Körpers betroffen ist. Es gibt auch spezifischere Begriffe zur Beschreibung bestimmter betroffener Körperbereiche:
- Monoplegie ist die Lähmung einer Gliedmaße.
- Hemiplegie ist die Lähmung von Arm und Bein auf einer Körperseite.
- Eine Querschnittslähmung ist eine Lähmung beider Beine und von Teilen des Unterkörpers, z. B. des Beckens.
- Bei einer Tetraplegie oder Quadriplegie sind beide Arme oder Beine gelähmt.
Welche Bedingungen können Lähmungen verursachen?
Ein Schlaganfall kann auch zu anderen gesundheitlichen Problemen führen. Insbesondere Harn- und Stuhlinkontinenz sind bei vielen Menschen nach einem Schlaganfall bekannt. Darüber hinaus wird die sexuelle Funktion sowohl bei Männern als auch bei Frauen beeinträchtigt.
Druckgeschwüre können auch durch übermäßigen Druck auf bestimmte Gewebe im Körper entstehen.
Viele Menschen leiden unter den psychologischen Auswirkungen der durch den Schlaganfall verursachten Veränderungen. Depressionen sind sehr häufig, da die Betroffenen nicht mehr in der Lage sind, das gewohnte Leben zu führen, und es schwierig sein kann, sich an diese Veränderung anzupassen.
Wie wird eine Lähmung behandelt?
Das Ziel der Schlaganfallbehandlung besteht im Allgemeinen darin, ein möglichst unabhängiges Leben mit hoher Lebensqualität zu führen. Die optimale Behandlung für jeden Schlaganfallpatienten hängt von der Art des Schlaganfalls und seinen Auswirkungen auf die Lebensqualität ab.
Hilfsmittel, die Menschen mit Behinderungen unterstützen, können Lösungen für einige Arten von Lähmungen bieten. Zum Beispiel können Querschnittsgelähmte, die die Funktion des unteren Teils des Körpers verlieren, einen Rollstuhl benutzen und ein relativ unabhängiges Leben führen.
Für Menschen, die auch im Oberkörper gelähmt sind, kann ein elektrischer Rollstuhl die Mobilität unterstützen, wenn sie die Bewegung ihrer Hände kontrollieren.
Orthesen sind eine weitere Alternative, um die Funktion der Gliedmaßen zu verbessern und die Schwächen der betroffenen Muskeln auszugleichen.
Die Nachsorge ist im Falle von Schlaganfallkomplikationen sehr wichtig. Sie hilft, mögliche Komplikationen zu erkennen, so dass sie bei Auftreten von Anzeichen früher diagnostiziert werden können. Eine frühzeitige Diagnose erleichtert die Behandlung des Patienten und verbessert die Lebensqualität. Darüber hinaus ist die medizinische Behandlung dieser Erkrankungen gerechtfertigt und sollte zur Verbesserung der Lebensqualität jedes Patienten in Angriff genommen werden.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist eine Nackenhernie?
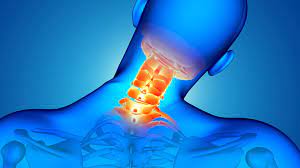
Unter einer zervikalen Hernie versteht man den Druck auf das Rückenmark und die aus dem Rückenmark austretenden Nerven, der durch die Abnutzung, den Riss oder die Verschiebung der Bandscheiben, die als Stoßdämpfer in der Halswirbelsäule wirken, aus verschiedenen Gründen entsteht.
Die menschliche Wirbelsäule ist eine dynamische Struktur, die aus 33 Wirbeln besteht. Der Nacken und die Hüftregion sind die beweglichsten Teile der Wirbelsäule. Die Bandscheiben zwischen den Wirbeln, also die Knochenstrukturen, aus denen die Wirbelsäule besteht, stellen die Verbindung zwischen den Wirbeln her. Die Bandscheiben wirken als Stoßdämpfer für Druck und Belastungen.
Was sind die Ursachen einer Nackenhernie?
Der Flüssigkeitsgehalt in den Bandscheiben zwischen den Wirbeln nimmt mit der Zeit und mit dem Alter ab. Auch Fehlbelastungen der Wirbelsäule verstärken diesen Rückgang. Infolgedessen nimmt die Belastbarkeit der Bandscheibe ab. Unkontrollierte, plötzliche Bewegungen, Schreibtischarbeit und langes Verharren in einer festen Position, Tätigkeiten und Sportarten, die die Wirbelsäule belasten oder ständige Drehbewegungen erfordern, Traumata wie Stürze und Verkehrsunfälle können zu Nackenbrüchen führen, indem sie Risse in der Bandscheibe verursachen.
Obwohl Nackenbrüche in allen Altersgruppen vorkommen, sind sie im Allgemeinen in der jüngeren bis mittleren Altersgruppe häufiger. Es ist bekannt, dass sie bei Menschen mit dünnen, schlanken und langen Hälsen häufiger vorkommt. Darüber hinaus ist Rauchen ein Risikofaktor für Hals- und Lendenbrüche. Weitere Risikofaktoren für einen Halswirbelbruch sind lange Schreibtischarbeit, langes Autofahren, eine sitzende Lebensweise, die Verwendung eines ungeeigneten Kopfkissens während des Schlafs, Bewegungen und Tätigkeiten, die die Wirbelsäule belasten, und unangemessene sportliche Aktivitäten. Auch eine Schwäche der Nackenmuskulatur erhöht die Belastung der Bandscheiben und bereitet den Boden für eine Hernie.
Was sind die Symptome einer Nackenhernie?
Lenden- und Nackenhernie
Das häufigste und früheste Symptom eines zervikalen Bandscheibenvorfalls sind Schmerzen in der Nackenregion. Nicht jeder Nackenschmerz ist auf einen Bandscheibenvorfall zurückzuführen. Muskelbedingte Schmerzen sind im Nackenbereich tatsächlich recht häufig. Hernienbedingte Schmerzen sind widerstandsfähiger und weisen einige Besonderheiten auf. Der Schmerz kann einseitig vom Nacken in den Arm oder vom Rücken oder Nacken in den Kopf ausstrahlen. Obwohl der Schmerz in der Regel kontinuierlich auftritt, neigt er dazu, sich bei Bewegungen des Halses zu verstärken. Zusätzlich zu den Schmerzen können Taubheitsgefühle, Kribbeln, Brennen, Nadelstiche und Stromstöße in Armen und Händen auftreten. Darüber hinaus können auch neurologische Symptome wie Gefühlsverlust, verminderte Kraft, verminderte Geschicklichkeit und eine Ausdünnung des Arms beobachtet werden. Husten, Niesen und Überanstrengung können die Schmerzen verstärken.
Wie wird eine Nackenhernie diagnostiziert?
Die Diagnose eines Gebärmutterhalsbruchs basiert auf einer sorgfältigen Anamnese sowie einer körperlichen und neurologischen Untersuchung. Bildgebende Verfahren wie Röntgen, MRT (Magnetresonanztomographie) oder CT (Computertomographie) helfen dabei, die Diagnose zu bestätigen und einen Behandlungsplan zu erstellen. In einigen Fällen kann eine Nervenuntersuchung, die EMG (Elektromyographie), erforderlich sein.
Schmerzen im Nacken-, Rücken-, Schulter- und Armbereich können auch durch andere Erkrankungen als einen Gebärmutterhalsbruch verursacht werden. Manchmal können Schmerzen, die von inneren Organen ausgehen, ähnliche Symptome und Befunde verursachen. Bevor die Diagnose eines Halsbruchs gestellt wird, müssen daher diese Krankheiten, die ähnliche Beschwerden verursachen können, ausgeschlossen werden. Zu diesem Zweck können, falls erforderlich, erweiterte bildgebende Verfahren und Laboruntersuchungen eingesetzt werden.
Wie wird eine Nackenhernie behandelt?
Ein sehr großer Teil der Patienten mit Halswirbelbrüchen kann ohne chirurgischen Eingriff behandelt werden. In einigen leichten Fällen kann eine Besserung der Beschwerden durch Ruhe, die Organisation des täglichen Lebens und die Aufklärung des Patienten über den richtigen Gebrauch des Halses erreicht werden. Diese Patienten sollten zu einem regelmäßigen Übungsprogramm angeleitet und überwacht werden.
Schmerzmittel und Muskelrelaxantien werden häufig zur Behandlung von Nackenbrüchen eingesetzt. Medikamente, die Kortikosteroide enthalten, können bei Bedarf unter ärztlicher Aufsicht eingesetzt werden. In einigen Fällen kann es erforderlich sein, vorübergehend eine Halskrause zu tragen.
Physiotherapeutische Methoden werden bei Patienten mit zervikalen Bandscheibenvorfällen eingesetzt, die mit diesen Behandlungen und Maßnahmen keine Ergebnisse erzielen oder bei denen eine starke Nervenkompression vorliegt. Zu diesem Zweck sind Wärmeanwendungen, Ultraschall, Laser, schmerzstillende und muskelstärkende Strombehandlungen, Massage, Mobilisierung, manuelle Therapie, Hilterapy (hochintensive Lasertherapie), Dry Needling, Taping, Traktion (klassische und vertikale Traktion – Vertetrac) die am häufigsten verwendeten Behandlungsmethoden.
Als ergänzende und unterstützende Behandlungsmethoden können auch Akupunktur, Neuraltherapie, Schröpftherapie und Ozontherapie bei der Behandlung von Nackenbrüchen eingesetzt werden.
Die spinale Dekompressionstherapie ist eine wirksame Behandlungsmethode bei der Behandlung von Bandscheibenvorfällen der Halswirbelsäule und der Lendenwirbelsäule. Sie basiert auf der Anwendung von kontrolliertem Zug, um einen Unterdruck auf der betroffenen Bandscheibenhöhe zu erzeugen.
In einigen Fällen können epidurale Injektionen und Nervenblockaden im Nackenbereich durchgeführt werden, um Schmerzen zu lindern. Auch Triggerpunkt-Injektionen können in die Muskeln des Nackens, des Rückens und der Schulterregion vorgenommen werden.
Die Bewegungstherapie sollte ein integraler Bestandteil der Behandlung von Nackenbrüchen sein. Zunächst wird der Patient im richtigen Umgang mit der Wirbelsäule und den Aktivitäten des täglichen Lebens geschult. Dann wird ein Übungsprogramm mit Dehn-, Streck-, Kräftigungs- und Haltungsübungen eingeleitet. Die Intensität und Dauer dieses Programms wird je nach dem klinischen Zustand des Patienten festgelegt.
Klinische Pilates-Anwendungen sind eine sehr nützliche Behandlungsmethode sowohl zur Behandlung als auch zur Vorbeugung von Nackenbrüchen und anderen Wirbelsäulenproblemen.
Eine chirurgische Behandlung ist bei der Behandlung einer zervikalen Hernie nur selten erforderlich. Ein chirurgischer Eingriff wird als letzte Behandlungsoption bei Patienten eingesetzt, bei denen nicht-chirurgische Behandlungen nicht anschlagen und die schwere und fortschreitende neurologische Defizite haben.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist manuelle Therapie?
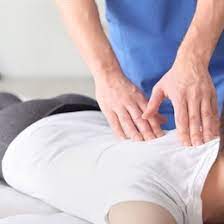
Die manuelle Therapie ist eine Form der physikalischen Therapie, die ausschließlich mit der Hand und ohne den Einsatz von Geräten oder Maschinen durchgeführt wird. Bei der manuellen Therapie manipulieren die Therapeuten nur mit ihren Händen die Gelenke in dem betreffenden Bereich und üben Druck auf das Muskelgewebe aus, um Schmerzen zu lindern, die durch Muskelkrämpfe, Muskelverspannungen und Gelenkdysfunktionen verursacht werden.
Bei wem kann die manuelle Therapie angewendet werden?
Die manuelle Therapie kann bei der Behandlung von Menschen mit Gelenkbeschwerden helfen, bei denen die Beweglichkeit und der Bewegungsumfang einiger Strukturen des Bewegungsapparats nicht ausreichend sind. Diese Erkrankungen können zu Schmerzen und Veränderungen in Funktion, Haltung und Bewegung führen. Die manuelle Physiotherapie wird eingesetzt, um die Beweglichkeit der Gelenke zu stärken und Muskelverspannungen zu verringern, damit sich der Patient natürlicher und schmerzfrei bewegen kann. Die manuelle Therapie kann Menschen bei der Behandlung von Gelenkproblemen wie Iliosakralgelenksdysfunktion, chronischen Kreuzschmerzen, akuten Rückenschmerzen aufgrund von Weichteilverletzungen, Rückenmuskelverspannungen und Bänderzerrungen Linderung verschaffen. Die manuelle Therapie ist wirksam bei der Behandlung von Patienten mit chronischen Kreuz- und Rückenschmerzen. Die Techniken der manuellen Physiotherapie umfassen verschiedene Anwendungen:
Es wird Druck auf Weichgewebe und Muskeln ausgeübt, einschließlich Massage. Dieser Druck entspannt die Muskeln, fördert die Durchblutung, hilft beim Abbau von geschädigtem Gewebe und lindert Schmerzen im Weichteilgewebe.
Die Mobilisierungs-/Manipulationsmethode, bei der Bewegungen mit unterschiedlichen Geschwindigkeiten (von langsam bis schnell) ausgeführt werden, dient dazu, Knochen und Gelenke zu beugen, zu ziehen oder zu schieben (von leicht bis stark) und zu dehnen (so genannte “Amplitude”).
Was Sie vor der manuellen Therapie beachten sollten
Bevor er mit der manuellen Therapie oder einer anderen Form der Physiotherapie beginnt, führt Ihr Therapeut eine eingehende Untersuchung durch, um die Muskel-, Knochen- und Nervenschädigung des zu behandelnden Bereichs festzustellen und jedes Risiko zu vermeiden. Anschließend wendet er eine Behandlung an, die eine oder mehrere der für den Zustand des Patienten spezifischen Physiotherapieformen umfasst.
Mobilisierung der Weichteile
Sie wird angewendet, um die Gelenke und die umliegenden Muskeln zu aktivieren. Wenn die Bewegungen der Gelenke verbessert werden, nimmt die Spannung der Muskeln ab. Die manuelle Therapie wird angewandt, um Muskelverspannungen und Gelenkbeschwerden zu lindern. Bei der Weichteilmobilisation werden Gewebeflüssigkeiten mobilisiert, um myofasziale Verklebungen zu behandeln, die durch verschiedene Ursachen verursacht wurden, was zu einer Verringerung der Muskelspannung führt. Dieses Verfahren wird auf alle Muskeln rund um die Wirbelsäule angewandt und besteht aus rhythmischer Dehnung und starkem Druck.
Ger und Say
Diese Technik konzentriert sich auf die Korrektur abnormaler neuromuskulärer Reflexe, die strukturelle und posturale Probleme verursachen, und wird an den Punkten angewendet, die Schmerzen auslösen. Der Therapeut findet die bequemste Position des Patienten, indem er ihn fragt, an welchem Punkt die Empfindlichkeit reduziert ist. Der Patient wird in dieser bequemen Position etwa 90 Sekunden lang gehalten. Während dieser Zeit entsteht eine asymptomatische Spannung mit leichter Dehnung und wird allmählich aus dieser Position entfernt. Die Körpermuskulatur darf dann wieder ein normales Spannungsniveau erreichen. Die natürliche Spannung der Muskeln bestimmt das Stadium der Erholung. Diese Technik wird bevorzugt bei der Behandlung von Rückenproblemen eingesetzt, die zu akut oder zu empfindlich sind, um mit anderen Verfahren behandelt zu werden.
Gemeinsame Mobilisierung
Die Patienten klagen oft darüber, dass ein bestimmter Muskel im Rücken betroffen ist, und Ruhe, Eis und Massage können die Schmerzen lindern. Allerdings treten die Rückenschmerzen häufig wieder auf. Die Mobilisierung der Gelenke lockert die betroffenen Gelenke und erhöht die Geschwindigkeit der Bewegung.
Was sind die Vorteile der manuellen Therapie?
Der Heilungsprozess bei der manuellen Therapie ist sehr schnell. Auch die Behandlungszeit ist im Vergleich zu anderen Techniken sehr kurz.
Bei der manuellen Therapie können schon in der ersten Sitzung sehr gute Ergebnisse erzielt werden. Schmerzen und Verspannungen werden reduziert und die Bewegungsfähigkeit wird deutlich erhöht.
Die Erfolgsquote der manuellen Therapie ist viel höher als bei anderen Techniken. Dank ihrer hohen Erfolgsquote ist sie die am häufigsten nachgefragte physikalische Therapiemethode.
Bei der manuellen Therapie wird der geschädigte Bereich direkt mit der Hand behandelt. Es werden keinerlei Werkzeuge oder Geräte verwendet.
Einer der wichtigsten Vorteile der manuellen Therapie ist, dass sie keine Nebenwirkungen hat.
Für welche Krankheiten ist die Manuelle Therapie geeignet?
Die manuelle Therapie wird seit vielen Jahren erfolgreich bei der Behandlung vieler Erkrankungen des Muskel- und Gelenksystems eingesetzt. Manuelle Therapie insbesondere:
- Lumbalhernie
- Verrutschen der Lendenwirbelsäule
- Nackenhernie
- Abflachung des Halses
- Gelenkprobleme
- Muskelfaserriss
- Stumpfe Schulter
- Erkrankungen des Ellenbogens und des Handgelenks
- Hüftluxation
- Schmerzen nach einer Hüftoperation
- Fersensporn
- Sie bietet eine sehr wirksame Behandlung für Probleme wie Fußbeschwerden.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung
Was ist eine traumatische Hirnverletzung?
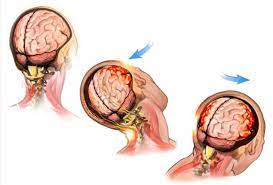
Ein Schädel-Hirn-Trauma kann durch verschiedene Ursachen verursacht werden, z. B. durch Stürze aus der Höhe, Arbeitsunfälle, Überfälle, Schussverletzungen und am häufigsten durch Verkehrsunfälle. Sie sind eine wichtige Ursache für Behinderungen in der Gesellschaft und ihre Rehabilitation ist ebenfalls sehr wichtig. Nach einer frühzeitigen intensivmedizinischen Behandlung ist ein intensives neurologisches Rehabilitationsprogramm einschließlich Roboterrehabilitation erforderlich.
Ein Schädel-Hirn-Trauma ist eine Hirnverletzung, die entsteht, wenn der Kopf plötzlich und heftig auf einen Gegenstand trifft oder wenn ein Gegenstand den Schädel durchdringt und das Hirngewebe beschädigt. Es kann zu einer Beeinträchtigung der kognitiven und körperlichen Funktionen der Person führen, die Denk-, Wahrnehmungs-, Sprach- und Schluckstörungen sowie Lähmungen von Organen wie Armen und Beinen zur Folge hat. Obwohl die Krankheit fast überall und in jedem Alter auftreten kann, ist sie bei jungen Menschen, insbesondere im Alter von 15 bis 25 Jahren, am häufigsten. Motorrad- und Fahrradunfälle sind eine wichtige Ursache. Durch das Tragen von Helmen lässt sich das Auftreten traumatischer Hirnverletzungen bei solchen Unfällen erheblich verringern. Stürze und nicht unfallbedingte Traumata bei Kindern, Verkehrsunfälle bei Erwachsenen und Stürze bei älteren Menschen sind häufige Ursachen für Kopftraumata.
Was sind die Symptome einer traumatischen Hirnverletzung?
Da das Gehirn das empfindlichste und komplexeste Organ des Körpers ist, können traumatische Hirnverletzungen zu Veränderungen führen, die das Leben eines Menschen tiefgreifend beeinflussen. Bei diesen Veränderungen kann es sich um kognitive Veränderungen wie Gedächtnis, Wahrnehmung, Aufmerksamkeit, Verständnis und logisches Denken handeln, aber auch um körperliche Probleme wie teilweise oder vollständige Lähmungen, Gleichgewichtsstörungen, Schluck- und Sprachstörungen.
Die Sterblichkeitsrate ist in der Anfangsphase eines Schädel-Hirn-Traumas recht hoch. Je nach Schwere des Traumas sind Bewusstseinsverlust, Übelkeit, Kopfschmerzen, neurologische und kognitive Auswirkungen üblich. Je nach Ort und Ausmaß der Hirnschädigung können bei den Patienten zahlreiche gesundheitliche Probleme auftreten, z. B. der Verlust des Gebrauchs von Armen und Händen, Gangstörungen, Sensibilitätsstörungen, intellektuelle Funktionsstörungen, Verhaltens- und Persönlichkeitsveränderungen, epileptische Anfälle, chronische Schmerzen, Depressionen, Blasen- und Darmprobleme. Kognitive Probleme wie verringerte Aufmerksamkeitsspanne, Schwierigkeiten bei der Organisation von Gedanken, Vergesslichkeit, Verwirrung, Schwierigkeiten beim Erlernen neuer Informationen, Schwierigkeiten beim Schlussfolgern und Interpretieren, unangemessenes Verhalten in sozialen Situationen, Schwierigkeiten bei der Problemlösung, Entscheidungsfindung und Planung können auftreten. Wie die kognitiven Probleme können auch die sprachlichen Probleme von Person zu Person unterschiedlich sein. Zu diesen Problemen gehören Schwierigkeiten bei der Wortfindung, die Unfähigkeit, richtige Sätze zu bilden, lange und unkorrekte Ausdrücke, Schwierigkeiten beim Wortverständnis, die Unfähigkeit, verschiedene Wortverwendungen, Redewendungen und angedeutete Verwendungen zu verstehen, Rückschritte bei den Lese- und Schreibfähigkeiten, Verschlechterung der mathematischen Fähigkeiten. Auch Verhaltensstörungen wie Persönlichkeitsveränderungen, Aggression, Gewaltbereitschaft und Kontrollverlust können als Folge einer traumatischen Hirnverletzung auftreten. Körperliche Einschränkungen wie partielle oder vollständige Lähmungen, unwillkürliche Muskelkontraktionen (Spastizität), Gleichgewichts- und Koordinationsstörungen sowie Schluckbeschwerden können die funktionelle Unabhängigkeit des Betroffenen beeinträchtigen. Diese Befunde hängen von vielen Faktoren ab, z. B. von der Schwere der Verletzung, der betroffenen Hirnregion, anderen Organverletzungen als dem Gehirn und den Persönlichkeitsmerkmalen vor der Verletzung.
Wie wird eine traumatische Hirnverletzung behandelt?
Patienten mit einem Schädel-Hirn-Trauma benötigen einen Notfalleinsatz, gefolgt von einer frühzeitigen Intervention durch neurochirurgische und neurologische Kliniken. Diese Intervention kann in Form einer intensivmedizinischen Nachsorge oder eines chirurgischen Eingriffs erfolgen. Die Prioritäten dieses Eingriffs sind die Sauerstoffversorgung und die ausreichende Durchblutung des Gehirns und des übrigen Körpers sowie die Kontrolle des Blutdrucks. Sobald sich der medizinische Zustand stabilisiert hat, sollte der Patient unverzüglich von einem Arzt für physiotherapeutische Rehabilitation untersucht werden, und es sollte ein frühes Rehabilitationsprogramm eingeleitet werden. Sobald der Patient fit ist, wäre eine Weiterbehandlung in einer Physiotherapie- und Rehabilitationsklinik mit spezialisierten Einrichtungen für Neurorehabilitation und Roboterrehabilitation die beste Option.
Die Erholung, die mit dem Verschwinden des Ödems im Hirngewebe nach der Frühphase eintritt, wird als Spontanerholung bezeichnet. In der späteren Phase tragen das Aussprießen von Nervenzellen und die Bildung neuer Nervenverbindungen zur Fortsetzung der Erholung bei. Studien haben gezeigt, dass die neurologische Erholung nach einer Hirnverletzung in den ersten 6 Monaten am größten ist. Die Erholung nach einer Hirnverletzung setzt sich jedoch bis zu 2 Jahre lang rasch fort. Während dieses Zeitraums wird ein umfassendes Physiotherapie- und Rehabilitationsprogramm die Fortschritte des Patienten maximieren. Obwohl die Genesung in den ersten 2 Jahren schneller voranschreitet, kann es bei diesen Patienten zu einer späten Genesung kommen. Selbst bei Patienten, bei denen man davon ausgeht, dass sie dauerhafte kognitive und körperliche Beeinträchtigungen haben, können einige Fähigkeiten wieder entwickelt werden. Aus diesem Grund ist es sinnvoll, einen Patienten, der eine Hirnverletzung erlitten hat, von einem Ärzteteam aus Neurologen, Neurochirurgen und Psychiatern unter der Leitung eines Spezialisten für Physiotherapie und Rehabilitation betreuen zu lassen.
Rehabilitation bei traumatischen Hirnverletzungen
Dank der zunehmenden und sich weiterentwickelnden chirurgischen und notfallmedizinischen Methoden ist die Zahl der Todesfälle aufgrund traumatischer Hirnverletzungen heute rückläufig, während die Rehabilitation und die Wiedereingliederung der Patienten in die Gesellschaft aufgrund der höheren Überlebensrate an Bedeutung gewinnen. Ziel der Rehabilitation bei traumatischen Hirnverletzungen ist es, die beeinträchtigten Funktionen zu verbessern, das Gehen zu gewährleisten, dem Patienten ein Höchstmaß an Unabhängigkeit zurückzugeben und anderen Gesundheitsproblemen vorzubeugen, die aufgrund der Krankheit auftreten können.
Die Rehabilitation bei traumatischen Hirnverletzungen sollte frühzeitig begonnen werden. Probleme wie Gelenkeinschränkungen und Druckgeschwüre, die den Erfolg der Rehabilitation in der Zukunft beeinträchtigen können, lassen sich durch einfache Maßnahmen wie passive Gelenkbewegungen und das Drehen des Patienten alle zwei Stunden verhindern, solange der Patient auf der Intensivstation liegt oder sogar bewusstlos ist. Daher ist es wichtig, dass der Patient frühzeitig von einem Spezialisten für Physiotherapie und Rehabilitation betreut wird. Auf diese Weise werden Komplikationen, die in der Akutphase auftreten können, verhindert und der Patient auf die Verlegung in eine Rehabilitationsklinik vorbereitet.
Patienten, die medizinisch stabil werden, werden in ein intensiveres und umfassenderes Rehabilitationsprogramm aufgenommen. Zu Beginn der Rehabilitation werden der Bewusstseinszustand, die Motorik, die Sensorik, die Wahrnehmung, das Gleichgewicht, der Gang und die Aktivitäten des täglichen Lebens mit einer umfassenden Untersuchung beurteilt und ein spezielles Physiotherapie- und Rehabilitationsprogramm für den Patienten geplant. Dieses Programm wird wöchentlich überprüft und nach den neu festgelegten Zielen gestaltet.
Die frühzeitige Mobilisierung von Patienten mit einem Schädel-Hirn-Trauma ist wichtig. Dadurch werden Komplikationen wie Muskelschwund, Druckgeschwüre, Osteoporose, Gelenkeinschränkungen und Weichteilverkalkungen, die aufgrund der Immobilisierung auftreten können, verhindert. Das Physiotherapie- und Rehabilitationsprogramm umfasst Mobilisierung im Bett, Gleichgewichtstraining im Sitzen, Einsatz von Händen und Armen, Aufstehen und Transferaktivitäten, Stehen, Gleichgewichtstraining im Stehen, Gehen, Treppensteigen und -absteigen, Training von beruflichen Aktivitäten und Aktivitäten des täglichen Lebens entsprechend dem aktuellen Gesundheitszustand und dem Funktionsniveau des Patienten.
Bei traumatischen Hirnverletzungen kann es zu unwillkürlichen Muskelkontraktionen kommen, die als Spastizität bezeichnet werden. Wenn diese Kontraktionen die Gelenkbewegungen, die Körperhaltung und die Hygiene des Patienten beeinträchtigen oder bei körperlicher Betätigung Schmerzen verursachen, müssen sie behandelt werden. Neben Medikamenten, Physiotherapie und Übungen können auch interventionelle und chirurgische Methoden eingesetzt werden.
Wenn der Patient eine Gelenkkontraktur entwickelt, können Bewegungsübungen, Dehnungen, Versteifungen oder ein chirurgischer Eingriff erforderlich sein. Bei traumatischen Hirnverletzungen kann es zu Muskelschwäche kommen. In diesen Fällen werden Übungen zur Muskelstärkung durchgeführt, um die Muskeln wieder zu normaler Stärke zu bringen. Bei Gleichgewichts- und Koordinationsstörungen werden ebenfalls Übungen durchgeführt. Orthesen und andere Hilfsmittel können bei Bedarf während dieser Untersuchungen eingesetzt werden.
Die Roboter-Rehabilitation ist eine wirksame Rehabilitationsmethode, die bei Patienten mit traumatischen Hirnverletzungen bereits in der Frühphase eingesetzt werden kann. Sie trägt zur frühzeitigen Mobilisierung des Patienten bei, stimuliert die neurologische Erholung durch Neuroplastizität und erhöht die Compliance, Motivation und das Bewusstsein des Patienten für das Rehabilitationsprogramm. Zu den Robotertechnologien, die zu diesem Zweck eingesetzt werden, gehören Early Stroke Mobilisation Device (vertikales Bewegungsgerät mit elektrischer Stimulation), Walking Robot (robotisches Gehgerät), Armeo (Schulter-Arm-Roboter) und Amadeo (Hand-Finger-Roboter). Die frühzeitige Integration der robotischen Rehabilitation in das Rehabilitationsprogramm erhöht den Erfolg der Rehabilitation von Patienten mit Hirnverletzungen erheblich.
Die Hydrotherapie, d. h. die Rehabilitation im Wasser, ist eine Rehabilitationsmöglichkeit, die bei der Behandlung von Patienten mit traumatischen Hirnverletzungen einen Platz hat. Dank der Übungen im Wasser werden schwache Muskeln gestärkt, das Gleichgewicht und die Koordination verbessert und unwillkürliche Muskelkontraktionen reduziert.
Die Beschäftigungstherapie (Ergotherapie) ist ein Therapie- und Rehabilitationsprogramm, das darauf abzielt, die Lebensqualität des Einzelnen zu verbessern, indem seine Unabhängigkeit und seine Rolle im täglichen Leben durch Arbeit, Beschäftigung und Aktivität gestärkt wird. Ergotherapie wird auch aktiv bei der Behandlung von Patienten mit traumatischen Hirnverletzungen eingesetzt.
Die Logopädie und die Schlucktherapie sind sehr wichtig für die Rehabilitation von Patienten mit traumatischen Hirnverletzungen. Zunächst stellt der Fachtherapeut fest, in welchen Bereichen der Patient Defizite hat, und organisiert ein Behandlungsprogramm für diese Bereiche. Falls erforderlich, kann auch eine kognitive Bewertung vorgenommen werden. Neben Übungen zum Sprechen und Schlucken werden auch kognitive Probleme wie Vergesslichkeit behandelt.
Die Rehabilitation der Atemwege, die Psychotherapie, die Behandlung neuropathischer Schmerzen und die Behandlung von Blasen- und Darmproblemen sind weitere wichtige Behandlungsthemen bei der Rehabilitation von Patienten mit traumatischen Hirnverletzungen.
Der Erfolg der Rehabilitation bei traumatischen Hirnverletzungen wird von vielen Faktoren beeinflusst, wie z. B. der Schwere der Hirnverletzung, dem Alter, dem Geschlecht, dem Status vor der Erkrankung, sozioökonomischen Parametern und der kognitiven Leistungsfähigkeit. Obwohl der Prozess langwierig ist und die klinische Erholung manchmal sehr langsam verläuft, können diese meist jungen Patienten mit einem geeigneten Rehabilitationsprogramm ein unabhängiges und produktives Leben führen. Wird der Patient nicht in ein Rehabilitationsprogramm einbezogen, das in jeder Hinsicht auf ihn zugeschnitten ist, bleibt er hinter seinen Leistungen zurück. Oberstes Ziel der Rehabilitation ist es, die berufliche und wirtschaftliche Rehabilitation von Patienten mit traumatischen Hirnverletzungen zu vervollständigen und ihnen, wenn sie ihren alten Beruf nicht mehr ausüben können, zu helfen, einen neuen Beruf zu erlernen oder sie in einen geeigneten Arbeitsplatz zu vermitteln und sie zu einem eigenständigen, produktiven Leben zu führen.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist das Rückenmark?
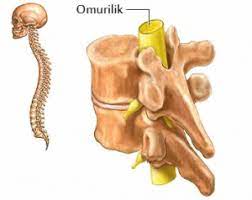
Das Rückenmark ist ein Nervenbündel, das als Fortsetzung des in der Wirbelsäule gelegenen Gehirns Teil des zentralen Nervensystems ist. Alle Nerven zu unseren Armen und Beinen und eine Reihe von Nerven zu den Muskeln des Brustkorbs, der Blase, des Darms und der Genitalien haben ihren Ursprung im Rückenmark.
Was sind die Ursachen von Rückenmarksverletzungen?
Das Rückenmark verläuft im Wirbelkanal in der Mitte der Wirbelsäule und erstreckt sich vom Gehirn über den Nacken, den Rücken, die Taille und das Steißbein und ist durch diese Knochenstruktur geschützt. Wenn die Wirbelsäule aus irgendeinem Grund beschädigt wird, wird das Rückenmark geschädigt und es kommt zu einer Rückenmarksverletzung. Die häufigste Ursache für Rückenmarksverletzungen in der Welt und in unserem Land sind Verkehrsunfälle. Danach sind Stürze aus großer Höhe, Schussverletzungen, Sportverletzungen, insbesondere Sprünge ins flache Wasser, die häufigsten Ursachen für traumatische Rückenmarksverletzungen. Neben traumatischen Ursachen können auch nicht-traumatische Ursachen wie Rückenmarkstumore, Rückenmarksinfektionen, Motoneuronerkrankungen und Bandscheibenvorfälle zu Rückenmarksverletzungen führen.
Wie sieht das Krankheitsbild nach einer Rückenmarksverletzung aus?
Je nach Grad der Verletzung treten unterschiedliche Arten von Lähmungen auf. Dieses Bild wird allgemein als Rückenmarksverletzungen bezeichnet.
Was sind Querschnittslähmung und Tetraplegie?
Funktionsstörungen der Arme, des Rumpfes, der Beine und der Beckenorgane infolge motorischer und/oder sensorischer Ausfälle oder Beeinträchtigungen als Folge einer Verletzung des Rückenmarks im Wirbelkanal im Bereich der Halswirbelsäule werden als Tetraplegie bezeichnet, Funktionsstörungen des Rumpfes, der Beine und der Beckenorgane infolge motorischer und/oder sensorischer Ausfälle oder Beeinträchtigungen als Folge einer Verletzung des Rückenmarks im Wirbelkanal im Bereich der Rücken- und Lendenwirbelsäule als Paraplegie.
Was sind vollständige und unvollständige Verletzungen?
Wenn das Rückenmark auf Höhe der Fraktur vollständig geschädigt ist, kommt es zu einem vollständigen Verlust von Bewegungen und Empfindungen unterhalb des Verletzungsniveaus; dies wird als vollständige Verletzung bezeichnet und mit ASIA A ausgedrückt. Ist das Rückenmark jedoch auf Höhe der Fraktur teilweise geschädigt, ist der Verlust von Bewegung und Empfindung unterhalb der Verletzungsebene ebenfalls teilweise und wird als unvollständige Verletzung bezeichnet und je nach Bewegungszustand als ASIA B-C-D-E ausgedrückt.
Welche Probleme können bei Patienten auftreten?
Das Wichtigste ist der teilweise oder vollständige Verlust der Bewegung und des Gefühls in den Muskeln unterhalb des Verletzungsniveaus, je nachdem, wie tief die Verletzung ist und ob sie vollständig oder unvollständig ist. Da die Nerven zur Blase und zum Darm betroffen sind, werden Probleme beim Fühlen oder bei der Kontrolle der großen Blase und des Urins und damit zusammenhängende Harnwegs- und Darmprobleme beobachtet. Wenn die Blase nicht ausreichend entleert werden kann, kann es zu Blutdruckproblemen kommen, die gefährliche Ausmaße annehmen. Wenn keine angemessene Blasensanierung durchgeführt wird, kann der Patient in den folgenden Jahren mit Bedingungen konfrontiert werden, die zu Nierenversagen führen. Da der Patient ständig liegt, entwickeln sich Wundliegegeschwüre, wenn keine gute Nachsorge und Lagerung durchgeführt wird. Dekubitus ist sehr schwer zu heilen und zu behandeln. Da die Muskeln und Knochen durch das Liegen nicht beansprucht werden, kann es zu Muskel- und Knochenabbau und zu Bewegungseinschränkungen in den Gelenken kommen. Schwere und unerträgliche neuropathische Schmerzen und Spastizität sind Probleme, die das Rehabilitationsprogramm behindern und die Lebensqualität des Patienten beeinträchtigen. Darüber hinaus können bei Patienten mit Rückenmarksverletzungen auch Probleme in den sexuellen Funktionen auftreten.
Würden sie von einer Rehabilitation profitieren?
Lähmungen infolge von Rückenmarksverletzungen sind leider irreversibel, wenn die Verletzung vollständig ist. Bei Patienten mit partiellen Rückenmarksverletzungen kann eine teilweise oder vollständige Rückkehr der Bewegungen innerhalb weniger Monate/Jahre beobachtet werden. Eine frühzeitige und qualifizierte Rehabilitation ist unerlässlich, um die oben genannten Probleme bei Patienten mit vollständigen und teilweisen Rückenmarksverletzungen zu vermeiden und dem Patienten zu ermöglichen, sein Leben unabhängig fortzusetzen, indem er die verbleibenden Funktionen bestmöglich nutzt.
Was wird in der Rehabilitation getan?
Das Ziel bei Patienten mit Rückenmarksverletzungen ist es, Komplikationen zu vermeiden und die Unabhängigkeit des Patienten im Leben zu gewährleisten. Zu diesem Zweck wird in erster Linie versucht, die Kraft der Muskeln, die an Kraft verloren haben, wiederherzustellen. Zu diesem Zweck können konventionelle Behandlungsansätze wie Bewegungsübungen, Dehnungsübungen, Muskelstärkungsübungen, Neurofazilitationstechniken sowie neuere und fortschrittliche Rehabilitationsansätze wie Roboter-Rehabilitation, Pool-Behandlungen, Virtual-Reality-Behandlungen, Biofeedback, funktionelle neuromuskuläre Elektrostimulation und transkranielle Magnetstimulationstechniken in den Behandlungsplan aufgenommen werden. Darüber hinaus sollten regelmäßige Blasen- und Darmentleerungen und eine angemessene Nachsorge, Luftmatratzen und Lagerung zur Verhinderung von Wundliegen, Übungen im Bett zur Verhinderung von Muskel- und Knochenschwund, die möglichst baldige Herstellung einer vertikalen Position, das Gehen geeigneter Patienten mit Geräten und externen Stützen im Laufe der Zeit und die Entwicklung von Rollstuhltransfers für Patienten, die nicht gehen können, in das Rehabilitationsprogramm aufgenommen werden.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist ein Schlaganfall?
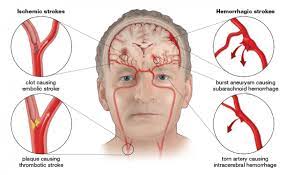
Ein Schlaganfall ist eine nicht-traumatische Schädigung des Hirngewebes aufgrund einer gestörten Blutzufuhr zu einer Hirnregion infolge eines Verschlusses (Gerinnsel oder allmähliche Verengung des Gefäßdurchmessers im Laufe der Zeit) oder einer Blutung in den Hirngefäßen.
Was sind die Risikofaktoren für einen Schlaganfall?
Die bekannten Risikofaktoren für einen Schlaganfall werden in zwei Gruppen eingeteilt: modifizierbare und nicht modifizierbare Risikofaktoren. Zu den nicht modifizierbaren Risikofaktoren gehören Alter, Geschlecht, Rasse, Familienanamnese, frühere Schlaganfälle oder Okklusionsattacken.
Die folgenden Risikofaktoren sind veränderbar:
- Bluthochdruck
- Diabetes (Zuckerkrankheit)
- Rauchen
- Übermäßiger Alkoholkonsum
- Fettleibigkeit
- Falsche Essgewohnheiten
- Hyperlipidämie (hohe Blutfette)
- Mangel an körperlicher Bewegung
- Herzrhythmusstörungen
- Herzklappenerkrankungen
Studien zeigen, dass etwa 90 % der Schlaganfälle auf modifizierbare Risikofaktoren zurückzuführen und somit vermeidbar sind.
Welches Krankheitsbild tritt nach einem Schlaganfall auf?
Als Folge eines Schlaganfalls kann je nach Lokalisation der Läsion in einer Körperhälfte ein Krankheitsbild auftreten, das von motorischen Ausfällen (Schwäche), sensorischen Beeinträchtigungen, Gleichgewichts- und Koordinationsstörungen, Sprach- und Schluckstörungen, Harn- und Stuhlinkontinenz und dem Verlust der kognitiven Funktionen bis hin zum Koma reichen kann.
Wie wird die Schlaganfallbehandlung durchgeführt?
Schlaganfall Die Behandlung sollte unmittelbar nach einem Schlaganfall beginnen. Wird die Behandlung innerhalb weniger Stunden eingeleitet, können dauerhafte Schäden am Hirngewebe verhindert werden. Aus diesem Grund wird die medizinische Behandlung je nach Art des Schlaganfalls und dem klinischen Zustand des Patienten in der Frühphase durchgeführt. Auch die Rehabilitation ist ein Teil dieser Behandlung, und es ist wichtig, dass sie frühzeitig beginnt. Informationen zum Romatem-Frührehabilitationscamp erhalten Sie in unserem Callcenter.
Was ist das Ziel der Schlaganfall-Rehabilitation?
Ziel der Rehabilitation von Schlaganfallpatienten ist es, sie in die Lage zu versetzen, so unabhängig wie möglich und mit maximaler Lebensqualität zu leben. Während das erste Ziel darin besteht, die beeinträchtigten Funktionen wiederherzustellen, sind auch die Behandlung einiger Komplikationen, die nach einem Schlaganfall auftreten, und die Ergreifung aller Maßnahmen zur Verhinderung möglicher Komplikationen eines der Hauptziele des Rehabilitationsprogramms.
Was sind die wichtigsten Probleme, die eine Rehabilitation bei Schlaganfallpatienten erfordern?
Probleme beim Gehen und Funktionsverluste der oberen Extremitäten (Arme und Hände) stehen bei Patienten nach einem Schlaganfall im Vordergrund. Vor allem Probleme beim Gehen und Gehen sind die am meisten abhängigen Probleme der Patienten. Schulter-, Arm- und Handprobleme sind sowohl im Hinblick auf die Verursachung von Schmerzen als auch im Hinblick auf die Einschränkung von Aktivitäten des täglichen Lebens von Bedeutung.
Gibt es Erholung nach einem Schlaganfall? Wer braucht ein Rehabilitationsprogramm?
Etwa 10 Prozent der Schlaganfallpatienten können ohne Folgeschäden ins Berufsleben und in den Alltag zurückkehren. Zehn Prozent der Patienten benötigen jedoch eine kontinuierliche Betreuung in stationären Pflegezentren. Die restlichen 80 Prozent benötigen ein aktives Rehabilitationsprogramm.
Regeneriert sich das Gehirn von selbst? Heilt es spontan? Was ist der wichtigste Faktor, der dies beeinflusst?
In den letzten Jahren wurden die Studien über neurophysiologische Mechanismen intensiviert, und man hat verstanden, dass das Gehirn ein großes Potenzial für die klinische Erholung und Anpassung nach einem Schlaganfall hat. Bei diesem Mechanismus, der Neuroplastizität genannt wird, kommt es zu einer Umstrukturierung des Gehirns, und das Gehirn erneuert sich selbst. Es wurde festgestellt, dass Rehabilitationsansätze die Faktoren sind, die dieses Potenzial am besten funktionieren oder aktivieren, und dass die Rehabilitation eine Schlüsselrolle bei der Verringerung von Folgeschäden und Behinderungen nach einem Schlaganfall spielt.
Welche Komplikationen (Probleme) treten nach einem Schlaganfall auf?
Als Folge des Schlaganfalls können motorische Ausfälle (Schwäche) in einer Körperhälfte, Sensibilitätsstörungen, Gleichgewichtskoordinationsstörungen, Sprach- und Schluckstörungen, Harn- und Stuhlinkontinenz sowie kognitive Störungen bis zum Koma führen. Darüber hinaus können Komplikationen wie Gelenkkontrakturen, Bewegungseinschränkungen, Spastik, Schulterluxation und Schulterschmerzen, Blasenfunktionsstörungen, Darmfunktionsstörungen, tiefe Venenthrombosen, Sprach- und Schluckstörungen, Druckgeschwüre, Depressionen, Schlafstörungen, Infektionen, Osteoporose, Stürze und Frakturen, Schulter-Hand-Syndrom, Brachialplexusläsion auftreten.
Was wird im Schlaganfall-Rehabilitationsprogramm gemacht?
Im Rahmen des Schlaganfall-Rehabilitationsprogramms können konventionelle Behandlungsansätze wie Bewegungsübungen, Dehnungsübungen, Muskelstärkungsübungen, Gleichgewichts- und Gehtraining, Neurofazilitationstechniken sowie neuere und fortschrittliche Rehabilitationsansätze wie Roboter-Rehabilitation, Schwimmbadbehandlungen, Spiegelbehandlungen, Zwangsbehandlungen, Virtual-Reality-Behandlungen, Biofeedback, funktionelle neuromuskuläre Elektrostimulation und transkranielle Magnetstimulationstechniken in den Behandlungsplan aufgenommen werden.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist eine chiropraktische Behandlung?
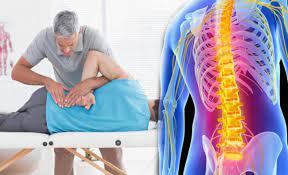
“Chiropraktik” ist ein griechisches Wort, das sich aus den Wörtern chiro (Hand) und practic (Praxis) zusammensetzt. Mit anderen Worten, es bedeutet Behandlung mit der Hand.
Da die Grundlage dieser manuellen Behandlung die Manipulation der Wirbelsäule ist, wird sie auch als “Manipulation” oder “Wirbelsäulenmanipulationsbehandlung” bezeichnet. Es handelt sich um eine wissenschaftliche und kompliziertere Form der Behandlung, die im Volksmund als “Ziehen” bekannt ist.
Das Hauptziel der chiropraktischen Behandlung, d. h. der Wirbelsäulenmanipulationstherapie, besteht darin, die Fehlstellung der Wirbelsäule zu korrigieren und die Funktionen des Körpers zu regulieren.
Wie funktioniert eine chiropraktische Behandlung?
Unser Rückenmark, die Fortsetzung unseres Gehirns, befindet sich hinter unseren Wirbeln. Das Rückenmark sorgt für die Kommunikation zwischen den Nerven, die durch den Körper verlaufen, und dem Gehirn. Einige Störungen in der Struktur oder Position der Wirbel beeinträchtigen auch das Rückenmark. Im Laufe der Zeit verschlechtert sich aus verschiedenen Gründen (Trauma, Stress, Haltungsfehler, Leistenbruch usw.) die natürliche Struktur der Wirbelsäule. In einem solchen Fall kann es zu Störungen in der Kommunikation zwischen Gehirn und Körper kommen. Diese äußern sich häufig in Form von Schmerzen oder Funktionsstörungen (Verstopfung, übermäßiges Schwitzen, Schlaflosigkeit usw.).
Die chiropraktische Korrektur von behandelbaren Fehlstellungen der Wirbelsäule, d. h. die manuelle Manipulation der Wirbelsäule, verbessert bestehende Funktionsstörungen oder Schmerzen.
Der Hauptzweck der Anwendung besteht darin, die Störung in der Ausrichtung zu korrigieren und so eine gesunde Kommunikation zwischen Gehirn, Nervensystem und Organen zu gewährleisten.
Die chiropraktische Behandlung ist eine von der Weltgesundheitsorganisation anerkannte “wissenschaftliche” Behandlungsmethode. Darüber hinaus empfiehlt die American Medical Association die chiropraktische Behandlung als erste Wahl bei der Behandlung von Rücken- und Nackenschmerzen.
Wie viele Sitzungen werden bei der Chiropraktik durchgeführt?
Je nach Zustand des Patienten und der Krankheit 2 Sitzungen pro Woche, 1 Sitzung pro Woche, 1 Sitzung alle vierzehn Tage oder 1 Sitzung pro Monat. Im Durchschnitt sind 6-8 Sitzungen vorgesehen. Die Kombination mit Physiotherapie und Bewegung erhöht die Wirksamkeit der Behandlung und verkürzt die Behandlungsdauer.
Bei welchen Krankheiten kann die Chiropraktik eingesetzt werden?
- Bei Lenden- und Nackenbrüchen
- Rücken-, Nacken- und Kreuzschmerzen aufgrund von Haltungsfehlern
- Häufige Muskelschmerzen aufgrund von Stress
- Myofasziale Schmerzsyndrome
- Fibromyalgie
- Sportverletzungen
- Kopfschmerzen
- Ist Chiropraktik und Chiropraktik das Gleiche?
Da es in unserem Land an Wissen und Aufsicht in diesem Bereich mangelt, wird der wissenschaftliche Wert der Behandlung leider herabgesetzt, indem man ihr bestimmte Namen gibt, wie z. B. Stumpfbehandlung, und einige Personen, die nicht über ausreichende Kenntnisse und Befugnisse verfügen, wenden diese Behandlung bei Patienten an, die nach einer Lösung für ihre Probleme suchen, indem sie sagen: “Ich bin Experte in diesem Geschäft”. Diese Personen werben in großem Umfang, insbesondere in den sozialen Medien, und versuchen, die Patienten davon zu überzeugen, dass das Verfahren erfolgreich ist, indem sie das Geräusch des aus den Gelenken austretenden Gases als Indikator für den Erfolg oder die Wirksamkeit der Behandlung infolge der plötzlichen Manipulation der Wirbelsäule während der Behandlung verwenden, mit Ausdrücken wie “Ich habe es an seinen Platz gesetzt, ich habe es an seinen Platz gesetzt”. Patienten, die durch das Gas im Gelenk vorübergehend entlastet werden, glauben, dass sie eine wirksame Behandlung erhalten haben. Die Beschwerden kehren jedoch zurück, wenn das Gas das Gelenk nach einiger Zeit wieder füllt. Gerade in diesen Fällen sollten die Patienten sehr vorsichtig sein und diese Behandlung nicht ohne gründliche Untersuchung durchführen lassen.
Die chiropraktische Behandlung ist eine hochwirksame wissenschaftliche Behandlungsmethode ohne Nebenwirkungen, wenn sie von Spezialisten durchgeführt wird. Ob eine Person für eine chiropraktische Behandlung geeignet ist, sollte jedoch erst nach einer Untersuchung durch einen Arzt entschieden werden.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Schmerzen im unteren Rücken
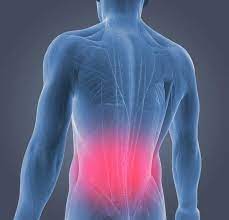
Kreuzschmerzen sind ein wichtiges Gesundheitsproblem, da sie sehr häufig auftreten und einen erheblichen Verlust an finanziellen Ressourcen, Arbeitskraft und Zeit verursachen.
Der Anteil der Menschen, die mindestens einmal im Leben unter starken Kreuzschmerzen leiden, liegt bei 75-85 %. Sie sind der häufigste Grund für die Überweisung zum Hausarzt bei der erwachsenen Bevölkerung.
Der Taillenbereich ist der Schwerpunkt des Körpers und wird von fast allen Körperbewegungen beeinflusst. Daher ist dieser Bereich einer ständigen und wiederholten Belastung ausgesetzt.
Ursachen für Schmerzen im unteren Rückenbereich
Die Ursachen von Kreuzschmerzen lassen sich in mechanische, degenerative und entzündliche Ursachen unterteilen.
Mechanische und degenerative Ursachen
Sie machen etwa 95 % aller Kreuzschmerzen aus. Zu den mechanischen Ursachen gehören Lumbalisierung, Sakralisierung, verstärkte Lendenlordose, Bandscheibenvorfälle, Traumata und Schmerzen im unteren Rückenbereich aufgrund schwacher Muskeln.
Degenerative Ursachen sind Verkalkungen aufgrund der Alterung des Gewebes und der Verschlechterung seiner Struktur aus anderen Gründen.
Bei mechanischen und degenerativen Kreuzschmerzen kommt es im Allgemeinen zu Schmerzen, die in Ruhe abnehmen, bei Bewegung zunehmen, bei Wärme oft abnehmen, bei Kälte zunehmen, je nach Position zu- oder abnehmen und eine kurzfristige Morgensteifigkeit verursachen. Eine Verschlechterung der Blutanalysen ist nicht festzustellen.
Entzündliche Ursachen für Schmerzen im unteren Rückenbereich
Der Begriff entzündlich bezieht sich auf eine entzündliche Beteiligung. Zu den entzündlichen Ursachen gehören entzündlicher Rheumatismus (Morbus Bechterew), infektiöse Ursachen (Brucella, Tuberkulose), krebsbedingte Beteiligung.
Bei Schmerzen im unteren Rückenbereich, die auf entzündliche Ursachen zurückzuführen sind, nehmen die Schmerzen in Ruhe zu. Der Schmerz nimmt nachts zu und lässt nach, wenn man aufsteht und sich bewegt. Morgensteifigkeit, die länger als eine halbe Stunde anhält. Die Schmerzen nehmen bei Wärmeanwendungen zu. Verschlechterung der Blutwerte, die auf eine Entzündung hinweisen (Sedimentation, Crp usw.).
Wie wird die Behandlung durchgeführt?
Medikamente und Ruhe
Bei degenerativen und mechanischen Kreuzschmerzen kann es in der akuten Phase erforderlich sein, entzündungshemmende Medikamente und Kortison zu verwenden. In der chronischen Phase können einfache Schmerzmittel ausreichend sein. Bei akuten (neu auftretenden) Kreuzschmerzen reicht es aus, wenn der Patient einige Tage völlige Bettruhe einhält. Nach der Bettruhe sollte der Patient allmählich zu normalen täglichen Bewegungen übergehen.
Bewegung und Physiotherapie
Die Stärkung der Muskeln und die Aufrechterhaltung eines gewissen Maßes an Flexibilität sind äußerst wichtig, um die auf die Lendenwirbel übertragenen Belastungen zu bewältigen. Um dies zu erreichen, müssen einige Übungen durchgeführt werden. Dabei darf nicht vergessen werden, dass nicht alle Übungen für jeden Patienten geeignet sind. Die Art der Übungen hängt davon ab, ob es sich um eine akute oder chronische Erkrankung handelt, von der Form der Erkrankung, den körperlichen und sozialen Bedürfnissen des Patienten und vom Alter des Patienten. Mit anderen Worten: Die Übungen sollten auf den Patienten abgestimmt werden. Die Übungen sollten dem Patienten von seinem Arzt vorgegeben werden.
Verschiedene physiotherapeutische Anwendungen (oberflächliche Wärme, Tiefenwärme, schmerzlindernde Ströme, Traktionsmethoden) können bei Patienten mit Schmerzen im unteren Rückenbereich eingesetzt werden. Die schmerzlindernde, muskelentspannende, geweberegenerierende und den Reparaturprozess beschleunigende Wirkung dieser Anwendungen wird genutzt. Art und Dauer der physiotherapeutischen Anwendungen sollten entsprechend den Merkmalen des Patienten und der Erkrankung verordnet und angewendet werden.
Ist ein chirurgischer Eingriff bei Kreuzschmerzen notwendig?
Eine chirurgische Behandlung bei Schmerzen im unteren Rückenbereich ist eine notwendige Behandlungsmethode bei fortschreitendem Kraftverlust im Fuß oder Bein, wenn viele Nervenwurzeln gleichzeitig betroffen sind und auch die zur Blase führenden Nerven betroffen sind, was in der Medizin als Cauda-Equina-Syndrom bezeichnet wird. Bei Operationen, die nur zur Schmerzlinderung durchgeführt werden, sollte der Zustand sehr gut beurteilt werden.
Verschiedene komplementärmedizinische Behandlungsmethoden können ebenfalls eingesetzt werden, um Kreuzschmerzen zu beseitigen. Dazu gehören Akupunktur, Wirbelsäulenmanipulation, Meso, Prolotherapie und Ozon.
Regeln zum Schutz der Gesundheit der Lendenwirbelsäule
- Die betrachtete Person, das betrachtete Objekt und das betrachtete Objekt sollten vollständig zur Körperfront gedreht sein.
- Bleiben Sie nicht lange in der gleichen Position. Sitzen und Stehen sollten nicht länger als 45 Minuten dauern.
- Beim Sitzen sollte ein Kissen verwendet werden, das die Taille stützt.
- Es sollte darauf geachtet werden, dass die Arbeit in der Hocke ausgeführt wird, wenn sie am Boden stattfindet.
- Die Lendengegend sollte vor Schweiß und Kälte geschützt werden
- Zum Schlafen sollte eine orthopädische Matratze verwendet werden.
- Am besten liegt man auf der Seite, beugt sich nach vorne und zieht die Beine zum Bauch.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist Skoliose?
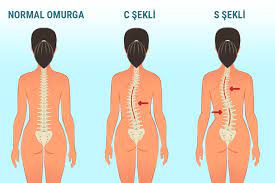
Skoliose ist definiert als eine Krümmung der Wirbelsäule um mehr als 10 Grad nach rechts oder links, die normalerweise in einer geraden Linie liegen sollte, wenn man die Wirbelsäule von hinten betrachtet. Bei der Skoliose handelt es sich nicht nur um eine eindimensionale Winkelverformung, sondern auch um eine knöcherne und strukturelle Verformung, die den Körper von vorne und von der Seite, also in drei Dimensionen, betrifft.
Skoliose ist eine Störung, die in jedem Lebensabschnitt auftreten kann. Für die Skoliose ist ein genetischer Übergang verantwortlich. Wenn der Skoliose-Winkel hoch ist, ist die optische Wirkung des Körpers sehr beeinträchtigt. Diese kosmetische Störung ist für die Kinder zu Beginn der Pubertät nicht nur ein gesundheitliches, sondern auch ein optisches Problem, das das Vertrauen in den eigenen Körper stört und psychische Probleme verursacht. Neben dem kosmetischen Defekt treten mit zunehmendem Krümmungswinkel der Skoliose Beschwerden wie Kurzatmigkeit, Blähungen, schnelle Ermüdung durch Kompression der Lunge und des Herzens im Brustkorb, insbesondere Rücken- und Kreuzschmerzen auf. Infolgedessen kann die Lebensqualität beeinträchtigt werden.
Welche Arten von Skoliose gibt es?
Idiopathische Skoliose (Skoliose mit unbekannter Ursache)
Die häufigste Form der Skoliose ist die “idiopathische” Skoliose bei Jugendlichen, deren Ursache nicht vollständig geklärt ist. Die seitliche Biegung der Wirbelsäule kann “S”- oder “C”-förmig sein. Zusätzlich zur Seitwärtskrümmung kommt es bei allen idiopathischen Skoliosen, auch bei den leichtesten Formen, zu einer Drehung der Wirbel um sich selbst. Diese Drehung der Wirbel führt zu asymmetrischen Vorwölbungen am Rücken oder an der Taille. Genetische und umweltbedingte Faktoren spielen bei der Ätiologie eine wichtige Rolle. Die Skoliose tritt bei Mädchen in der Pubertät 8-10 Mal häufiger auf.
Neuromuskuläre Skoliose
Die zweithäufigste Form der Skoliose ist die neuromuskuläre Skoliose. Die Hauptursache für die neuromuskuläre Skoliose ist eine zugrunde liegende Muskel- und Nervenerkrankung. Nervenerkrankungen können ihren Ursprung im Gehirn und im Rückenmark haben; Muskelerkrankungen können in der Kindheit und in späteren Lebensphasen auftreten. Sie kann bei Zerebralparese (CP), Polio (Kinderlähmung), Meningomyelozele, Muskeldystrophie und Tethered-Cord-Syndrom auftreten.
Im Gegensatz zur idiopathischen Skoliose treten bei der neuromuskulären Skoliose häufiger Atembeschwerden und sensorische Störungen auf.
Kongenitale (angeborene) Skoliose
Die dritthäufigste Form ist die kongenitale Skoliose. Dabei handelt es sich um eine Form der Skoliose, die auf Anomalien der Wirbelsäule zurückzuführen ist, die während der Entwicklung des Kindes im Mutterleib auftreten. Die kongenitale Skoliose zeigt in den ersten Lebensjahren ein rasches Fortschreiten. Aus diesem Grund kann die Behandlung einer kongenitalen Skoliose, die in jungen Jahren auftritt, einen chirurgischen Eingriff erfordern. Die Ursache der kongenitalen Skoliose ist nicht vollständig geklärt. Aufgrund einer Reihe von Ereignissen, die während der Entwicklung des Embryos und des Fötus eintreten, können einige Erkrankungen häufiger mit angeborenen Wirbelsäulendeformitäten einhergehen.
Skoliose bei Erwachsenen
Idiopathische Skoliose bei Erwachsenen
Es handelt sich um eine Erkrankung, die in der Kindheit schmerzlos beginnt, die jedoch in späteren Jahren Symptome (Schmerzen, Haltungsschäden usw.) zeigen kann. Bei der idiopathischen Skoliose im Erwachsenenalter können aufgrund der Degeneration der Wirbelgelenke starke Schmerzen auftreten. Aufgrund der übermäßigen Verformung des Brustkorbs können die Atmungsfunktionen beeinträchtigt sein, und die Patienten können unter Müdigkeit und Atemnot leiden.
Degenerative Skoliose bei Erwachsenen
Die degenerative Skoliose bei Erwachsenen ist eine Form der Skoliose, die durch altersbedingte Abnutzung der Wirbelsäule entsteht. Sie tritt in der Regel bei Menschen über 50 Jahren auf. Osteoporose, die auch in diesem Alter auftritt, kann eine der Ursachen für die degenerative Skoliose bei Erwachsenen sein und ebenfalls zu einer Zunahme der Krümmung führen. Eine degenerative Skoliose, die durch Abnutzung verursacht wird, kann im Nacken-, Rücken- und Hüftbereich der Wirbelsäule auftreten; am häufigsten ist jedoch der Hüftbereich betroffen.
Bei Menschen mit schwerer degenerativer Skoliose im Erwachsenenalter können die Stabilität und das Gleichgewicht der Wirbelsäule beeinträchtigt sein. Diese Störung kann dazu führen, dass die Wirbelsäule und der Rumpf in der vorderen und hinteren Ebene zur Seite kippen und der Rumpf nach vorne kippt, wodurch sich der anatomische Winkel der Lendenwirbelsäule verringert. Diese Ungleichgewichte können dazu führen, dass die Schwere der Krümmung zunimmt, und können auch die Mobilität des Patienten beeinträchtigen und Schmerzen verursachen.
Bei erwachsenen Patienten mit degenerativer Skoliose können Rückenschmerzen, Schmerzen im unteren Rückenbereich und Schmerzen im Verteilungsbereich des Nervs aufgrund von Nervenkompression (Radikulopathie) und Kraftverlust in den vom Nerv versorgten Muskeln beobachtet werden. Bei diesen Deformationen, die in der Wirbelsäulenstruktur auftreten können, kann die Spondylolyse dazu führen, dass sich der Wirbelknochen nach vorne verschiebt. Physiotherapeutische Programme, Stabilisierungs-, Kräftigungs- und Dehnungsübungen können die Muskelverspannungen lösen und die Schmerzen verringern. Eine Skoliose kann sich auch bei Erwachsenen mit einer rheumatischen Erkrankung, Osteoporose (Knochenabbau) sowie nach Traumata und Infektionen entwickeln.
Was sind die Symptome einer Skoliose?
Im Frühstadium verursacht die Skoliose keine gesundheitlichen Probleme, und Rückenschmerzen treten nur sehr selten auf. Daher kann es für Familien schwierig sein, sie zu erkennen, wenn sie nicht vorsichtig sind. Anzeichen für eine Skoliose sind optische Merkmale wie eine höhere Schulter als die andere, eine nach rechts/links verschobene oder einseitig hochstehende Hüfte und eine ungleiche Haltung der Schulterblätter. Die gesündeste Methode, die Eltern regelmäßig durchführen sollten, besteht darin, das Kind mit nacktem Rücken nach vorne zu beugen und visuell zu prüfen, ob die Wirbelsäule in einer geraden Linie steht. Liegt eine Skoliose vor, fällt am Ende einer solchen Kontrolle eine vorstehende Erhebung auf der rechten Seite des Rückens oder in der Lendengegend auf.
Eine weitere Situation, derer sich die Familien bewusst sein sollten, ist die Tatsache, dass Skoliose im Alter von 10 bis 16 Jahren auftreten kann, und da man nicht weiß, wann sie auftritt, sollte diese Wirbelsäule häufig untersucht werden. Besonderes Augenmerk sollte auf Kinder mit Symptomen in der Pubertät gelegt werden. Bei Verdacht auf Skoliose sollte sofort ein Arzt aufgesucht werden.
Was wird bei der Diagnose einer Skoliose gemacht?
Nach einer ausführlichen Anamnese und Untersuchung durch den Arzt werden bildgebende Verfahren eingesetzt. Mit ambulanten Röntgenaufnahmen der Wirbelsäule kann eine endgültige Diagnose gestellt werden. In seltenen Fällen werden auch weitere radiologische Untersuchungen der Wirbelsäule (MRT-Filme) angefordert, um andere Ursachen auszuschließen. In den letzten Jahren werden immer häufiger Körper-Topographie-Analysesysteme eingesetzt, die ohne Röntgenstrahlen auskommen und eine Krümmungskontrolle ermöglichen.
Das Wichtigste bei Skoliose ist die frühzeitige Diagnose. Deshalb sollten Familien die Wirbelsäule ihrer Kinder im Alter von 10-16 Jahren untersuchen und im Zweifelsfall sofort einen Arzt aufsuchen.
Was sind die Behandlungsschritte bei Skoliose?
Für die Behandlung der Skoliose gibt es bestimmte Algorithmen. Wenn die Skoliose früh erkannt wird und der Winkel gering ist, ist sie ein Kandidat für konservative (schützende) Behandlungen. Die Behandlungen bei Skoliose sind Beobachtung, Physiotherapie und Rehabilitationsmaßnahmen, Korsettierung und Operation.
Die Behandlung der Skoliose richtet sich nach dem Grad der Verkrümmung und dem Wachstumsstadium. Zu den derzeit anerkannten nicht-chirurgischen Behandlungsmethoden gehören skoliosespezifische Übungen, spezielle Skolioseprogramme und Stützverbände. Das Hauptziel der Skoliosebehandlung besteht darin, das Fortschreiten der Verkrümmung zu verhindern, die Beweglichkeit der kindlichen Wirbelsäule zu erhalten, die kosmetische Beeinträchtigung zu kontrollieren und eine Operation zu vermeiden.
Bewegungsanwendungen sind bei Skoliose äußerst wichtig. Die dreidimensionalen Skolioseübungen, die so genannten Schroth’schen Übungen, werden individuell für jeden Einzelnen entsprechend dem betroffenen Körperteil geplant. Ziel ist es, das Becken sowie die Muskeln und Bänder rund um die betroffene Wirbelsäule zu kontrollieren und die Körperkosmetik zu steuern. Zu diesem Zweck werden Mobilisierung, Traktion der Wirbelsäule, Flexibilität und korrekte Haltungskontrolle sowie Kontrolle der Wirbelsäule bei Aktivitäten des täglichen Lebens eingesetzt. Regelmäßige Übungen und das Tragen eines korrekten und biomechanisch kontrollierten Korsetts über einen angemessenen Zeitraum verbessern das Haltungsgleichgewicht des Kindes und kontrollieren das Fortschreiten des Winkels bei Skoliose. Auch Atemtechniken werden in Skoliose-Übungsprogramme einbezogen. Seit einigen Jahren gibt es gerätegestützte Programme, die es ermöglichen, Wirbelsäulengymnastik in eine spielerische Umgebung am Computer zu integrieren. Mit Valedo ist es möglich, Übungen im Stehen, Sitzen und in der Planke durchzuführen.
Der ideale Zeitpunkt für eine Korsettversorgung ist nach dem 10. Lebensjahr, im Risser-Stadium 0-2 (frühes Stadium der Knochenentwicklung), wenn der Cobb-Winkel zwischen 20-40 Grad liegt, und vor der Menarche oder innerhalb von maximal 1 Jahr nach der Menarche.
Eine chirurgische Behandlung wird angewandt, wenn der Cobb-Winkel bei Personen mit einem hohen Progressionsrisiko über 40 Grad liegt und konservative Methoden versagen. Bei der Skoliose-Operation wird die Wirbelsäule mit Platten und Schrauben in die Mittellinie gebracht, und das Fortschreiten der Skoliose wird kontrolliert. Bei kleinen Kindern muss die Operation möglicherweise in bestimmten Abständen wiederholt werden, damit sich die Wirbelsäule verlängern kann.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist pädiatrische Rehabilitation?

Das pädiatrische Rehabilitationsprogramm bietet eine umfassende multidisziplinäre Rehabilitationsversorgung für Kinder. Das Ziel ist es, die Auswirkungen von Behinderungen zu minimieren und gleichzeitig die Fähigkeiten jedes einzelnen Kindes zu maximieren. Erreicht wird dies durch eine wirksame Rehabilitation auf höchstem Niveau in einem familienorientierten Umfeld.
Je nach Art der Beeinträchtigung und den Bedürfnissen des Kindes findet die Behandlung in verschiedenen Umgebungen statt und nutzt die unterschiedlichen Fähigkeiten der Rehabilitationsfachleute, um das höchstmögliche Funktionsniveau zu erreichen. Das pädiatrische Rehabilitationsteam zielt darauf ab, jedem Einzelnen zu helfen, seine volle funktionelle Unabhängigkeit in den Bereichen Selbstversorgung, Mobilität, Kommunikation, Kognition und Sozialisation zu erreichen. Sie wird zur Behandlung von Störungen wie Seh-, Hör-, Schluck- und Sprachstörungen bei Kindern eingesetzt. Sie wird auch bei der Behandlung von genetischen Störungen und Muskelkrankheiten eingesetzt.
Unter welchen Bedingungen wird die pädiatrische Rehabilitation eingesetzt?
In Fällen wie angeborenen Muskelkoordinationsstörungen oder Folgestörungen, Gleichgewichtsstörungen des Skelett- und Muskelsystems bei Kindern wird die pädiatrische Rehabilitation eingesetzt, um die Störungen zu behandeln.
Mit pädiatrischer Rehabilitation können Probleme im Zusammenhang mit dem Krabbeln, Gehen und manuellen Greifen bei Kindern behandelt werden. Darüber hinaus wird die pädiatrische Rehabilitationsbehandlung auch bei der Behandlung von Krankheiten wie Zerebralparese und Spina bifida eingesetzt. Bei Schädigungen des Rückenmarks, Erkrankungen des Bewegungsapparats, Schlägen oder Traumata am Kopf, Geh- und Krabbelstörungen bietet die pädiatrische Rehabilitation sehr gute Ergebnisse.
Welche Techniken werden in der pädiatrischen Rehabilitation eingesetzt?
In der pädiatrischen Rehabilitation werden verschiedene Behandlungstechniken eingesetzt:
Die wirksamste Behandlungstechnik in der pädiatrischen Rehabilitation sind Rehabilitationsübungen. Rehabilitationsübungen zielen darauf ab, die Muskeln der Kinder zu stärken. Pädiatrische Rehabilitationsmaßnahmen werden auch für das ordnungsgemäße Funktionieren des Skelett- und Knochensystems eingesetzt.
Der Stehständer ist eines der Hilfsmittel, die bei pädiatrischen Rehabilitationsanwendungen eingesetzt werden. Durch das Stehen des Kindes mit Unterstützung des Stehständers kann eine Stärkung des Skelett- und Muskelsystems erreicht werden.
Es ist sehr wichtig, frühzeitig mit der Behandlung zu beginnen, um effektivere Ergebnisse bei der pädiatrischen Rehabilitation zu erzielen. An dieser Stelle kommt den Eltern eine wichtige Rolle zu. Es ist sehr wichtig, die Entwicklung ihrer Kinder genau zu verfolgen und den Arzt aufzusuchen, um die auftretenden Probleme zu berücksichtigen. Die Symptome, die im Entwicklungsprozess von Kindern berücksichtigt werden sollten, sind die folgenden
Dinge, die bei einem 1 Monat alten Baby zu beachten sind:
- Alle Arten von Stillproblemen
- Keine Reaktion auf Warnungen aus der Umwelt
- Anhaltende und ununterbrochene Schreianfälle
- Häufiges und starkes Erbrechen
- Konvulsionen
Dinge, die bei einem 2 Monate alten Baby zu beachten sind:
- Alle Arten von Stillproblemen
- Keine Reaktion auf Warnungen aus der Umwelt
- Anhaltende und ununterbrochene Schreianfälle
- Häufiges und starkes Erbrechen
- Konvulsionen
- Verlust von Reflexen
- Lockerheit oder übermäßige Steifheit der Muskeln
Dinge, die bei einem 3 Monate alten Baby zu beachten sind:
- Verschiebung und Zucken der Augen
- Krämpfe und Unwohlsein in der Rückenlage
- Nicht anfangen zu lachen
- Nicht-Erkennen der Mutter
- Nicht in das Gesicht des Sprechers schauen
Dinge, die bei einem 4 Monate alten Baby zu beachten sind:
- Immer noch nicht in der Lage, seinen Kopf zu kontrollieren
- Unfähigkeit, das Auge auf einen bestimmten Punkt zu fokussieren
- Die Hände werden nicht losgelassen, sondern ständig zu Fäusten geballt
- Einige Reflexe sollten bis zum Alter von 4 Monaten verschwinden. Diese Reflexe sollten nicht verschwinden,
Dinge, die bei einem 8 Monate alten Baby zu beachten sind:
- Wenn er/sie sich nicht selbständig drehen und bewegen kann
- Die Fähigkeiten zur Handkoordination sind nicht entwickelt
- Der Versuch, eine Trittbewegung mit beiden Beinen auszuführen
- Zusammensacken des Körpers auf den Beinen beim Sitzen
Dinge, die bei einem 10 Monate alten Baby zu beachten sind:
- Das Baby kann noch nicht krabbeln
- Unfähigkeit, aufzustehen
- Keine Reaktion auf seinen Namen
- Unfähigkeit zur Koordination, z. B. zur Kontrolle des Speichels
Dinge, die bei einem 1 Jahr alten Baby zu beachten sind:
- Nicht einmal anfangen zu gehen, indem man sich festhält
- Unfähigkeit, auf Zehenspitzen zu gehen
Andere Erkrankungen, die mit pädiatrischer Rehabilitation behandelt werden können
- Spina bifida (Wirbelsäulendurchtrennung oder Wirbelsäulenlücke)
- Schlaganfall
- Multiple Sklerose
- Angeborene Anomalien
- Orthopädische Erkrankungen
- Stress-Verletzungen
- Muskeldystrophie
- Probleme beim Schlucken
- Ernährungsprobleme
- Rehabilitationsaktivitäten im täglichen Leben
- Juvenile Arthritis (Gelenkentzündung)
- Rehabilitation nach Frakturen
- Präoperative Rehabilitation
- Buckelwal
- Osgood-Schlatter-Krankheit (Knieschmerzen bei Kindern)
- Rollstuhl benutzen
- Verwendung von Hilfsgeräten
- Verletzungen von Hand und Arm
- Verletzungen von Fuß und Bein
Die pädiatrischen Rehabilitationstechniken sind wie folgt:
- Aktivitäten des täglichen Lebens Bildung
- Gemeinsame Behandlung
- Kommunikation mit Entwicklern
- Grundlegende Gebärdensprache
- Ernährungstherapie
- Ganganalyse / Training
- Handschrift
- Neurologische Entwicklungstherapie
- Mundmotorische Interventionen
- Orthese / Prothese Ausbildung
- Pragmatisches / soziales Kompetenztraining
- Sensorische Integration
- Bewertung von Sitzplätzen und Ausrüstung für Rollstühle
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist Ozon?
Ozon ist eines der wichtigsten Gase in der Stratosphärenschicht der Atmosphäre. Es bietet einen schützenden Filtermechanismus gegen die energiereichen ultravioletten Strahlen der Sonne und trägt zur Aufrechterhaltung des biologischen Gleichgewichts in der Biosphäre bei. Seit den 1960er Jahren ist die zunehmende Verunreinigung des Trinkwassers mit Chemikalien zu einem großen Problem geworden. Nachdem man die reinigende und desinfizierende Wirkung von Ozon erkannt hatte, wurde Ozon zur Reinigung von Wasser eingesetzt. Darüber hinaus wurde Ozon in vielen Bereichen der Industrie eingesetzt.
Ozon (O³) ist ein 3-atomiges Molekül und eine sehr energiereiche Form von Sauerstoff (O²). Ozon ist bei Raumtemperatur ein Gas. Es ist ein farbloses Gas mit einem charakteristischen Geruch, der an hochgelegenen Orten oder an der Meeresküste nach stürmischem Wetter wahrgenommen werden kann.
Das in der Medizin verwendete Ozon wird in speziellen Generatoren aus reinem Sauerstoff hergestellt.
Wirkmechanismus von Ozon
Ozon kann alle Giftstoffe (Phenole, Pestizide, Reinigungsmittel, chemische Abfälle und aromatische Verbindungen) neutralisieren und aufgrund seiner starken oxidierenden Eigenschaften Mikroorganismen abtöten.
Altersbedingte reaktive Sauerstoffspezies verursachen oxidative Schäden in den Zellen. Dies wird als erhöhter oxidativer Stress bezeichnet. Jüngste Studien haben gezeigt, dass die Produkte, die bei Ozonanwendungen in geringen Dosen von reaktivem Sauerstoff im Körper entstehen, in geringen Mengen (physiologische Werte) eine Rolle bei biologischen Mechanismen, insbesondere der intrazellulären Kommunikation, spielen und therapeutische Wirkungen vermitteln. Durch wiederholte Ozonanwendungen in niedriger Dosis wird das antioxidative System gestärkt und eine Resistenz gegen oxidativen Stress entwickelt.
Darüber hinaus dringen reaktive Sauerstoffspezies in die Zelle ein und erhöhen die Produktion von Zytokinen und Wachstumsfaktoren, die die Entzündung verringern. Die Ozontherapie wird als ergänzende Behandlungsmethode vor allem bei Krankheiten eingesetzt, bei denen der Entzündungsprozess intensiv ist und das Immunsystem im Vordergrund steht (Wundheilung, ischämische, rheumatische und Infektionskrankheiten).
Beschleunigt die Zellregeneration.
Ozon beseitigt Sauerstoffmangel, indem es die Sauerstofftransportkapazität und Elastizität der roten Blutkörperchen sowie die Fließfähigkeit des Blutes erhöht. Es wird auch als Zusatzbehandlung bei Gefäßverschlüssen eingesetzt, indem es eine Gefäßerweiterung und einen Gefäßverschluss bewirkt.
Indem es direkt mit den Fettzellen interagiert, bewirkt es eine Senkung des Cholesterinspiegels und einen regionalen Fettabbau.
Senkt den Blutzuckerspiegel.
Indem es den Knorpelverlust bei Arthritis reduziert und die Produktion von Gelenkflüssigkeit und Knorpel anregt, lindert es Gelenkschmerzen und erhöht die Beweglichkeit.
Ozon, das als Elixier der Jugend bekannt ist, ist heute sehr wirksam bei der Behandlung chronischer Krankheiten.
Krankheiten, bei denen die Ozontherapie hilfreich ist
- Osteomyelitis, Pleuraemphysem, Abszesse mit Fisteln, infizierte Wunden, Druckgeschwüre, chronische Geschwüre, diabetischer Fuß und Verbrennungen
- Bluthochdruck
- Diabetes mellitus (Zuckerkrankheit)
- Fortgeschrittene ischämische Erkrankungen
- Makuladegeneration des Auges (atrophische Form)
- Erkrankungen des Muskel-Skelett-Systems und Gelenkverkalkungen
- Chronisches Müdigkeitssyndrom und Fibromyalgie
- Chronische und wiederkehrende Infektionen und Wunden in der Mundhöhle
- Akute und chronische Infektionskrankheiten (Hepatitis, HIV-AIDS, Herpes- und Herpes-Zoster-Infektionen, Papillomavirus-Infektionen, Onychomykose und Candidose, Giardiasis und Kryptosporidiose), insbesondere solche, die durch Bakterien, Viren und Pilze verursacht werden, die gegen Antibiotika und chemische Behandlungen resistent sind. Bartolinitis und vaginale Candidose.
- Allergie und Asthma
- Autoimmunerkrankungen (Multiple Sklerose, rheumatoide Arthritis, Morbus Crohn)
- Senile Demenz (altersbedingte Demenz)
- Lungenerkrankungen: Emphysem, chronisch obstruktive Lungenerkrankung, idiopathische Lungenfibrose und akutes respiratorisches Stresssyndrom
- Hautkrankheiten: Psoriasis und atopische Dermatitis
- Krebsbedingte Müdigkeit
- Nierenversagen im Frühstadium
Vorteile der Ozontherapie
- Beschleunigt die Blutzirkulation zu den Zellen und Geweben,
- Stärkt das Immunsystem, erhöht die Widerstandsfähigkeit gegen Infektionskrankheiten,
- Es erneuert die Venen (Arterien und Venen) und verbessert den Blutdruck,
- Reinigt das Blut- und Lymphsystem,
- Es ermöglicht der Haut, wie eine dritte Niere oder ein zweites Lungensystem zu funktionieren,
- Die Haut ist reiner, weicher und verjüngter,
- Durch die Beseitigung der in den Muskeln angesammelten Toxine werden die Muskeln entspannt und geschmeidig gemacht und ihre Flexibilität erhöht,
- Es heilt Gelenkschmerzen und Muskelbeschwerden,
- Normalisiert die Hormon- und Enzymproduktion,
- Es stärkt die Gehirnfunktionen und das Gedächtnis,
- Es lindert Depressionen und Ängste,
- Es hilft, die durch Depressionen verursachten Spannungen abzubauen, indem es das als Stresshormon bekannte Adrenalin oxidiert und für eine allgemeine Beruhigung sorgt.
Was sind die Behandlungsmethoden?
Hauptmethode: Sie ist die am weitesten verbreitete Methode. Bei dieser Methode werden der Person zwischen 50-200 ml Blut abgenommen. Die Anzahl der Behandlungssitzungen und die anzuwendende Ozondosis hängen vom Allgemeinzustand, dem Alter und der Hauptkrankheit des Patienten ab.
Geringfügige Methode: 2 – 5 cm³ Blut, das der Person entnommen wurde, wird mit Ozon in einer bestimmten Dosis gemischt und der Person injiziert.
Verabreichung von Ozon an Körperhöhlen: Rektal – Ozon wird der Person durch den Steiß-, Vaginal- und Gehörgang mittels Sprühmethode verabreicht.
Injektion von Ozongas in Gelenke und Muskeln: Bei Erkrankungen des Muskel-Skelett-Systems wird eine bestimmte Dosis Ozongas mit einer geeigneten Nadel in die Gelenke und Muskeln der Person injiziert.
Ozonbeutel: Zur Behandlung von nicht heilenden Wunden und diabetischen Füßen, Hautverletzungen, Infektionen, Durchblutungsstörungen, neuropathischen Schmerzen und dem Syndrom der unruhigen Beine.
Ozonbecher: Besonders bei Dekubitus eingesetzt.
Nebenwirkungen der Ozontherapie
Die Ozontherapie ist nahezu nebenwirkungsfrei. Die bisher gemeldeten Nebenwirkungen können durch Anwendungsfehler und hohe Ozondosen je nach der antioxidativen Kapazität des Patienten entstehen. Aus diesem Grund sollte die Ozontherapie immer schrittweise und progressiv angewendet werden, wobei mit einer niedrigen Dosis begonnen und diese allmählich erhöht wird. In einigen Fällen kann die Ozontherapie ungünstig sein. Dazu gehören: Glukose-6-Phosphat-Dehydrogenase-Enzymmangel, Schwangerschaft, insbesondere in der Anfangsphase, Therapie mit Angiotensin-Converting-Enzyme (ACE)-Hemmern, Schilddrüsenüberfunktion, Blutungsstörungen, unkontrollierte Herz-Kreislauf-Erkrankungen und Asthmapatienten, die auf Ozon reagieren.
Zu beachtende Dinge
Während der Ozontherapie sollten alle antioxidativen Präparate, die Vitamin C und Vitamin E enthalten, abgesetzt werden. Hohe Konzentrationen dieser Verbindungen im Blut beeinträchtigen die Wirksamkeit von Ozon als Oxidationsmittel und damit den Verlauf der Behandlung. Der Patient sollte angewiesen werden, keine großen Mengen an Lebensmitteln zu verzehren, die reich an diesen Vitaminen sind. Folglich sollten Vitamine oder Antioxidantien vor oder nach der Ozontherapie verabreicht werden, niemals während der Behandlung. Vor jeder Form der Ozontherapie sollten die Patienten ihre Blutdruck- und Zuckermedikamente mindestens 2 Stunden vorher einnehmen und während der Ozontherapie nicht hungern.
Die Ozontherapie ist eine ergänzende, unterstützende und rekonstruktive Methode, die von risikoarmen und im Allgemeinen standardmäßigen medizinischen Behandlungen begleitet wird.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist eine Fazialislähmung?

Ergotherapie, auch Beschäftigungstherapie genannt, ist ein Therapie- und Rehabilitationsprogramm, das darauf abzielt, die Lebensqualität zu verbessern, indem es die Selbständigkeit und die Lebensrolle der Menschen im täglichen Leben durch Arbeit, Beschäftigung und Aktivität verbessert. Körperbehinderte, behinderte und psychisch kranke Menschen gewinnen Selbstvertrauen, indem sie ihre krankheitsbedingt eingeschränkten Fähigkeiten mit Hilfe der Beschäftigungstherapie verbessern. Das Hauptziel der Beschäftigungstherapie besteht darin, den Menschen die Teilnahme an den Aktivitäten des täglichen Lebens zu ermöglichen.
Ergotherapeutinnen erreichen dieses Ziel, indem sie die Fähigkeit von Einzelpersonen und Gemeinschaften verbessern, die Aktivitäten durchzuführen, die sie wollen, brauchen oder von denen erwartet wird, dass sie durchgeführt werden, oder indem sie die Aktivität oder das Umfeld so organisieren, dass die Menschen besser teilnehmen können. Daher konzentriert sich die Ergotherapie darauf, die Kompetenz der Menschen zu erhöhen, indem sie die Person, die Tätigkeit, die Umgebung oder einige oder alle dieser Faktoren reguliert, um die soziale Teilhabe zu verbessern. Zum Beispiel gehört es zum Bereich der Ergotherapie, dem Patienten die Methoden des Übergangs vom Bett in den Rollstuhl zu erklären, Besteck mit veränderten Griffen für Menschen ohne Handgriff, korrekte Bewegungsgewohnheiten zur Vorbeugung von Hüft- und Nackenbeschwerden und Arbeitsunfällen am Arbeitsplatz. Die Beschäftigungstherapie berücksichtigt die geistigen, körperlichen, emotionalen und kognitiven Aspekte der Person. Sie zielt darauf ab, den behinderten Menschen zur Arbeit zu führen, ihm eine Berufsausbildung zu ermöglichen, damit er am Arbeitsplatz erfolgreicher ist.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist eine Fazialislähmung?
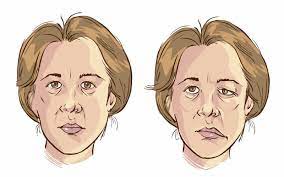
Die Gesichtslähmung ist eine Krankheit, die durch eine Schwäche der Muskeln auf einer Seite des Gesichts gekennzeichnet ist. Gesichtslähmungen treten vor allem aus zwei Gründen auf: erstens als Folge einer Schädigung der Nervenzellen im Gehirn, die zu den Gesichtsmuskeln führen, und zweitens als Folge einer Schädigung des Hauptnervs der Gesichtsmuskeln. Vereinfacht ausgedrückt, gibt es im Gehirn Zentren, die den Nerv steuern, und wenn das Problem von diesem Zentrum ausgeht, wird es in der Regel von Symptomen wie Schwindel, Epilepsie oder Lähmung einer Körperseite begleitet. Es ist sehr wichtig zu diagnostizieren, um welche Art von Gesichtslähmung es sich handelt.
Warum tritt die Gesichtslähmung auf?
Sie kann aus verschiedenen Gründen auftreten, z. B. durch Infektionen, Kopftrauma, zerebrale Gefäßverschlüsse, Kopf- und Halstumore oder Verletzungen des Gesichtsnervs. In den meisten Fällen kann die Ursache jedoch nicht gefunden werden, und diese Gruppe wird als “Bell’s Palsy” bezeichnet. Die gute Nachricht ist, dass die Heilungsraten in dieser Gruppe recht hoch sind.
Was sind die Symptome einer Gesichtslähmung?
Das Hauptsymptom ist eine schlechte Kontrolle über die Bewegungen von Mund, Augen und Stirn auf der betroffenen Seite. Hinzu kommen Beschwerden wie verminderter Tränenfluss, Zuckungen der Gesichtsmuskeln, verändertes Geschmacksempfinden auf der Zunge, undeutliches Sprechen, übermäßige Speichel- und Tränenproduktion, Schmerzen im Ohr oder im Kieferbereich.
Wenn eine der Bedingungen wie Verwirrung, Schwindel, Gleichgewichtsstörungen, epileptische Anfälle, Schwäche in den Armen oder Beinen auf einer Körperseite hinzukommen, wird davon ausgegangen, dass ein hirnbezogenes Problem vorliegt, und der Behandlungsalgorithmus ändert sich vollständig.
Im Gegensatz zur Bell-Lähmung können Patienten mit einer schlaganfallbedingten Gesichtslähmung auf der betroffenen Seite noch blinzeln und die Stirn runzeln.
Was wird bei der Behandlung der Gesichtslähmung getan?
Bei einer Gesichtslähmung, die mit einer Bell’schen Lähmung diagnostiziert wird, wird die Behandlung in der Regel mit Medikamenten der Kortisongruppe begonnen, die Studien zufolge einen positiven Beitrag zur Genesung leisten. Darüber hinaus tragen physiotherapeutische Anwendungen wie Akupunktur, Muskelkräftigung mit therapeutischer Elektrostimulation positiv zur Genesung bei. Hornhautschäden, die durch das trockene Auge entstehen können, müssen verhindert werden.
Bei Gesichtslähmungen, die eine Ursache haben, sollte zusätzlich zu den in der Behandlung aufgeführten Anwendungen auch die Ursache korrekt behandelt werden.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist eine zerebrale Lähmung (CP)?

Cerebralparese, kurz CP, ist eine nicht fortschreitende, dauerhafte Bewegungs- und Haltungsstörung, die auf eine Schädigung des sich entwickelnden Gehirns zurückzuführen ist. Die Häufigkeit der CP liegt bei 2-3 pro 1000 Lebendgeburten.
Was sind die Ursachen der Zerebralparese (CP)?
CP kann durch pränatale (niedriges oder hohes mütterliches Alter, Mehrlingsschwangerschaften, genetische Erkrankungen, Traumata, mütterliche Erkrankungen), intrapartale (Frühgeburt, niedriges Geburtsgewicht, verlängerte Geburt, abnormale Präsentation und Infektionen) und postnatale (Gelbsucht, Infektionen, Traumata, intrakranielle Blutungen) Ursachen entstehen.
Welche Arten von Zerebralparese (CP) gibt es?
- Je nach Ort und Schwere der Schädigung bilden sich CP-Bilder in unterschiedlichem Ausmaß und Erscheinungsbild
- Spastischer Typ: Der spastische Typ ist die häufigste Form der Zerebralparese. Spastizität kann im allgemeinsten Sinne als Muskelsteifheit oder Widerstand gegen passive Bewegungen definiert werden. Veränderungen in der normalen Struktur der Muskeln und Steifheit führen dazu, dass Bewegungen beeinträchtigt werden und schwer auszuführen sind. Übermäßige Spastizität führt mit der Zeit zu einer Verschlechterung der Skelettstruktur und der Körperhaltung. Sie wirkt sich auch negativ auf funktionelle Aktivitäten wie Sitzen, Hände benutzen und Gehen aus.
Bei der Diagnose der Zerebralparese wird ein spastisches Kind nach dem betroffenen Körperteil definiert:
- Hemiplegie: Bei dieser Form sind der Arm, der Rumpf und das Bein auf einer Seite des Körpers betroffen. Das Krabbeln ist bei Kindern mit Hemiparese asymmetrisch oder nicht vorhanden. Mit Hilfe der Rehabilitation werden die meisten Patienten bei den Aktivitäten des täglichen Lebens unabhängig und können sich selbständig fortbewegen.
- Diplegie: Bei dieser Form ist die Spastik in beiden Beinen stärker als in den Armen. Diplegische Patienten werden nach einer schlaffen Phase spastisch. Stehen und Gehen sind verzögert. Kinder, die bis zum Alter von zwei Jahren das Gleichgewicht im Sitzen erlangen, können möglicherweise gehen. Das Treten auf die Zehen ist häufig.
- Tetraplegie: Bei dieser Form ist der gesamte Körper betroffen. Unzureichende Kopfkontrolle, Hände in Form von Fäusten und gekreuzten Beinen sind ein häufiges Erscheinungsbild. Bei einem Viertel der Kinder mit tetraplegischer CP nimmt die Krankheit einen milden Verlauf und diese Patienten werden ambulant und können ihre täglichen Lebensaktivitäten mit leichten Einschränkungen ausführen. Bei der Hälfte von ihnen schreitet die Krankheit mäßig fort, und diese Kinder können nicht völlig unabhängig sein, aber eine ausreichende funktionelle Kapazität erreichen. Bei dem verbleibenden 1/4 ist die Krankheit schwer und diese Kinder benötigen lebenslange Pflege.
- Athetoider Typ: Er kann als unkontrollierte Bewegung definiert werden. Unwillkürliche Bewegungen treten in den Beinen, Armen, Händen oder im Gesicht des Kindes auf. Bei diesem Typ treten plötzliche Veränderungen in den Muskeln auf. Die Muskeln können von einem sehr lockeren Zustand in einen sehr steifen Zustand übergehen. Dies verhindert koordinierte Bewegungen.
- Ataktischer Typ: Es besteht eine Störung der Gleichgewichtserhaltung. Die Entwicklung ist aufgrund der schlechten Kopfkontrolle und der Unfähigkeit, das Rumpfgleichgewicht zu halten, langsam und das Gehen wird erst sehr spät erreicht.
- Gemischter Typ: Wenn der Muskeltonus in einigen Muskeln extrem niedrig und in anderen extrem hoch ist, spricht man von einer gemischten Form der Zerebralparese.
Was sind die Anzeichen und Symptome einer zerebralen Lähmung (CP)?
- Probleme mit der Bewegung auf einer Seite des Körpers
- Harte Muskeln
- Übermäßige oder lockere Reflexe
- Unwillkürliche Bewegungen oder Zittern
- Mangel an Koordination und Gleichgewicht
- Speichel
- Probleme beim Schlucken oder Saugen
- Sprachschwierigkeiten (Dysarthrie)
- Krampfanfälle
- Verzögerte motorische Fähigkeiten
- Inkontinenz
- Gastrointestinale Probleme
Eine Schädigung des sich entwickelnden Gehirns kann auch andere Probleme als die mit der Zerebralparese verbundenen Bewegungsstörungen verursachen. Andere Erkrankungen, die neben der Zerebralparese auftreten können, sind unter anderem:
- Seh- oder Hörbehinderung
- Lernstörungen
- Aufmerksamkeitsdefizit-Hyperaktivitätsstörung (ADHS)
- Unfähigkeit, durch Sprache zu kommunizieren
Wie wird eine zerebrale Lähmung (CP) behandelt?
Es gibt keine vollständige Heilung für zerebrale Lähmung (CP). Durch die Behandlung verbessern sich jedoch in der Regel die Fähigkeiten des Kindes.
Es ist sehr wichtig, bei Cerebralparese (CP) frühzeitig mit der Diagnose und dem Rehabilitationsprogramm zu beginnen. Die Behandlung ist keine endgültige und einmalige Lösung, sondern ein langfristiger Prozess. In diesem Prozess ist die Teamarbeit von Physiotherapeuten, Krankengymnasten, Ergotherapeuten, Spezialisten für die Entwicklung des Kindes, Sprachtherapeuten und der Familie unumstritten. Alle diese Ansätze sollten gemeinsam auf eine Person mit CP angewendet werden. Bewegung, Robotertherapien, Hydrotherapie und Beschäftigungstherapie sind die Hauptbausteine der physiotherapeutischen Anwendungen, die die wichtigsten Säulen der Rehabilitation darstellen. Bewegungsanwendungen werden von Physiotherapeuten entsprechend dem funktionellen Status des Kindes angewandt, wobei verschiedene Techniken zur Unterstützung des Kopfhaltens, Sitzens, Stehens und Gehens eingesetzt werden. Dieser langwierige und geduldige Behandlungsprozess wird durch die Entwicklung von Robotertherapien sowohl von den Kindern als auch von den Familien leichter akzeptiert. Dank der Arm- und Gehroboter werden wiederholte, korrekte Gehmuster erzeugt und diese Signale an das Gehirn weitergeleitet. Darüber hinaus sorgen Anwendungen, die mit einer Reihe von Spielen angereichert sind, dafür, dass die Behandlung von den Kindern mit Interesse verfolgt wird. Die Hydrotherapie erhöht die Therapietreue des Kindes und erleichtert die Bewegung, indem sie den Auftrieb des Wassers nutzt und die aktive Teilnahme fördert. Die Ergotherapie, einer der wichtigsten Zweige zur Unterstützung der Rehabilitation, umfasst Studien zur Verbesserung der Teilnahme des Kindes an Aktivitäten des täglichen Lebens. Zu den neuen Anwendungen gehört auch die Sensorik-Integrationstherapie, die es dem Kind ermöglicht, sensorische Informationen aus seinem Körper und seiner Umgebung zu empfangen, diese Informationen zu organisieren und sie für Aktivitäten des täglichen Lebens zu nutzen.
Alle diese Anwendungen werden in den Rehabilitationsprozess einbezogen, indem ihre Dosierung je nach Art und Schwere der CP angepasst wird. Darüber hinaus kann dieser Prozess durch verschiedene Anwendungen von Muskelrelaxantien (wie Botulinumtoxin) und chirurgische Behandlungen unterstützt werden.
Das Wichtigste ist, dass die Person mit CP ihren Platz in der Gesellschaft einnimmt und am Leben teilnimmt. Aus diesem Grund sollten alle diese Anwendungen im Rahmen eines Plans und mit kontinuierlicher Rehabilitationsunterstützung erfolgen, ohne den Bildungsprozess des Kindes zu unterbrechen.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Adipositas-Rehabilitation

Adipositas ist ein Zustand übermäßiger Fettspeicherung im Körper, der das tägliche Leben der Betroffenen einschränkt und Komorbiditäten verursacht. Es gibt verschiedene Methoden, um überschüssiges Fettgewebe zu bestimmen. Die gängigste ist der Body Mass Index (BMI). Die Fettzelle ist eine endokrine Zelle, und das Fettgewebe ist ein endokrines Organ. Daher sondert das Fettgewebe eine Reihe von Stoffen ab, unter anderem Metaboliten, Zytokine, Lipide und Gerinnungsfaktoren. Ein erhebliches Übermaß an Fettleibigkeit oder Adipositas führt zu einem Anstieg der zirkulierenden Fettsäuren und zu Entzündungen. Dies kann zu einer Insulinresistenz führen und bei den Patienten Typ-2-Diabetes auslösen.
Welche Arten von Fettleibigkeit gibt es?
Der Body-Mass-Index ist für die Definition von Fettleibigkeit sehr wichtig. Menschen mit einem Body-Mass-Index zwischen 30 und 34,90 gelten als übergewichtig, Menschen mit einem Body-Mass-Index zwischen 35 und 39,90 als übergewichtig, und Menschen mit einem Body-Mass-Index von mehr als 40 werden als krankhafte Fettleibigkeit eingestuft und verursachen viele Begleiterkrankungen.
Welche Krankheiten werden durch Fettleibigkeit verursacht?
Adipositas selbst ist eine sehr ernste Krankheit, die das gesamte Leben des Betroffenen beeinträchtigt; sie führt aber auch zu Begleiterkrankungen. Die durch Adipositas ausgelösten Krankheiten sind die folgenden:
Fettleibigkeit kann zu Insulinresistenz führen und Typ-2-Diabetes verursachen.
Auch Blutdruckstörungen gehören zu den durch Adipositas ausgelösten Erkrankungen. Beschwerden wie Herzklopfen und Kurzatmigkeit beeinträchtigen die Lebensqualität der Betroffenen.
Herz-Kreislauf-Erkrankungen können das Leben eines Menschen ernsthaft gefährden.
Der Bewegungsapparat kann schwer geschädigt werden.
Adipositas kann auch zu Gebärmutter-, Becken- und Darmerkrankungen führen.
Die Schlafapnoe, d. h. das Problem des Atemstillstands während des Schlafs, ist eine der schwerwiegendsten durch Übergewicht verursachten Störungen.
Was sind die Ursachen für Fettleibigkeit?
Fettleibigkeit kann mehr als eine Ursache haben. Dazu gehören:
Kalorien- und fettreiche Essgewohnheiten sind die wichtigste Ursache für Fettleibigkeit. Fast Food, frittierte Lebensmittel und Lebensmittel mit hohem Zuckergehalt sollten vermieden werden.
Eine sitzende Lebensweise und ein Mangel an regelmäßiger Bewegung gehören zu den Ursachen von Fettleibigkeit. Es ist von großer Bedeutung, die dem Körper zugeführten Kalorien durch Sport und Bewegung zu verbrennen, damit sie nicht in Fett umgewandelt und gespeichert werden.
Fettleibigkeit wird nicht nur durch falsche Ernährung und mangelnde Bewegung verursacht. Auch genetische Faktoren und ein langsamer Stoffwechsel können zu einer übermäßigen Fettansammlung im Körper führen.
Wie kann man Fettleibigkeit verhindern?
Um Übergewicht zu vermeiden, sollten zunächst eventuelle Stoffwechselstörungen behandelt werden. Dann sollten eine gesunde Ernährung und regelmäßige Bewegung zu einem unverzichtbaren Bestandteil des Lebensstils werden. Hier sind Möglichkeiten zur Vorbeugung von Fettleibigkeit:
Gesunde und regelmäßige Essgewohnheiten sind sehr wichtig für die Vorbeugung von Fettleibigkeit. Es sollten fett- und kalorienarme Lebensmittel mit einem hohen Eiweiß- und Vitamingehalt verzehrt werden. Außerdem sollten die Portionen auf die Mengen reduziert werden, die der Körper verkraften kann, und übermäßiges Essen sollte vermieden werden. Die tägliche Kalorienzufuhr und der Kalorienverbrauch sollten regelmäßig berechnet werden. Auf diese Weise unternehmen Sie den wichtigsten Schritt, um das Risiko von Übergewicht zu verringern.
Es ist sehr wichtig, dass Sie sich regelmäßig bewegen. Sie sollten darauf achten, dass Sie regelmäßig die für Sie am besten geeignete Aktivität ausüben, wie z. B. zügiges Gehen, Radfahren, Schwimmen oder ähnliche Aktivitäten. Mehr Kalorien zu verbrennen, als Sie mit der Nahrung zu sich nehmen, sollte das erste Ziel Ihres Trainingsplans sein.
Wie wird Fettleibigkeit behandelt?
Bei der Behandlung von Adipositas wird sichergestellt, dass das Übergewicht mit Unterstützung eines fachkundigen Diätassistenten und eines Sportmediziners abgebaut wird.
Der Diätassistent sorgt dafür, dass die Essgewohnheiten des Patienten vollständig umgestellt und reguliert werden. Es wird eine ausgewogene, kalorienarme und nährstoffreiche Ernährung angestrebt. Vor allem aber werden die Portionen minimiert.
Der Trainingsspezialist erstellt ein Trainingsprogramm, das auf die allgemeine Körperstruktur und den Gesundheitszustand der Person abgestimmt ist. Er hilft dabei, Übergewicht zu verlieren, indem er dafür sorgt, dass die Übungen regelmäßig und konsequent durchgeführt werden.
Wie wird die Adipositas-Rehabilitation durchgeführt?
Die Adipositas-Rehabilitation ist ein hochwirksames Behandlungsprogramm, das von Physiotherapeuten durchgeführt wird. Der Patient wird zunächst von einem speziellen Team untersucht, und es wird ein individuelles Behandlungsprogramm entwickelt.
Bei der Adipositas-Rehabilitation geht es nicht nur darum, das Übergewicht der Person loszuwerden, sondern auch um die Behandlung von Begleiterkrankungen. Sie zielt darauf ab, den allgemeinen Gesundheitszustand der Person durch Anwendungen wie intelligente Übungen, Massagen usw. zu verbessern, insbesondere bei Erkrankungen des Bewegungsapparats.
Bei der Adipositas-Rehabilitation wird die Behandlung unter Berücksichtigung des Alters, des Gewichts und des allgemeinen Gesundheitszustands der Person geplant. Unter Einbeziehung eines Spezialisten für Ernährung und Bewegung wird ein umfassendes Therapieprogramm entwickelt. Intelligente Trainingsgeräte ermöglichen es dem Patienten, leichter und konsequenter zu trainieren.
Wenn der Patient das Diät- und Bewegungsprogramm vollständig einhält, kann er durchschnittlich 4 bis 5 kg pro Monat abnehmen. Der Prozess der Adipositas-Rehabilitation wird abgeschlossen, indem der Body-Mass-Index des Patienten auf ein normales Niveau gebracht wird. Ab dem ersten Monat nimmt der Patient mit größerem Enthusiasmus an dem Programm teil, mit dem Vorteil, Gewicht zu verlieren und gesunde Muskeln zu haben.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was sind Muskelkrankheiten?
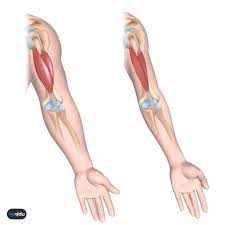
Muskelkrankheiten (Myopathien) sind Krankheiten, die die Struktur oder Funktion von Muskelzellen, den Einheiten des Muskelgewebes, die für Bewegung sorgen, stören. Sie können in jedem Alter auftreten, vom Säuglingsalter bis ins hohe Alter.
Es gibt viele Arten von Muskelkrankheiten und viele Subtypen. Variablen wie die Gene, die die Krankheit verursachen, die betroffenen Muskeln, das Alter, in dem die ersten Symptome auftreten, und die Geschwindigkeit des Fortschreitens der Krankheit werden zur Bestimmung dieser Typen herangezogen.
Derzeit gibt es etwa 500 Muskelkrankheiten, die zwar identifiziert und anerkannt sind, deren genaue Ursache aber noch ungeklärt ist.Die meisten Muskelkrankheiten sind vererbt, d. h. erblich bedingt. In diesem Fall stört ein Gendefekt in der Struktur des Menschen die Struktur oder Funktion der Muskelzelle. Vererbte Muskelkrankheiten betreffen meist Säuglinge, Kinder oder Jugendliche, und für die meisten von ihnen gibt es heute keine bekannte Behandlung. Ein sehr kleiner Teil sind erworbene Muskelkrankheiten, die sich erst später entwickeln.
Was sind die Symptome einer Muskelerkrankung?
Bei den meisten Muskelkrankheiten treten die ersten Symptome im Kindes- oder Jugendalter auf.
Häufige Symptome
- Schwierigkeiten beim Gehen, häufige Stürze
- Schwache Muskeln, Muskelschwund
- Muskelkrämpfe
- Schwierigkeiten beim Aufstehen, Treppensteigen, Laufen oder Springen
- Auf Zehenspitzen gehen
- Schlupflider, hängende Augenlider
- Atem- oder Schluckbeschwerden
- Sehprobleme, Doppeltsehen
- Schwäche der Gesichtsmuskeln, der Mimik und der Kaumuskeln
Welche Diagnosemethoden gibt es für Muskelkrankheiten?
Für die Diagnose führt Ihr Arzt zunächst eine körperliche Untersuchung durch. Muskelkraft-, Reflex- und Koordinationstests helfen, andere Erkrankungen des Nervensystems auszuschließen. Anschließend wird die Familienanamnese des Patienten eingehend befragt. Für die Diagnose werden häufig Untersuchungen durchgeführt:
Blutuntersuchungen: Bei Muskelkrankheiten mit Muskelabbau werden ausführliche Blutuntersuchungen wie der Gehalt an Muskelabbauenzymen (wie CK, CK-MB, AST, ALT), das Blutbild und die Blutelektrolytwerte durchgeführt.
Elektromyographie oder EMG: Die elektrische Aktivität der Nerven in den Armen und Beinen wird gemessen. Mit einer Nadelelektrode werden die Bilder der Muskeln bei Kontraktion und Entspannung analysiert.
Muskelbiopsie: Dabei wird ein kleines Stück Muskelgewebe entnommen. Dieses wird im Labor analysiert, um festzustellen, welche Proteine fehlen oder beschädigt sind. So lässt sich die Art der Muskelerkrankung feststellen.
Elektrokardiogramm oder EKG: Misst die elektrischen Signale des Herzens und bestimmt, wie schnell das Herz schlägt und ob es einen gesunden Rhythmus hat.
Andere bildgebende Verfahren: Bildgebende Verfahren wie MRT und Ultraschall, die die Qualität und Quantität der Muskeln im Körper zeigen, können ebenfalls zur Diagnose von Muskelerkrankungen eingesetzt werden.
Genetische Screening-Tests: Suche nach den Genen, die Muskelkrankheiten verursachen. Genetische Tests sind nicht nur bei der Diagnose hilfreich, sondern auch für Menschen wichtig, die eine Familie gründen wollen und in deren Familie die Krankheit vorkommt. Die Bedeutung der Gentestergebnisse mit einem Facharzt oder genetischen Berater zu besprechen, ist von großer Bedeutung für die Gesundheit der Kinder, die geboren werden sollen.
Welche Behandlungsmethoden gibt es bei Muskelkrankheiten?
Es gibt keine endgültige Behandlung für Muskelkrankheiten. Es werden Behandlungen angewandt, die die Symptome lindern und die Lebensqualität des Patienten verbessern können.
Physiotherapie Um die Muskeln stark und beweglich zu halten, werden verschiedene Übungen durchgeführt.
Logopädische Therapie: Patienten mit schwacher Zungen- und Gesichtsmuskulatur können mit Hilfe der Logopädie leichtere Sprechweisen erlernen.
Atmungstherapie: Patienten, die aufgrund von Muskelschwäche Schwierigkeiten beim Atmen haben, wird gezeigt, wie man ihnen das Atmen erleichtert oder wie man Geräte zur Unterstützung der Atmung einsetzt.
Medikamente, die das körpereigene Immunsystem unterdrücken: Medikamente aus dieser Gruppe können die Schädigung der Muskelzellen verlangsamen.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist kardiale Rehabilitation?

Herz-Kreislauf-Erkrankungen sind die häufigste Todesursache in der Welt und in unserem Land. Die Vorbeugung und Behandlung eines so wichtigen Gesundheitsproblems ist äußerst wichtig. Fast alle Herzkrankheiten erfordern ein Rehabilitationsprogramm über einen bestimmten Zeitraum.
Die kardiale Rehabilitation zielt darauf ab, den körperlichen, sozialen, emotionalen und beruflichen Status von Menschen mit Erkrankungen des Herz-Kreislauf-Systems zu optimieren. Mit dem kardialen Rehabilitationsprogramm versuchen wir sicherzustellen, dass der Patient trotz seiner bestehenden Erkrankung sein Leben aktiv fortsetzen kann, und seine Lebensqualität zu verbessern.
Welche Patienten werden in das kardiologische Rehabilitationsprogramm aufgenommen?
- Nach MI (Herzinfarkt)
- Nach herzchirurgischen Eingriffen (Stent, Bypass-Operation)
- Herzklappenerkrankung
- Herzversagen
- Andere Herzerkrankungen (Herzrhythmusstörungen, Herzschrittmacher, Angina pectoris)
- Risikofaktoren für Herzerkrankungen (Bluthochdruck, Diabetes mellitus, Übergewicht)
Wie wird die kardiale Rehabilitation geplant?
Die kardiologische Rehabilitation ist die Arbeit eines Teams aus Fachärzten für physikalische Medizin und Rehabilitation, Kardiologen, Physiotherapeuten, Ernährungsberatern, Krankenschwestern und Psychologen. Bei der Planung des Programms wird der Patient zunächst über seine Erkrankung informiert und eingehend untersucht, die Risikofaktoren für Herzerkrankungen werden ermittelt, der Bewegungsapparat wird untersucht und ein Belastungstest wird durchgeführt, um die körperliche Leistungsfähigkeit zu bestimmen. Ziel ist es, ein patientenspezifisches, angemessenes, wirksames und sicheres Trainingsprogramm zu erstellen und durchzuführen.
Was wird im Rahmen des kardialen Rehabilitationsprogramms unternommen?
Dieses Programm kann je nach den Merkmalen und der Erkrankung des Patienten im Krankenhaus, zu Hause oder im Fitnessstudio durchgeführt werden. Auf der Grundlage einer ausführlichen Bewertung und eines Belastungstests wird ein Übungsprogramm erstellt. Vitalparameter (Puls, Blutdruck, Sauerstoffsättigung, EKG), Atmung und Ermüdungszustand werden überprüft, und der Patient wird zu einem Übungsprogramm auf dem Fahrrad oder dem Laufband gebracht. Zur Kräftigung der Muskulatur werden an 3 bis 5 Tagen pro Woche verschiedene Übungsprogramme wie Physiotherapie, Kräftigungs- und Gleichgewichtsübungen, Atemübungen und Wassergymnastik in das Programm aufgenommen. Danach (nach 4 bis 8 Wochen) wird empfohlen, die während der Übungsphase erworbenen Gewohnheiten zu Hause und im Fitnessstudio fortzusetzen.
Was sind die Vorteile eines kardialen Rehabilitationsprogramms?
Durch das kardiale Rehabilitationsprogramm erhöht sich die Ausdauer, die Lungenkapazität nimmt zu, die Müdigkeit nimmt ab, die Atmung verbessert sich, der Patient kann längere Strecken gehen und leichter Treppen steigen. Infolgedessen verbessert sich die Lebensqualität, die Angst nimmt ab, der Schlaf wird regelmäßiger und der Patient kann in seinen Beruf zurückkehren. Es gibt direkte positive Auswirkungen auf das Herz (Verbesserung des Endothels, Stabilisierung der Plaques) und der Blutdruck wird reguliert.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Gelenkverkalkung
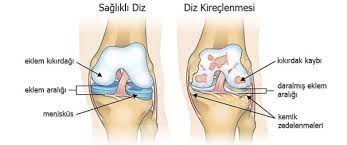
Gelenkverkalkung
Knie, Schulter, Hüfte Verkalkungen können ernsthafte Probleme verursachen, wenn sie nicht rechtzeitig diagnostiziert und behandelt werden. Das Hüftgelenk ist eines der größten und wichtigsten Gelenke des Körpers. Da jedes Hüftgelenk die Hälfte des Körpergewichts tragen muss, erhöht sich diese Belastung bei Bewegungen wie Gehen, Laufen, Treppensteigen oder Hocken noch weiter und kann bis zum Mehrfachen des Körpergewichts ansteigen. Aus diesem Grund verursachen einige angeborene oder erworbene Erkrankungen der Hüftgelenke später ernsthafte Probleme, auch wenn sie nicht frühzeitig erkannt werden.
Ursachen von Osteoarthritis
Die angeborene Hüftluxation ist die wichtigste Erkrankung des Hüftgelenks in der frühen Kindheit. Wird diese Erkrankung nicht rechtzeitig behandelt, führt sie im fortgeschrittenen Alter zu erheblichem Hinken mit Schmerzen und Bewegungseinschränkungen in der Hüfte.
Rheumatische Erkrankungen
Entzündliche oder degenerative rheumatische Erkrankungen führen zu einer strukturellen Verschlechterung des Hüftgelenks. Die häufigste Ursache für Schmerzen im Erwachsenenalter ist die Verkalkung des Hüftgelenks.
Infektionen
Keime, die sich von einem anderen Körperteil ausbreiten oder direkt eindringen, können eine Entzündung des Hüftgelenks verursachen.
Tumore
Brust-, Lungen- und Prostatakrebs können auf das Hüftgelenk übergreifen und starke Hüftschmerzen verursachen.
Vaskuläre Ursachen
Hüftschmerzen können durch eine Verstopfung der Blutgefäße, die die Hüftknochen versorgen, oder durch einen gestörten Blutfluss in diesem Bereich entstehen. In den oben genannten Fällen muss zunächst die Ursache der Schmerzen ermittelt werden. Zu diesem Zweck werden nach einer eingehenden klinischen Untersuchung verschiedene bildgebende Verfahren eingesetzt. Die am häufigsten eingesetzten bildgebenden Verfahren sind klassisches Röntgen, Ultraschall, Computertomographie und MRT.
Nachdem die Ursache der Hüftschmerzen festgestellt wurde, wird eine entsprechende Behandlung eingeleitet. Einige Patienten benötigen Medikamente. Physiotherapie und Rehabilitation sollten nach der akuten Phase der Erkrankung oder nach einer Hüftoperation begonnen werden. Bei geeigneten Patienten wird die Genesung durch ein Gehtraining im Schwimmbad zusammen mit Bewegungsbehandlungen beschleunigt.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Rehabilitation von Frakturen
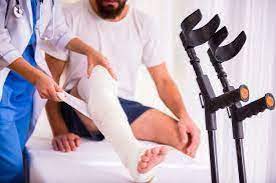
Die Anzahl der Knochen eines erwachsenen Menschen beträgt etwa 206. Unsere Knochen haben unter anderem die Aufgabe, für die Bewegung der Organe zu sorgen, den Körper aufrecht zu halten und die Organe zu schützen. Unsere Knochen, die bei unseren täglichen Aktivitäten eine wichtige Rolle spielen, haben auch eine zerbrechliche Struktur. Im Laufe der Zeit kann es zu Brüchen und Rissen in den Knochen kommen, die durch Stürze und Stöße verursacht werden.
Der erste wichtige Schritt der Frakturbehandlung wird von Orthopäden durchgeführt. Je nach Lage des Bruchs kann während der Heilungsphase eine Ruhigstellung erforderlich sein. Durch die Ruhigstellung können Probleme wie Gelenksteifigkeit und Muskelschwund (Atrophie) auftreten, und das Ziel der Frakturrehabilitation in dieser Phase ist die Wiederherstellung der Funktionsfähigkeit.
Mit der Physiotherapie sollte so früh wie möglich begonnen werden, um Ödeme abzubauen und Bewegungsumfang, Muskelkraft und Geschicklichkeit während der Ruhigstellung zu erhalten. Ziel des frühen Rehabilitationsprogramms ist es, Narbenbildung, Atrophie, Kontrakturen und Adhäsionen zu verhindern und das Gleiten der Sehnen und die Muskelfaserlänge zu erhalten. Ziel dieses Programms ist es, die von der Immobilität betroffenen Gelenke so schnell wie möglich wieder in ihre frühere Funktionsfähigkeit zurückzuführen. Das frühe Rehabilitationsprogramm zielt darauf ab, Narbenbildung, Atrophie, Kontrakturen und Verwachsungen zu verhindern und die Länge der Sehnen und Muskelfasern zu erhalten. Wird hingegen die Resorption des Ödems bis zum Heilungsprozess des Knochens hinausgezögert, können sich Weichteilverklebungen bilden, die zu einer Versteifung des Gewebes führen, Schmerzen verursachen und die Bewegung einschränken. Leider ist es gängige Praxis, den Patienten 2 Monate oder noch länger nach dem Ereignis zur Rehabilitation zu überweisen, was zu schmerzhaften Bewegungen, Muskelschwund und Kontrakturen führt. Die Rehabilitation zielt darauf ab, all dies zu verhindern, Verwachsungen zu vermeiden, das Gleiten der Sehnen und die Länge der Muskelfasern zu erhalten. Die Behandlung in diesem späten Stadium unterscheidet sich von der anderen und zielt vor allem darauf ab, die Muskelgeschicklichkeit zu erhalten, die Muskelkraft zu steigern, die Durchblutung zu verbessern, den Bewegungsspielraum der Gelenke zu erweitern, das fibröse Gewebe zu erweichen und das noch vorhandene Ödem zu beseitigen.
Grundlegende Anwendungen in der Frakturrehabilitation:
- Wärmeanwendung: Sie werden angewendet, um faserige Verklebungen zu lösen, die Durchblutung zu fördern, Schmerzen und Spasmen zu lindern. Wärmepackungen, Paraffin, Infrarotlampen, Hydrotherapie und heiße Quellen können in der Frakturrehabilitation eingesetzt werden.
- Elektrotherapie: TENS und andere Niederfrequenzströme sind wirksam bei der Schmerzbekämpfung. Ultraschall und Kurzwellen-Diathermie zur Umwandlung in Tiefenwärme erhöhen die Dehnbarkeit des Kollagens. Daher werden sie vor Dehnungsübungen bei Kontrakturen nach Frakturen eingesetzt.
- Übungsprogramm: Die Erhaltung und Vergrößerung des Bewegungsumfangs und die Stärkung der Muskeln gelten als Grundprinzipien der Weichteilrehabilitation. Zu diesem Zweck werden vor allem 3 Arten von Übungen durchgeführt: Es handelt sich um isometrische Übungen, isotonische Übungen und isokinetische Übungen. Da isometrische Übungen keine Bewegung im Gelenk verursachen, werden sie bereits in der ersten Zeit nach der Frakturreposition angewendet. Da isometrische Übungen eine stärkere Steigerung der Maximalkraft und isokinetische Übungen eine stärkere Steigerung der Gesamtarbeitskapazität bewirken, ist die kombinierte Anwendung dieser beiden Methoden vorteilhafter. Ein monatelanges Übungsprogramm sollte so gestaltet werden, dass es nach dem Krankenhausaufenthalt zu Hause fortgesetzt werden kann. Gehtraining wird insbesondere bei Frakturen der unteren Extremitäten durchgeführt.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist Akupunktur?
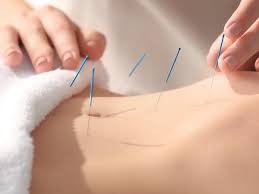
Die Akupunktur ist eine wirksame, wissenschaftliche Behandlungsmethode, die zur Behandlung vieler Krankheiten eingesetzt wird, indem sterile, haardünne, feine Nadeln in wichtige, im Körper festgelegte Punkte gestochen werden. Ihre Grundlagen wurden vor etwa 5000 Jahren in der chinesisch-ugurischen Region gelegt, die verwendeten Punkte und die Methode haben sich bis in die heutige Zeit fast unverändert erhalten, zusätzlich wurden im Laufe der Zeit Mikrosysteme wie die Ohrhand entwickelt, die heute in zunehmendem Maße eingesetzt werden. In unserem Land dürfen sie nur von Ärzten angewendet werden, die vom Gesundheitsministerium zugelassen sind. Nebenwirkungen wie lokale Infektionen, Fremdkörperreaktionen und plötzliche Blutdruckschwankungen können auftreten, aber in erfahrenen Händen sind diese Risiken minimal.
Die nahezu nebenwirkungsfreien Untersuchungsmethoden, die dem Patienten die Möglichkeit geben, ihn zu berühren, die Überzeugung, dass die Beschwerden den ganzen Körper betreffen, und die ganzheitliche Betrachtung des Patienten sind wichtige Vorteile. Unter diesem Gesichtspunkt nutzen wir die Akupunkturbehandlung als eine mächtige Waffe, die unsere Hand stärkt, wenn wir versuchen, Patienten zu heilen, die sich mit vielen Beschwerden, insbesondere Schmerzen, an uns wenden.
Wie funktioniert die Akupunktur?
Wir wissen, dass die Akupunktur wirkt, aber es wäre nicht falsch, wenn wir sagen, dass wir noch nicht wissen, wie sie wirkt. Das Hauptproblem bei der Klärung des Wirkmechanismus liegt wahrscheinlich darin, dass wir versuchen, den Wirkmechanismus der Akupunktur aus der Sicht der modernen Wissenschaft zu verstehen, d. h. der beobachtbaren Wissenschaft, deren Grundlagen Newton gelegt hat. Die Akupunktur geht jedoch davon aus, dass es ein unbeobachtbares energetisches Gleichgewicht im Körper gibt und dass die meisten Störungen durch Abweichungen in diesem Gleichgewicht verursacht werden. Sie geht davon aus, dass Krankheiten gelindert werden, wenn dieses gestörte Gleichgewicht im Körper wiederhergestellt wird. Wahrscheinlich wird mit dem Verständnis der Quantenphysik die Unterstützung für den Wirkmechanismus der Akupunktur zunehmen.
In vielen Studien, die von der modernen Medizin und Wissenschaft unterstützt werden, wurde jedoch festgestellt, dass die Akupunktur über das Nervensystem körpereigene Schmerzmittel wie Endorphine freisetzt, den Hormonspiegel positiv verändert, die lokale Durchblutung steigert, das Immunsystem stärkt und für Muskelentspannung sorgt. Mit anderen Worten kann man sagen, dass sie die körpereigenen Heil- und Medikamentenmechanismen auf bioelektrischer Ebene nutzt.
Wie wird die Akupunktur angewendet?
Nach einer eingehenden Untersuchung werden je nach der festgestellten Krankheit oder den Beschwerden geeignete Punktkombinationen ausgewählt. In diese ausgewählten Punkte werden sterile dünne Nadeln zwischen 1 und 4 cm eingeführt. Die Nadeln werden etwa 20 bis 60 Minuten lang an der Stelle belassen, an der sie eingeführt wurden. Das Wichtigste dabei ist die Auswahl der Punkte und dann die richtige Anwendungstechnik. Als verschiedene Techniken können Laser, Elektroakupunktur und lokale Wärmemittel, Moxa genannt, eingesetzt werden. Beim Einstich der Nadel können leichte Schmerzen auftreten, aber während der Behandlung sind keine Schmerzen zu spüren.
Welche Krankheiten werden mit Akupunktur behandelt?
Sie wird in unseren Krankenhäusern häufig zur Schmerzbehandlung eingesetzt. Die Akupunktur wird bei mehr als 100 Erkrankungen eingesetzt und ist vor allem bei der Gewichtsreduktion und der Raucherentwöhnung beliebt, aber auch bei der Schmerzbehandlung ist sie sehr wirksam. Vor allem bei ausgedehnten Hüft-, Nacken- und Rückenschmerzen, bei Schmerzen, die eine Körperseite betreffen und deren Ursache nicht gefunden werden kann, sowie bei Schmerzen, die in den Kopf ausstrahlen, erhalten wir in der Klinik die meisten Anwendungen. Neben Situationen, die negative Energie erzeugen, wie Angst, Furcht, Stress, mangelndes Selbstvertrauen, Perfektionismus, werden auch äußere Faktoren wie Kälte, Hitze, feuchte Luft als Krankheitsursache akzeptiert, und nach der Philosophie der Akupunktur wird angenommen, dass Störungen auftreten, wenn die Harmonie der in den Kanälen zirkulierenden Energie, die wir in unserem Körper nicht sehen können, gestört ist. Bei der Behandlung wird der Strom in diesen Kanälen reguliert.
In unserem Krankenhaus wird es bei der Behandlung von Kreuz- und Nackenschmerzen, Gesichtslähmung, Schlaf- und Verdauungsproblemen, Fibromyalgie und Reizdarmsyndrom, bei denen viele Symptome zusammen auftreten, sowie beim Syndrom der unruhigen Beine eingesetzt. Darüber hinaus setzen wir es auch bei der Gewichtsabnahme und der Raucherentwöhnung ein.
Wie kann man mit Akupunktur abnehmen?
In wöchentlichen Sitzungen können mit Akupunktur durchschnittlich 1-2 Kilo abgenommen werden. In den Sitzungen wird zunächst Körperakupunktur angewendet, die durchschnittlich 30 Minuten dauert, dann werden kleine Dauernadeln ins Ohr gesetzt, die eine Woche lang verbleiben. Mit diesen Nadeln wird das Sättigungszentrum stimuliert und der eventuell auftretende Stress abgebaut. Dabei wird dem Patienten ein geeignetes Ernährungsprogramm und Bewegung empfohlen. Es ist bekannt, dass die Akupunkturbehandlung die Diät erleichtert, den Stoffwechsel beschleunigt, den übermäßigen Stress und den Appetit unterdrückt, die normalerweise während einer Diät auftreten, und dass sie auf diese Weise ihre Wirkung zeigt. Vor allem bei der Behandlung von Patienten mit Arthrose im Knie-, Hüft- und Nackenbereich, die wir abnehmen wollen, können andere Behandlungen die Wirkung länger anhalten lassen und sogar die Überbelastung der Gelenke dauerhaft beseitigen.
Wie kann man das Rauchen mit Akupunktur aufgeben?
Auch hier wird, wie bei der Behandlung der Gewichtszunahme, die Ohrakupunktur zusammen mit der Körperakupunktur angewendet. Sie kann im Durchschnitt 7 Sitzungen in Anspruch nehmen. Sie reduziert die Entzugserscheinungen und den Stress, die beim Aufhören mit dem Rauchen auftreten, unterdrückt das Verlangen zu rauchen und die Gewohnheit zu rauchen.
Gewichts- und Rauchsucht, die die ganzheitliche Gesundheit des Körpers stören, werden auf lange Sicht mit Sicherheit Schmerzen verursachen. Daher ist eine Akupunkturbehandlung nützlich, um diesen Problemen vorzubeugen und bietet die Möglichkeit, die Ursache der Krankheit zu behandeln, nicht die Beschwerden.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung
Was ist pulmonale Rehabilitation?
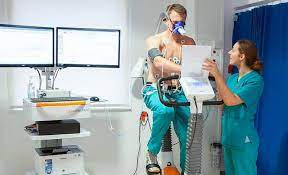
Die pulmonale Rehabilitation umfasst alle Maßnahmen, die es dem Einzelnen ermöglichen sollen, trotz der bestehenden Lungenerkrankung ein möglichst normales Leben zu führen. Jeder Patient mit einer chronischen Atemwegserkrankung, der trotz angemessener medizinischer Behandlung unter Atemnot, verminderter körperlicher Belastbarkeit oder einer Einschränkung der Aktivitäten des täglichen Lebens leidet, kann in das Programm der pulmonalen Rehabilitation aufgenommen werden.Patienten mit chronischer Ateminsuffizienz wie COPD (chronisch obstruktive Lungenerkrankung), Asthma, zystische Fibrose, Bronchiektasen, interstitielle Erkrankungen, neuromuskuläre Erkrankungen (amyotrophe Lateralsklerose, Rückenmarksverletzungen, spinale Muskelatrophien), Erkrankungen des Brustkorbs und Patienten, die sich in der Phase der Trennung vom Beatmungsgerät befinden, können einbezogen werden. Patienten können auch in pulmonale Rehabilitationsprogramme vor und nach einer Lungenoperation einbezogen werden. Die pulmonale Rehabilitation, die inzwischen als Standardkomponente der medizinischen Behandlung chronischer Atemwegserkrankungen anerkannt ist, ist ein umfassendes Paket von Verfahren, das Ansätze wie Bewegungstraining, Verhaltensänderung und Patientenschulung umfasst, die nach einer Patientenbeurteilung individuell festgelegt werden und darauf abzielen, den physischen und psychischen Zustand von Patienten mit chronischen Atemwegserkrankungen zu verbessern und ihre Gesundheit zu fördern.
Was ist der Zweck des pulmonalen Rehabilitationsprogramms?
Verringerung von Symptomen und krankheitsbedingten Komplikationen
Der Patient soll in die Lage versetzt werden, seine Fähigkeiten bei den Aktivitäten des täglichen Lebens zu nutzen.
Verbesserung der Belastungstoleranz
Sicherstellung von Selbstvertrauen und Unabhängigkeit
Verringerung der psychosozialen Symptome (Angst, Depression)
Verkürzung der Dauer der Krankenhauseinweisung und des Krankenhausaufenthalts
Sicherstellung der Rückkehr in den Beruf
Welche Patienten können in das pulmonale Rehabilitationsprogramm aufgenommen werden?
Die pulmonale Rehabilitation kann bei allen Atemwegspatienten mit anhaltender Atemnot, Einschränkungen bei den Aktivitäten des täglichen Lebens, verminderter Lebensqualität und/oder eingeschränkter körperlicher Leistungsfähigkeit durchgeführt werden. Die pulmonale Rehabilitation kann bei Atemwegspatienten aller Altersgruppen im Krankenhaus, ambulant oder zu Hause durchgeführt werden, je nach den Merkmalen der Rehabilitationseinrichtungen. Lungenrehabilitationsprogramme können erfolgreich bei COPD (chronisch obstruktive Lungenerkrankung), Asthma, Bronchiektasen, interstitiellen Lungenerkrankungen, zystischer Fibrose, Brustwanderkrankungen, neuromuskulären Erkrankungen, vor und nach Lungentransplantation, Lungenkrebs und fettleibigkeitsbedingten Lungenerkrankungen eingesetzt werden.
Wie wird die pulmonale Rehabilitation geplant?
Die pulmonale Rehabilitation ist eine Teamarbeit, bei der Arzt, Physiotherapeut, Ernährungsberater, Psychologe, Beschäftigungstherapeut, Krankenschwester und Logopäde zusammenarbeiten. Die Patienten werden eingehend untersucht, es werden einige Labortests (Hämogramm, Blutgase…), Lungenfunktionstests, EKG und ergospirometrische Belastungstests durchgeführt. Je nach den Ergebnissen dieser Untersuchungen wird ein individuelles Programm für die Behandlung der Problembereiche erstellt.
Was wird im Rahmen des pulmonalen Rehabilitationsprogramms getan?
- Studie zur Patientenaufklärung und Raucherentwöhnung
- Techniken der Bronchialhygiene und kontrollierte Atemtechniken
- Übungsprogramme
- Unterstützung mit Sauerstoff
- Diätplanung
- Psychosoziale Unterstützung
Wie lange sollte das pulmonale Rehabilitationsprogramm dauern?
Das pulmonale Rehabilitationsprogramm sollte mindestens 8 Wochen lang durchgeführt werden (insgesamt 24 Sitzungen). Da die Erfolge verloren gehen, wenn das Bewegungstraining abgebrochen wird, sollten die Bewegungsgewohnheiten beibehalten werden. Patientenaufklärung und Raucherentwöhnung, Bronchialhygienetechniken und kontrollierte Atemtechniken, individualisierte Übungsprogramme, Ernährungsplanung und psychosoziale Unterstützung können angeboten werden. Diese Programme sind für 8-12 Wochen geplant, mindestens 3 Tage pro Woche, wobei jede Sitzung im Durchschnitt 1-2 Stunden dauert. Die Patienten können stationär oder ambulant in das Programm aufgenommen werden.
Warum ist Bewegung bei Atemwegserkrankungen notwendig?
Patienten mit chronischen Atemproblemen und Kurzatmigkeit können mit pulmonalen Rehabilitationsprogrammen sicher trainieren. Inaktivität im Alltag aufgrund von Kurzatmigkeit und/oder Müdigkeit bei Patienten mit chronischen Lungenerkrankungen führt zu einer fortschreitenden Abnahme des Knochen- und Muskelgehalts, der Herz- und Lungenfunktion und der Mobilität. Durch Bewegung nimmt die Muskelkraft zu, die Muskelausdauer steigt, es können längere Strecken zurückgelegt werden, Muskeln und Gelenke bewegen sich besser, es kommt zu Entspannung, man fühlt sich stärker und energiegeladener, die Herzfunktion verbessert sich, die Kurzatmigkeit nimmt ab.
Welche Übungen werden in der pulmonalen Rehabilitation durchgeführt?
Atemübungsprogramme umfassen Kräftigungs- und Ausdauerübungen für die oberen und unteren Gliedmaßen. Kräftigungsübungen sind bei Patienten mit ausgeprägter Muskelatrophie oder -schwäche besonders wichtig. Mit Geräten wie IMT und PEP wird die Atemmuskulatur gestärkt und das in den Bronchien angesammelte Sekret entfernt.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist Hydrotherapie?

Was ist Hydrotherapie?
Die Hydrotherapie ist eine physikalische Therapie- und Rehabilitationsanwendung, die auch als Wassertherapie oder Rehabilitation im Schwimmbad bekannt ist. Durch die Wirkung des Auftriebs des Wassers trägt es 10 % des tatsächlichen Gewichts der Person. Dadurch wird die Muskulatur der Person nicht übermäßig belastet und die Bewegungen werden erleichtert. Patienten, die ihre Gelenke nicht belasten, können dank des Auftriebs ihre Gelenke leichter einsetzen und ihre Übungen schmerzfreier und aktiver durchführen.
Was sind die Vorteile der Hydrotherapie?
Durch den Auftrieb des Wassers wird die Belastung durch das Körpergewicht der Person verringert und es können Bewegungen ausgeführt werden, die normalerweise schwierig oder schmerzhaft sind. Wenn die Belastung für die Gelenke und Muskeln abnimmt, können die Patienten ihre Übungen schmerzfreier und aktiver durchführen. Darüber hinaus hat das heiße Wasser aufgrund seiner erweichenden und entspannenden Wirkung auf Gelenke, Weichgewebe und Muskeln positive Auswirkungen auf übermäßige Muskelkontraktionen, Krämpfe, Schmerzen und Gelenksteifheit. Sie trägt dazu bei, die Kraft und die Ausdauer der Muskeln zu erhöhen, indem sie die Widerstandseigenschaften des Wassers nutzt. Aufgrund ihrer stimulierenden Wirkung auf das Kreislauf- und Lymphsystem wird die Hydrotherapie auch bei der Behandlung von Ödemen und Durchblutungsstörungen eingesetzt. Die Fähigkeit des Patienten, Bewegungen und Aktivitäten auszuführen, die ihm normalerweise nicht möglich sind, und die Übungen auf einfachere und angenehmere Weise durchzuführen, steigert seine Moral, seine Motivation und sein Selbstvertrauen.
Was sind die Methoden der Hydrotherapie?
Die Hydrotherapie kann mit verschiedenen Methoden angewendet werden. Es gibt Anwendungsmethoden wie Bewegungstherapie im Schwimmbecken, Sitzbäder, Warmwasserbäder in Kombination mit Aromatherapie, Dampfbad, Wechselbäder (warm/kalt), Duschanwendungen.
Bei welchen Krankheiten wird die Hydrotherapie eingesetzt?
Die Hydrotherapie wird bei der Behandlung von neurologischen Erkrankungen wie Schlaganfall, Rückenmarksverletzungen, traumatischen Hirnverletzungen, Zerebralparese, Multipler Sklerose, Parkinson-Krankheit, Guillain-Barre-Syndrom, Muskeldystrophien und Gleichgewichtsstörungen wirksam eingesetzt. Darüber hinaus wird die Hydrotherapie in der Rehabilitation des Bewegungsapparats und bei Sportverletzungen, Knochenbrüchen, Verkalkungen, Fibromyalgie, Osteoporose und Adipositas sowie in der Rehabilitation nach Prothesen und anderen orthopädischen Operationen eingesetzt.
In welchen Fällen ist die Hydrotherapie kontraindiziert?
Die Hydrotherapie ist nicht anwendbar bei Fieber, aktiven Infektionen, offenen Wunden, unkontrollierter Epilepsie, schweren Atemwegs- und Herzproblemen und Allergien gegen die Chemikalien im Schwimmbecken.
Wie wird die Hydrotherapie angewendet?
Die Bewegungstherapie im Schwimmbad, die häufigste Anwendung der Hydrotherapie, wird mit Hilfe eines ausgebildeten und erfahrenen Hydrotherapeuten durchgeführt. Der Hydrotherapeut geht mit dem Patienten in das Behandlungsbecken und unterstützt oder überwacht die Übungen des Patienten. Die Dauer und Häufigkeit der Sitzungen wird je nach Zustand oder Bedarf des Patienten festgelegt.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist Spina bifida?
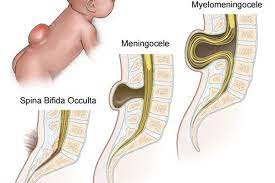
Spina bifida ist eine angeborene Anomalie, die auftritt, wenn sich das Rückenmark und die Wirbelsäule während der Fetalperiode nicht schließen. Sie ist die zweithäufigste Ursache für Behinderungen im Kindesalter. Es handelt sich um eine der komplexesten angeborenen Anomalien, die im Leben eines Menschen auftreten können. Es handelt sich um ein komplexes Syndrom, das den Bewegungsapparat und das Urogenitalsystem betrifft. Die Häufigkeit liegt bei 1000 1-2. Die Einnahme von Folsäure kann diese Häufigkeit um etwa 70 % verringern.
Es handelt sich um einen Verschlussdefekt des Rückenmarks und der Wirbelsäule in den ersten Wochen des embryonalen Lebens. Die Begriffe Myelomeningozele, Spina bifida, Spina bifida cisitica und Myelodysplasie werden synonym verwendet. Der Defekt wird in der Regel bei der Geburt durch das Vorhandensein eines äußeren Sackes in der Rücken- oder Lendengegend erkannt. In diesem Sack befinden sich in der Regel Strukturen, die mit dem Rückenmark in Verbindung stehen. Obwohl der Defekt auf jeder Ebene der Wirbelsäule auftreten kann, ist er im Bereich der Lendenwirbelsäule am häufigsten.
Was sind die klinischen Formen der Spina bifida?
- A) Spina Bifida Sistica
Es handelt sich um die zystische Form der Spina bifida. Es gibt drei Arten: Meningozele, Myelomeningozele und Myeloschisis.
- Die Meningozele ist eine zystische Vergrößerung. Der Defekt ist mit Haut bedeckt, neurologische Strukturen befinden sich im Kanal, und es kann keine neurologischen Schäden geben, weil sie nicht stark beschädigt sind.
- Bei der Myelomeningozele handelt es sich um einen Bruchsack, der die Rückenmarksmembranen, die Nervenwurzeln und das Rückenmark selbst enthält. Sie ist die wichtigste und häufigste Form der Spina bifida. Neurologische Probleme sind häufig. Nach der Geburt sollte das Kind in die Chirurgie überwiesen und der Defekt geschlossen werden.
- Ohne Myelosie: Dies ist die schwerste Form, bei der das Nervengewebe vollständig freigelegt ist.
- B) Spina Bifida Okulta
Es handelt sich um einen Knochendefekt nur im hinteren Teil der Wirbelsäule ohne Beteiligung des Rückenmarks. Es kann eine Hautgrube, ein Haarbündel oder eine erhöhte Pigmentierung in der Sakralregion vorhanden sein. Sie kann bei vielen gesunden Menschen beobachtet werden.
Was sind die Risikofaktoren für Spina bifida?
Obwohl viele Risikofaktoren gezählt werden können, ist die genaue Ursache unklar. Die normale pränatale Entwicklung des Neuralrohrs beginnt am Tag 16 und ist am Tag 28 abgeschlossen. Verschlussdefekte treten während dieses Zeitraums auf. Mit anderen Worten: Der Defekt tritt auf, bevor die Mutter weiß, dass sie schwanger ist.
- Folatmangel, eine Erhöhung des mütterlichen Folatspiegels reduzierte signifikant das Auftreten und Wiederauftreten von Neuralrohrdefekten.
- Vitamin-B12-Mangel
- Mütterliches Alter; häufig bei Müttern über 40 und unter 19 Jahren
- Genetik
- Exposition gegenüber toxischen Stoffen; insbesondere Exposition gegenüber Pestiziden
- Hohe Körpertemperatur der Mutter während der Schwangerschaft, übermäßige Hitze sollte im ersten Trimester der Schwangerschaft vermieden werden.
- Übermäßiger Kaffeekonsum, insbesondere übermäßiger Kaffeekonsum im Jahr vor der Schwangerschaft, aber koffeinhaltiger Tee hat eine schützende Wirkung.
- Medikamente; Methotrexat, Trimethoprin, Sulfonamide, Antidepressiva, Antiepileptika
- Hohes Risiko bei Frauen mit Schwangerschaftsdiabetes
- Fettleibigkeit
Was sind die klinischen Symptome?
- Kraftverlust in den Armen oder Beinen, je nach betroffenem Bereich, Lähmungen
- schlaffe oder spastische Lähmung
- Verlust von Empfindungen
- Hydrozephalus
- Straffe Kordel
- Neurogene Blase und Darm
- Skoliose
- Hüftverrenkungen, Hüft- und Kniekontrakturen, Fußdeformitäten
- Wunden
- Fettleibigkeit, Kleinwuchs, frühe Pubertät
- Erhöhtes Risiko einer Osteoporose mit Knochenbrüchen
- Schwere Beeinträchtigung der visuellen Wahrnehmungsfähigkeit, Aufmerksamkeit
- Sexuelle Dysfunktion und Fruchtbarkeit
- Erhöhte Häufigkeit von Depressionen
- Hohe Latexallergie
Was wird bei der Behandlung von Spina bifida angewendet?
Pränatale Behandlung
Um das Vorhandensein oder die Möglichkeit einer Spina bifida beim Fötus festzustellen, werden in der Regel mütterliches Serum-Alpha-Protein (AFP) und eine detaillierte USG-Untersuchung verwendet. Das Serum-AFP wird 16-18 Wochen nach der Befruchtung gemessen. Eine detaillierte USG-Untersuchung kann das Vorhandensein einer Spina bifida in der 14. bis 16. Bestätigt sich die Diagnose einer Spina bifida, kann die Schwangerschaft abgebrochen werden, oder Familien, die ihre Schwangerschaft nicht abbrechen, werden auf eine sichere Entbindung vorbereitet. Solche Babys sollten per Kaiserschnitt in einem umfassenden Zentrum entbunden werden.
Behandlung von Neugeborenen
Erstens sollte der Defekt innerhalb der ersten 48 Stunden nach der Geburt verschlossen werden, um das Infektionsrisiko zu verringern und die bestehende neurologische Funktion zu erhalten. Bei Patienten mit Hydrocephalus kann ein Shunt erforderlich sein. Die meisten Patienten haben eine neurogene Blase. Eine urologische und nephrologische Behandlung sollte unmittelbar nach der Geburt begonnen werden, um Nierenschäden zu vermeiden.
Was wird bei der Spina-Bifida-Rehabilitation gemacht?
Die frühe Rehabilitation umfasst die Blasen- und Darmpflege, die Vorbeugung von Kontrakturen, Hüftverrenkungen und Wirbelsäulendeformitäten, normales Gehen mit Orthesen und die Benutzung von Rollstühlen. Die Familien werden in der Frühphase in der Positionierung, dem Halten und dem Transfer des Babys unterrichtet, und bei Patienten mit Hüft- und Kniekontrakturen werden Übungen zum Bewegungsumfang durchgeführt. Die Rehabilitation sollte je nach Grad der Läsion, Alter des Kindes und Begleitproblemen durchgeführt werden.
Was sind die häufigsten Probleme bei Spina bifida?
Hüftprobleme und Behandlung: Hüftdeformitäten bei Kindern werden durch Schwäche und Ungleichgewicht der Muskeln um die Hüfte herum verursacht. Wird dies nicht richtig behandelt, kann es zu einem Beckenschiefstand und schließlich zu einer Skoliose kommen. Operative Eingriffe zur Korrektur von Hüftdeformitäten werden meist durchgeführt, um Hüftkontrakturen zu korrigieren.
Skoliose-Behandlung: Eine fortschreitende Skoliose kann auf angeborene Wirbelsäulenfehlbildungen, Muskelungleichgewicht und einige neurologische Störungen zurückzuführen sein. Wirbelsäulenorthesen und funktionelle Kräftigungsübungen können eingesetzt werden, um das Gleichgewicht beim Sitzen zu korrigieren, die Neigung während des Wachstums zu kontrollieren und die Operation bei Patienten mit einer Skoliose von weniger als 50 Grad zu verzögern. Eine chirurgische Behandlung der Skoliose ist umstritten. Bei Patienten mit eingeschränkter Sitzfunktion kann eine Operation das Sitzgleichgewicht verbessern.
Frakturen Häufig an den unteren Extremitäten. Sie treten häufig nach Stürzen bei Patienten auf, die noch gehen können. Bei denjenigen, die nicht gehen können, wird er meist durch Knochenresorption verursacht. Da es keine Schmerzempfindung gibt, ist er möglicherweise nicht sehr auffällig. Es kann jedoch zu Rötungen, Schwellungen und einer lokalen Temperaturerhöhung kommen. Frakturen heilen bei Kindern mit Spina bifida schnell ab. Sie sollten mit nicht-chirurgischen Methoden behandelt werden.
Wie läuft eine Spina Bifida?
Die Wahrscheinlichkeit, dass Kinder mit Spina bifida gehen können, hängt in erster Linie vom Ausmaß der Läsion, der Schwere der orthopädischen Deformitäten, der kognitiven Funktion, der Operation, der Motivation, der Fettleibigkeit und dem Alter ab. Mit entsprechender Unterstützung, Operation, Rehabilitation und Orthesen können viele Kinder mit Spina bifida laufen.
Welche Probleme gibt es bei erwachsenen Spina-Bifida-Patienten?
- Schmerzen sind eine häufige Beschwerde. Vor allem Rücken-, Nacken- und Beinschmerzen werden beobachtet. Schulter- und Ellbogenschmerzen sind meist auf Überlastung zurückzuführen.
- Die Skoliose schreitet nach der Pubertät nicht weiter fort, kann aber Haltungs- und Sitzstörungen, Druckstellen, Gangunsicherheit, Versagen der Atmungsfunktion und Schmerzen verursachen.
- Osteoporose
- Es können sich vermehrt neurologische Probleme infolge einer Shuntobstruktion, einer Überlastung des Rückenmarks
- Dekubitus, Verbrennungen sind das Ergebnis von Empfindungsverlusten
- Nierenversagen
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Nervenkompression
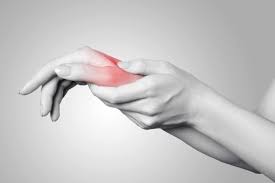
Die Impulse, die es uns ermöglichen, uns zu bewegen, werden von Gehirn und Rückenmark über Nerven an die entsprechenden Muskeln weitergeleitet. Die Nerven, die wir mit einem dünnen elektrischen Kabel vergleichen können, sind für die Übertragung von Empfindungen und Bewegungen verantwortlich.
Was ist eine Nervenkompression?
Unter normalen Bedingungen werden alle Bewegungen von Armen, Beinen, Händen und Füßen perfekt ausgeführt und verursachen dank des harmonischen Funktionierens der sensorischen und motorischen Funktionen keine Beschwerden; in einigen Fällen werden jedoch die Nerven, die zu den Muskeln der Hände und Füße führen, beim Durchlaufen dünner Kanäle zusammengedrückt und es kann zu einer Nervenkompression kommen.
Die häufigste Nervenkompression wird als “Karpaltunnelsyndrom” bezeichnet und betrifft das Handgelenk und die Finger.
Dieser Zustand tritt auf, wenn der Medianusnerv der ersten vier Finger der Hand auf Höhe des Handgelenks zusammengedrückt wird. Er tritt häufig bei Menschen auf, die ihre Hände aufgrund ihres Berufs viel benutzen, sowie bei Hausfrauen.
Was sind die Symptome einer Nervenkompression?
Das wichtigste Symptom ist ein Taubheitsgefühl in den Händen, das die Patienten nachts aus dem Schlaf aufweckt. Manchmal können auch Schmerzen auftreten, aber meist steht das Taubheitsgefühl im Vordergrund; die Patienten geben an, dass sie sich erleichtert fühlen, wenn sie ihre Hände schütteln. Diese Beschwerden treten tagsüber immer wieder auf, und mit der Zeit lässt die Kraft der Finger nach und die in der Hand gehaltenen Gegenstände beginnen zu fallen. Ein ähnlicher Zustand entwickelt sich im Knöchel und in den Zehen, vor allem bei Menschen, die spitze Schuhe und hohe Absätze tragen und in schweren Berufen arbeiten, und wird “Tarsaltunnelsyndrom” genannt. Ähnliche Beschwerden treten im Knöchel und in den Zehen auf.
Wie behandelt man Nervenkneifen?
Bei beiden Nervenkompressionskrankheiten muss zunächst eine endgültige Diagnose gestellt werden. Nach der ersten Untersuchung sollte die Nervenleitung mit einem empfindlichen System, dem EMG, gemessen werden. Als Ergebnis dieser Untersuchung werden physiotherapeutische Methoden zusammen mit medizinischen Behandlungen in Fällen eingesetzt, die noch nicht sehr weit fortgeschritten sind und noch keinen Kraftverlust entwickelt haben. Die Hand wird mit einer geeigneten Schiene geschont, und in einigen Fällen kann eine Injektionstherapie durchgeführt werden. Die Physiotherapie wird eingesetzt, um den Nerv in dem Bereich, in dem er eingeklemmt ist, zu entlasten und seine Genesung zu beschleunigen.
Zu den am häufigsten verwendeten physiotherapeutischen Mitteln gehören Wassertherapie, Ultraschall, Paraffin, Laser und Magnetfeldbehandlungen. Anschließend werden geeignete Übungen durchgeführt, um die Muskeln zu stärken und die Elastizität zu erhöhen. In fortgeschrittenen Fällen kommen chirurgische Methoden zum Einsatz. Der Durchgang des Nervs wird durch eine Operation am Handgelenk oder Knöchel entlastet. Nach der Operation wird ein Physiotherapie- und Rehabilitationsprogramm von 15 bis 20 Sitzungen durchgeführt, um die Gelenksteifigkeit zu beseitigen und die Muskeln zu stärken. Anschließend wird versucht, die beruflichen Faktoren zu korrigieren, um ein erneutes Auftreten der gleichen Beschwerden zu verhindern, und es werden Schulungen und Übungen durchgeführt, um Fehler bei der Benutzung von Hand und Fuß zu korrigieren.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist Osteopathie?

Osteopathie kommt aus dem Griechischen “osteon” (Knochen) und “pathos” (Leiden): “In der Tat zielt und definiert die Osteopathie das Wohlbefinden des ganzen Körpers. Die Osteopathie, eine natürliche Behandlungsmethode, ist von der Weltgesundheitsorganisation als wissenschaftliche Behandlungsmethode anerkannt worden. Die Osteopathie kann bei der Diagnose und Behandlung von Krankheiten eingesetzt werden. Es handelt sich um eine Methode, die mit den Händen angewendet wird. Die Osteopathie wird in 3 Hauptbereichen angewandt: Die parietale Osteopathie, die den Rhythmus des Bewegungsapparates reguliert, die viszerale Osteopathie, die die Beziehung zwischen den inneren Organen und dem vegetativen Nervensystem reguliert, und die kraniale Osteopathie, die den Flüssigkeitsfluss in Gehirn und Rückenmark reguliert. Die Osteopathie konzentriert sich auf die Behandlung von Ursachen und nicht von Wirkungen. Sie zielt darauf ab, die Ursache zu finden, die die Beschwerden ausgelöst hat. Mit anderen Worten: Sie behandelt Schulterschmerzen und Einschränkungen nach einer Fußverstauchung vom Fußrücken aus.
Wie wird die Osteopathie angewendet?
Die Osteopathie ist eine manuelle Behandlungsmethode, die entsprechend der Diagnose, die nach der osteopathischen Untersuchung durch einen in diesem Bereich ausgebildeten Arzt gestellt wird, manuell durchgeführt wird. Es wird sichergestellt, dass der Körper sich selbst mit Manövern behandelt, die ohne den Einsatz von Medikamenten oder anderen medizinischen Mitteln durchgeführt werden.
Was ist die Logik der Osteopathie?
Die Osteopathie ist eine von Dr. Andrew Taylor Still entwickelte Methode. “Still glaubte, dass jede Störung, auch wenn sie zunächst nicht erkannt wird, das Ergebnis einer anderen bestehenden Störung im Körper ist. Dieser Glaube ist die Grundlage der heutigen ganzheitlichen Therapien. So kann zum Beispiel ein Problem mit einem Band, das den Dünndarm im Körper in der Schwebe hält, einen steifen unteren Rücken verursachen, wenn man Socken trägt. Oder Ihre Beinmuskeln verkürzen sich durch das Tragen von hochhackigen Schuhen und Sie bekommen Kopfschmerzen, die nicht auf eine Behandlung mit Faszienverbindungen ansprechen. Als Lösung können Sie Kopfschmerzen mit Übungen behandeln, die Ihre Beinmuskeln verlängern. Wenn Sie in einem Zug gestanden haben und Ihr Körper auf eine Seite gekippt ist, haben Sie einen Krampf in Ihrem Psoas-Muskel. Sie können dies mit einer einfachen osteopathischen Psoas-Massage beheben.
Bei welchen Krankheiten ist die Osteopathie sinnvoll?
- Taillen-, Nacken- und Rückenschmerzen sowie Leistenbrüche
- Migräne und Spannungskopfschmerzen,
- Haltungsschäden wie Skoliose, Kyphose
- Beseitigung von postoperativen Schmerzen und Verwachsungen
- Bei chronischer Müdigkeit, Schlafstörungen
- Bei Sportverletzungen,
- Kreislaufprobleme (Blut- und Lymphsystem)
- Bei Störungen des Gangbildes, des Gleichgewichts und der Koordination
- Fibromyalgie-Syndrom
- Arthrosische Veränderungen wie Gelenksteifigkeit, Verkalkung
- Gelenkblockaden, Wirbelsäulen- und Rippenblockaden,
- Die viszerale Osteopathie wird als unterstützende Behandlung bei Verstopfung, Durchfall, Inkontinenz, Verdauungsstörungen, Blähungen, Bauchschmerzen, spastischem Dickdarm, Ptosis und Funktionsstörungen der Verdauungsorgane eingesetzt.
- Die craniosacrale Osteopathie kann bei Schluckstörungen, Erbrechen und Kopfdeformitäten bei Säuglingen eingesetzt werden.
- Allergische und chronische Krankheiten,
- Akuter Schmerz
In welchen Abständen wird eine osteopathische Behandlung durchgeführt?
Die osteopathische Behandlung wird in Abhängigkeit vom Patienten und der Behandlung der Krankheit geplant. Sie wird in der Regel einmal pro Woche durchgeführt. Zwischen den Behandlungen wird der Patient zu Bewegung und richtiger Ernährung beraten.
Gibt es Nebenwirkungen der Osteopathie?
Die Osteopathie ist eine sehr sanfte Behandlung und hat bei richtiger Anwendung keine Nebenwirkungen. Schwangere Frauen können bei Schmerzen im unteren Rückenbereich sicher mit craniosacralen osteopathischen Techniken behandelt werden.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Nackenschmerzen
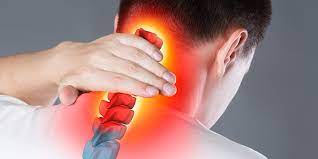
Nackenschmerzen sind ein sehr häufiges Gesundheitsproblem und können bei Menschen aller Geschlechter und Altersgruppen auftreten. Obwohl Nackenschmerzen weniger häufig sind als Kreuzschmerzen, treten sie bei einem Drittel der Bevölkerung auf. Die meisten von ihnen sind leicht und heilen in kurzer Zeit spontan ab. In seltenen Fällen können sie sehr schmerzhaft und sogar so stark sein, dass sie zu einer Behinderung führen.
Nackenschmerzen können auch in den Hinterkopf, die Schultern, die Arme und den vorderen Brustbereich ausstrahlen. Neben den Nackenschmerzen können auch Taubheitsgefühle in Arm und Hand, Schwindel, Gleichgewichtsstörungen und Kopfschmerzen beobachtet werden.
Die Häufigkeit von Nackenschmerzen nimmt mit dem Alter zu. Verspannungen im täglichen Leben und Stress bei der Arbeit verstärken Nackenschmerzen. Es wurde festgestellt, dass es einen Zusammenhang zwischen Nackenschmerzen und der Arbeit des Patienten gibt. Schmerzen treten häufiger bei Menschen auf, die am Arbeitsplatz arbeiten. Lange Zeit in einer festen Position zu arbeiten (Schreibtischarbeiter, Montagearbeiter, Musiker) erhöht ebenfalls die Nackenschmerzen.
Bei den meisten akuten Nackenschmerzen lässt sich keine spezifische Ursache finden, aber in 95 % der Fälle überwiegen mechanische Ursachen.
Ursachen von Nackenschmerzen;
1 – Abhängig von den Knochenstrukturen
- Kongenitale Torticollis, Klippel-Feil-Syndrom
- Traumatische Brüche, Ausrutscher, Hernien
- Verkalkungen, Kanalverengung
- Rheumatisch: Spondylitis ankylosans, rheumatoide Arthritis, Polymyositis, Polymyalgia rheumatica
- Tumore
- Infektionen
2-Bezogen auf Weichteile
- Haltungsschäden
- Fibromyalgie und myofasziales Schmerzsyndrom
- Nerven- und Gefäßprobleme
3-Reflektierter Schmerz
4-Endokrinologisch und metabolisch
- Osteoporose
- Erkrankung der Nebenschilddrüse
- Paget-Krankheit
4-Psychologisch
Wie werden Nackenschmerzen nach ihrer Dauer eingeteilt?
1-Akut: Dauert weniger als 1 Monat.
2-Subakut: dauert zwischen 1-3 Monaten.
3-Chronisch: Dauert länger als 3 Monate.
Vorgeschichte von Nackenschmerzen
Die Anamnese ist bei Nackenschmerzen ebenso wichtig wie die körperliche Untersuchung. Es sollte eine sorgfältige und chronologische Anamnese erhoben und die Schmerzen sollten detailliert erfragt werden. Sie sollte auch Traumata (physisch und psychisch) und Operationen, Gewohnheiten, Familiengeschichte, den sozialen Status des Patienten, Arbeit und Hobbys umfassen.
Mechanische Nackenschmerzen nehmen bei körperlicher Aktivität zu, nehmen beim Liegen und Ruhen sowie bei Wärme ab und sind von kurzer Dauer, auch bei Morgensteifigkeit. Rheumatische Schmerzen hingegen nehmen bei längerer Ruhe zu, werden durch leichte körperliche Aktivität gelindert und sind mit einer Morgensteifigkeit von mehr als einer Stunde verbunden. Krebsschmerzen beginnen schleichend, nehmen nachts zu und lassen auch mit Medikamenten nicht nach, auch wenn sie durch Aufstehen und Bewegung gelindert werden.
Eine körperliche Untersuchung wird vom Arzt durchgeführt. Bei der körperlichen Untersuchung werden die Körperhaltung und der Nacken des Patienten untersucht, die Weichteile überprüft und beurteilt, wie stark der Patient seinen Nacken bewegen kann. Darüber hinaus werden spezielle Stimulationsübungen und eine neurologische Untersuchung durchgeführt, wenn Anzeichen für eine Nervenkompression vorliegen.
Welche Diagnosemethoden gibt es bei Nackenschmerzen?
- Die Wahrscheinlichkeit, die Ursache von Nackenschmerzen zu erkennen, beträgt bei den 20-50-Jährigen nicht mehr als 20 % und bei allen Altersgruppen 12-15 %. Daher sind in der Mehrzahl der Fälle bei der Erstuntersuchung keine zusätzlichen Untersuchungsmethoden erforderlich.
- Infektionen, rheumatische Probleme, Krebserkrankungen, häufige Knochenerkrankungen, Laboruntersuchungen sollten durchgeführt werden.
- EMG- und Nervenleitfähigkeitsstudien
- Sie wird am häufigsten bei Nackenschmerzen durchgeführt, wenn die Möglichkeit einer Nervenwurzelkompression besteht. Sie zeigt, welche Nervenwurzel komprimiert ist und wie stark diese Kompression ausgeprägt ist, und ermöglicht die Unterscheidung von Erkrankungen des Muskel- und Nervensystems.
- Bildgebende Verfahren
- Es sollte bedacht werden, dass keine der fortschrittlicheren diagnostischen Untersuchungen wie Röntgen, CT, MRT, EMG oder Knochenszintigraphie die Anamnese und körperliche Untersuchung bei Patienten mit Nackenschmerzen ersetzen kann und dass die Behandlung entsprechend den Beschwerden der Patienten und nicht entsprechend den Ergebnissen dieser Untersuchungen geplant werden sollte.
In welchen Fällen sollten bildgebende Untersuchungen durchgeführt werden?
- Fortgeschrittenes Alter
- Jüngstes Trauma
- Längerer Gebrauch von Kortison
- Vorhandensein von Krebs
- Vorhandensein einer Infektion
- Fieber
- 10 % Gewichtsverlust innerhalb von 6 Monaten
- Vorhandensein von anhaltenden Schmerzen
- Neurologische Symptome
Was sind die Behandlungsgrundsätze bei Nackenschmerzen?
Der erste Schritt der Behandlung besteht darin, die Schmerzen zu lindern und die Spasmen zu reduzieren, Maßnahmen zu ergreifen, um ein erneutes Auftreten zu verhindern, und die Biomechanik zu korrigieren, um den Teufelskreis von Schmerz – Spasmus – Schmerz zu durchbrechen und den Patienten zu entlasten. Die wichtigsten Behandlungsmethoden sind die folgenden:
Bettruhe und Zervikalstütze
Der Patient sollte zunächst über die möglichen Ursachen seiner Schmerzen informiert und über seine Krankheit aufgeklärt werden. Es hat sich gezeigt, dass bei akuten Schmerzen 2-3 Tage und bei radikulären Schmerzen 7 Tage Bettruhe ausreichen, während mehr als eine Woche Bettruhe zu einer verminderten Beweglichkeit der Gelenke, einer Verkürzung der Weichteile und einer Abnahme der Muskelkraft und der kardiovaskulären Fitness führt. Daher sollten bei akuten Nackenschmerzen anstelle von Bettruhe Aktivitätsänderungen vorgenommen werden.
Die Halskrause sollte bei akuten Nackenschmerzen, die nicht auf ein Trauma zurückzuführen sind, nur für kurze Zeit und nicht länger als 1,5 Monate verwendet werden. Da die Nackenmuskulatur bei langfristiger Anwendung an Kraft und Volumen verlieren kann, sollten Übungen durchgeführt werden.
Medikamentöse Therapie
Was sind die Ziele der Drogenbehandlung?
- Schmerzen lindern
- Steigerung der körperlichen Funktion und Bewegung
- Wiederherstellung eines durch Schmerzen und andere Beschwerden gestörten Schlafverhaltens
- Wiederherstellung des durch Schmerzen und Unwohlsein beeinträchtigten sozialen Lebens
- Verhinderung von Arbeitsausfällen aufgrund von Schmerzen und körperlicher Behinderung
- Umgang mit schmerzbedingten Ängsten, Spannungen und Depressionen
- Schmerzmittel, Muskelrelaxantien, Antidepressiva, Kortikosteroide, Kortikosteroide, Antiepileptika können bei Nackenschmerzen je nach Zustand des Patienten und der Patientin eingesetzt werden.
Anwendungen in der Physiotherapie
Physiotherapeutische Behandlungen und Bewegungsprogramme, die den wichtigsten Teil der Behandlung ausmachen, werden seit vielen Jahren eingesetzt, da sie die Beschwerden lindern und sicher angewendet werden können.
In der physikalischen Therapie können Wärmeanwendungen, schmerzlindernde Ströme wie TENS oder Interferenz, Ultraschall, Laser, Hiltherapie, Traktion, Schröpfen, Massage, Taping, Dry Needling, Triggerpunktinjektionen, Mobilisierung und Manipulationsanwendungen durchgeführt werden.
Übungen
Was sind die Hauptziele von Bewegung bei Nackenschmerzen?
- Gewährleistung eines schmerzfreien und vollständigen Bewegungsumfangs von Nacken und Schulter
- Sicherstellung der vollen Kraft, Ausdauer und des Gleichgewichts der Muskeln
- Verhinderung des Verlusts körperlicher Funktionen
- Vermeidung von Wiederholungen
- Sicherstellung der physischen Anpassung
- Erleichterung der Rückkehr von Patienten mit chronischen Nackenschmerzen in ein produktiveres Leben und Verbesserung der Lebensqualität
In der akuten Phase zielen die Übungen darauf ab, die Schmerzen zu lindern und die geschädigten Strukturen vor weiteren Schäden zu schützen. In der subakuten Phase zielt sie darauf ab, die Funktion der geschädigten und unterstützenden Strukturen wiederherzustellen. In der chronischen Phase geht es darum, psychische Probleme bei der Genesung und die Abnahme der körperlichen Funktion zu beseitigen.
Übungen zur Beweglichkeit der Gelenke, Dehnung, Kräftigung, Körperhaltung, Koordination und aerobe Konditionierung sind bei Nackenschmerzen von Vorteil.
Die Kurbehandlung führt zu einer Senkung der Schmerzschwelle und der Muskelkrämpfe sowie zu einer Verbesserung der Lebensqualität.
Ist eine chirurgische Behandlung notwendig?
Eine chirurgische Behandlung (Operation) ist bei den folgenden Problemen im Zusammenhang mit dem Hals erforderlich.
- Zervikale Hernie, die das Rückenmark komprimiert, mit fortschreitendem Verlust von Muskelkraft, Gefühl und Reflexen
- Tumor oder Abszess in der Wirbelsäule
- Die Beschwerden halten trotz Behandlung länger als 3 Monate an, sind unerträglich und beeinträchtigen die Lebensqualität
- Wirbelsäulenfraktur und schwere Wirbelsäulenverschiebung
- Bei schweren neurologischen Problemen aufgrund einer Rückenmarkskompression
Nützliche Ratschläge für Menschen mit Nackenschmerzen
- Heben, ziehen oder schieben Sie niemals schwere Gegenstände. Verteilen Sie die Last gleichmäßig auf beide Hände.
- Tragen Sie Lasten nicht mit dem Kopf. Heben Sie keine Lasten über Kopfhöhe.
- Heben, ziehen oder schieben Sie niemals schwere Gegenstände. Verteilen Sie die Last gleichmäßig auf beide Hände.
- Halten Sie Ihren Nacken nicht ständig nach vorne gebeugt oder in derselben Position fixiert.
- Quetschen Sie das Telefon beim Sprechen nicht zwischen Hals und Schulter.
- Wenn Sie sitzen, halten Sie den Rücken gerade und lehnen Sie sich zurück.
- Verstärken Sie Ihren Nacken gegebenenfalls mit einem Nackenkissen, das Ihrer Nackenkurve entspricht.
- Schlafen Sie nicht mit aus dem Bett hängendem Hals ein.
- Verwenden Sie keine zu hohen Kopfkissen.
- Organisieren Sie Ihre Arbeitsbedingungen und -umstände gut.
- Wechseln Sie alle 30 Minuten die Position, insbesondere am Computer und am Schreibtisch.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Schmerzen in der Schulter
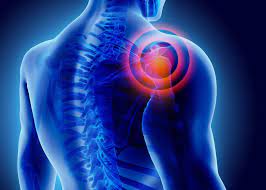
Schulterschmerzen sind ein häufiges Problem des Bewegungsapparats. Schulterschmerzen stehen in der Gesellschaft an dritter Stelle nach Rücken- und Nackenschmerzen. Schulterschmerzen stehen an erster Stelle der Gründe für einen Arztbesuch, insbesondere bei Menschen, die mit den Armen arbeiten. Einer der wichtigsten Gründe für die Häufigkeit von Schulterschmerzen ist, dass das Schultergelenk das beweglichste und komplexeste Gelenk des menschlichen Körpers ist. Um das Schultergelenk herum befinden sich Weichteile, die aus Kapsel, Bändern, Sehnen, Schleimbeuteln und Muskeln bestehen. Die Weichteile um das Gelenk herum bilden eine solide Struktur des Gelenks. In diesem Fall sind Weichteilverletzungen an der Schulter häufig.
Was sind die Ursachen von Schulterschmerzen?
Die häufigsten Schulterschmerzen, denen wir begegnen, sind Schulterschmerzen, die durch die Strukturen der Schulter selbst verursacht werden. An erster Stelle stehen das Impingement-Syndrom (Einklemmung) und das Rotatorenscheibensyndrom, das die Sehnen der Schulter betrifft.
Schultersteife, Tendinitis (bicipitale Tendinitis), durch Kalkablagerungen an den Sehnen verursachte Kalk-Tendinitis, Arthrose (Verkalkung), Schulterlaxität oder Halbverrenkungen der Schulter (Subluxation), myofasziales Schmerzsyndrom (myofasziales Schmerzsyndrom) sind die häufigsten Probleme im Zusammenhang mit den Muskeln um die Schulter. Schulterschmerzen können auch durch eine Schädigung der Nerven der Muskeln um die Schulter herum verursacht werden, und Schwäche und Schwachheit in der Schulter sind häufiger zu beobachten. Die Schulter ist bei den meisten entzündlichen rheumatischen Erkrankungen (rheumatoide Arthritis, Spondyloarthropathie, Polymyalgia rheumatica) betroffen. Darüber hinaus können auch Tumorerkrankungen und Infektionen, die von Knochen und Weichteilen im Schulterbereich ausgehen, Schulterschmerzen verursachen.
Seltenere Ursachen sind Schmerzen, die von Strukturen außerhalb der Schulter ausgehen. Krebserkrankungen des oberen Teils der Lunge, der Leber, des Magens, der Gallenblase, Milzprobleme und Herzerkrankungen können ebenfalls Schulterschmerzen verursachen. Es sollte nicht vergessen werden, dass Nackenbrüche Schmerzen verursachen, die in die Schulter ausstrahlen, so dass die Ursachen von Nackenschmerzen oft mit den Ursachen von Schulterschmerzen verwechselt werden können.
Was ist das Impingement-Syndrom?
Die häufigste Ursache für Schulterschmerzen ist das Impingement-Syndrom. Das Impingement-Syndrom tritt auf, wenn die Sehnen der Muskeln, die es uns ermöglichen, den Arm zu heben, und der Sack in diesem Bereich zwischen den Knochenstrukturen, aus denen die Schulter besteht, eingeklemmt werden. Das Impingement-Syndrom tritt häufiger bei Berufen auf, in denen die Hand hochgehalten wird, bei Hausfrauen und bei Sportlern, die Schwimmen oder Volleyball spielen. Es handelt sich also um eine Krankheit, die auf eine Fehl- oder Überbelastung der Schulter zurückzuführen ist. Die Bedeutung dieses Syndroms liegt darin, dass es zu einem vollständigen Riss der Sehnen führen kann, wenn die notwendige Behandlung nicht durchgeführt wird und keine Vorsichtsmaßnahmen getroffen werden.
Die Beschwerden treten häufig bei der Benutzung von Schulter und Arm auf. Mit der Zeit werden die Schmerzen immer stärker. Er wird zu einem Schmerz, der den Patienten vor allem nachts wach hält. Er erreicht ein Ausmaß, das die täglichen Aktivitäten des Patienten wie An- und Auskleiden beeinträchtigt.
Wie erfolgt die Behandlung des Impingement-Syndroms?
In der Anfangsphase werden neben Kälteanwendungen (Eispackungen) auch Schmerzmittel und Antirheumatika eingesetzt. Injektionen in die Schulter (Lokalanästhetika, Steroide, Ozon, Mesotherapie) sind wichtig für die Schmerzlinderung und die Rückbildung der Entzündung. Krankengymnastik und Rehabilitationsmaßnahmen sind bei der Behandlung des Impingement-Syndroms von großer Bedeutung. Es wird versucht, thermische Modalitäten (Wärmeanwendung), Elektrotherapie (TENS, Iontophorese), Ultraschall- und Hochintensitätslasertherapie (Hiltherapy) sowie von einem Physiotherapeuten begleitete Übungsprogramme unter Kontrolle zu bringen. Am Ende dieses Behandlungsprogramms ist es sehr wichtig, die Schulter richtig zu benutzen und die Übungen zur Stärkung der Schulter fortzusetzen, ohne ein Impingement zu verursachen. Ein chirurgischer Eingriff kann bei Patienten in Betracht gezogen werden, bei denen die präventiven Behandlungsmethoden keine ausreichenden Ergebnisse erzielen.
Was sind Rotatorenscheide-Risse? Wie erfolgt die Behandlung?
Verletzungen der Rotatorenscheide sind die häufigsten Verletzungen an der Schulter. Es werden zwei Arten von Rotatorenscheibensehnenrissen unterschieden: partielle und vollflächige Risse. Die Pathophysiologie von Rotatorenscheidenrissen wird durch intrinsische und extrinsische Theorien erklärt. Zu den intrinsischen Ursachen gehören intrinsische Avaskularisierung, Rauchen, Cholesterin und altersbedingte degenerative Veränderungen. Zu den extrinsischen Ursachen gehören subacromiales Impingement, repetitive Tätigkeit, Akromionstruktur und Traumata. Als Folge einer Verletzung der Rotatorenscheide kann es zu einer Reihe von Veränderungen an der Sehne kommen, die mit einer Tendinose beginnen und mit einem Vollabriss enden. Die Häufigkeit nimmt mit dem Alter zu. In der älteren Altersgruppe kann ein Teil der Patienten bei Vollhautrissen der Rotatorenscheide asymptomatisch sein, und mehr als 50 % der Personen, die älter als 70 Jahre sind, haben einen Riss der Rotatorenscheide. Die frühzeitige Diagnose von Rotatorenscheidenläsionen erleichtert nicht nur das Behandlungsprogramm, sondern kann auch die Lebensqualität des Patienten aufgrund von Schmerzen und fortschreitender Bewegungseinschränkung beeinträchtigen. Konservative Behandlungen können physiotherapeutische Anwendungen, intraartikuläre Injektionen (Hyaluronsäure, Ozon) und medikamentöse Therapien umfassen.
Was ist eine Schultersteife?
Die adhäsive Kapsulitis ist eine häufige Ursache für Schulterschmerzen. Sie entwickelt sich aufgrund einer Synovitis und einer Kapselkontraktion im Schultergelenk. Neben weit verbreiteten Schmerzen und Empfindlichkeit in der Schulter, schränkt sie die Bewegungen des Schultergelenks in allen Ebenen ein. Starke Schulterschmerzen, die das Schlafen unmöglich machen, Schmerzen, die die Verrichtung alltäglicher Aufgaben erschweren, und Schwierigkeiten beim Heben oder Drehen des Arms über einen bestimmten Punkt hinaus. In fortgeschrittenen Fällen können die Patienten Schwierigkeiten haben, alltägliche Aufgaben wie die Körperpflege oder die Entnahme von Gegenständen aus dem Schrank zu bewältigen. Die Frozen Shoulder ist eine Krankheit, die 2-3 Jahre andauern kann. Sie lässt sich in drei Phasen unterteilen. Die erste ist die schmerzhafte Phase und kann bis zu 1 Jahr dauern. Diese Phase kann häufig mit anderen Schulter- und Nackenproblemen verwechselt werden. Die zweite Phase ist die Phase, in der die Schulter vollständig eingefroren ist. Die Schmerzen lassen zwar nach, aber die Bewegungen der Schulter sind so stark eingeschränkt, dass der Patient keine Aktivitäten des täglichen Lebens ausführen kann. Die dritte Phase ist die Auftauungsphase.
Wie wird die Schultersteife behandelt?
Die Behandlung umfasst physiotherapeutische Maßnahmen, Manipulation und Bewegung sowie Medikamente und Injektionen in das Schultergelenk oder die Weichteile. Physikalische Therapieverfahren (Wärmeanwendungen, Elektrotherapie, Ultraschall, Grifftherapie) werden zur Schmerzlinderung und zur Unterstützung des Heilungsprozesses eingesetzt. Geeignete, von einem Physiotherapeuten begleitete Übungsprogramme, Übungen an Übungsgeräten (cpm), Übungen im Wasser werden eingesetzt, um die Bewegungen des Schultergelenks zu öffnen und den Arm im täglichen Leben wieder zu verwenden.
Was ist eine kalzifizierte Tendinitis? Wie wird die Behandlung geplant?
Es handelt sich um eine Erkrankung, die starke Schmerzen in der Schulter verursacht. Aus einem unbekannten Grund handelt es sich um einen Zustand, der durch den Zusammenbruch von Kristallen an der Sehne verursacht wird, die wir als Kalkablagerungen im Weichteilgewebe bezeichnen können. Die Schmerzen in der Schulter treten plötzlich und stark nach einer anstrengenden Tätigkeit auf. Sie werden in der Regel durch Röntgenaufnahmen diagnostiziert. In der Phase starker Schmerzen spielen neben der medikamentösen Behandlung auch Eisanwendungen und Injektionen in die Kalkläsion eine sehr wichtige Rolle. In chronischen Fällen werden physiotherapeutische Rehabilitationsprogramme mit Ultraschalltherapie angewandt. Auch die ESWT (Stoßwellentherapie) kommt zum Einsatz. In sehr hartnäckigen Fällen kann eine chirurgische Entfernung dieser Verkalkungen erforderlich sein.
Was ist zu tun, wenn die Schulter zu oft ausgekugelt wird?
Bei wiederholten Auskugeln einer Schulter ohne Trauma profitieren diese Patienten in hohem Maße von Physiotherapie- und Rehabilitationsprogrammen, die eine Stärkung der entsprechenden Muskeln je nach Richtung der Auskugelung beinhalten. Das erste Problem, das bei jungen Patienten und Sportlern mit Schulterschmerzen in Betracht gezogen werden muss, ist die Tendenz zum Auskugeln, die wir als Instabilität aufgrund einer Lockerung der Bänder in der Schulter bezeichnen.
Was ist eine Arthrose des Schultergelenks?
Da es sich nicht um ein tragendes Gelenk handelt, ist die Verkalkungserkrankung, die wir als Arthrose bezeichnen, im Schultergelenk nicht so häufig wie im Kniegelenk. Schmerzen und Bewegungseinschränkungen sind bei der Bewegung des Schultergelenks zu beobachten. Physikalische Therapieanwendungen, intraartikuläre Injektionen (Hyaluronsäure, Ozon) und Übungsprogramme sind bei der Behandlung äußerst wichtig.
Wie wird die Untersuchung von Schulterschmerzen durchgeführt? Welche Untersuchungen und bildgebenden Verfahren können angefordert werden?
Die meisten Schulterschmerzen sind auf die Weichteile zurückzuführen. Die Magnetresonanztomographie (MRT) der Schulter ermöglicht eine detaillierte Analyse der Weichteil- und Knochenstrukturen in der Schulter. Eine Röntgenaufnahme kann bei Patienten im fortgeschrittenen Alter, bei denen eine Verkalkung zu erwarten ist, und bei einem Trauma angefordert werden. Obwohl die Schultertomographie weniger häufig durchgeführt wird, kann sie insbesondere zur Beurteilung der detaillierten Knochenstruktur angefordert werden. Eine EMG-Untersuchung kann bei Patienten mit Nervenbeteiligung erforderlich sein, und Bluttests können angefordert werden, insbesondere wenn eine rheumatische Erkrankung, eine Infektion oder eine Tumorerkrankung in Betracht gezogen wird. Bildgebende Verfahren in Bezug auf andere Organsysteme können angefordert werden (Ultraschall, EKG, Echo, Röntgen des Brustkorbs), insbesondere wenn reflektorische Schmerzen in Betracht gezogen werden.
Welche Bedeutung haben Physiotherapie und Rehabilitation bei Schulterschmerzen?
Bei den meisten Pathologien, die Schulterschmerzen verursachen, besteht die Hauptbehandlung in Physiotherapie und Rehabilitation. In Fällen, in denen ein chirurgischer Eingriff erforderlich ist, ist die Physiotherapie Teil des physiotherapeutischen Programms vor und nach der Operation. Bei der langfristigen Kontrolle von Schultererkrankungen sind der Schutz des Gelenks, die Vermeidung anstrengender Aktivitäten und regelmäßige Bewegung äußerst wichtig, um ein Wiederauftreten zu verhindern.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist eine Nackenabflachung?
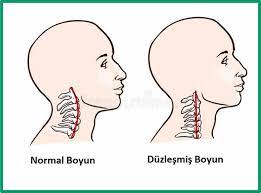
In der Halswirbelsäule befinden sich sieben Wirbel. Normalerweise sind sie in Form eines “C” angeordnet. Aus verschiedenen Gründen kann sich diese Anordnung in eine “I”-Form oder in fortgeschrittenen Fällen sogar in ein umgekehrtes “C” verwandeln. Dieser Zustand wird als Abflachung des Halses bezeichnet.
Was sind die Symptome einer Nackenabflachung?
Das häufigste Symptom der Nackenabflachung sind Nackenschmerzen. Die Schmerzen können in den Rücken und die Schultern ausstrahlen. Sie können auch von Kopfschmerzen begleitet sein. Treten darüber hinaus Symptome wie in den Arm ausstrahlende Schmerzen, Taubheit, Kribbeln oder Schwäche auf, liegt wahrscheinlich eine Nackenhernie zusammen mit einer Aufrichtung vor. Schwindel, Übelkeit und Gleichgewichtsstörungen können die Schmerzen ebenfalls begleiten.
Was sind die Ursachen für eine Abflachung des Halses?
- Abnehmende körperliche Aktivität
- Lange Arbeitszeiten am Schreibtisch
- Längeres Sitzen vor dem Bildschirm
- Falsche Körperhaltung
- Lange Zeit mit Computer und Telefon arbeiten
Eine Abflachung des Halses kann auch bei einigen Krankheiten auftreten:
- Degenerative Bandscheibenerkrankung (Verkalkung)
- Aufgrund früherer Halsoperationen
- Angeborene Störungen
- Traumata
- Tumore und Infektionen
Wie wird eine Nackenabflachung diagnostiziert?
- Röntgenbild: Es liefert gute Informationen über die Knochenstruktur. Zur Beurteilung der Weichteile reicht es jedoch nicht aus.
- Magnetresonanztomographie: Bei dieser Untersuchung, kurz MRT genannt, können viele Körpergewebe, einschließlich der Weichteile, mit Radiowellen untersucht werden.
- Computertomographie (CT): Mit Hilfe von Röntgenstrahlen, die aus verschiedenen Winkeln abgegeben werden, wird ein dreidimensionales Bild der Gewebe und Organe im Körper erstellt.
Wie wird die Abflachung des Halses behandelt?
Bei der Behandlung der Halsabflachung ist es sehr wichtig, dass die Patienten ausreichend informiert und aufgeklärt werden. Die Gewohnheit, sich zu bewegen, sollte etabliert werden. Behandlungsmethoden wie oberflächliche oder tiefe Wärmeanwendungen, Entspannungsbewegungen, Elektrotherapie, Massage mit bestimmten Medikamenten, Akupunktur, Neuraltherapie, Ozonanwendungen, Mesotherapie, elektromagnetische Therapie sind ebenfalls Methoden, die bei einer Nackenabflachung angewendet werden.
Die Kontinuität sportlicher Aktivitäten wie Yoga, Pilates und Schwimmen, die der Entspannung und Stärkung der gesamten Körpermuskulatur dienen, sollte gewährleistet sein.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Verletzungen des Kreuzbandes und ihre Behandlung
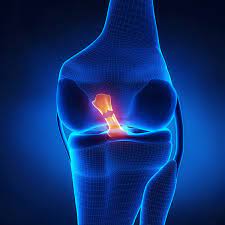
Eine der häufigsten Knieverletzungen ist die Verstauchung oder der Riss des vorderen Kreuzbandes. Bei Sportlern, die Hochleistungssportarten wie Fußball und Basketball betreiben, ist die Wahrscheinlichkeit einer Verletzung des vorderen Kreuzbandes größer. Wenn Sie Ihr vorderes Kreuzband verletzt haben, müssen Sie möglicherweise operiert werden, um die volle Funktion Ihres Knies wiederzuerlangen. Dies hängt von verschiedenen Faktoren ab, z. B. von der Schwere der Verletzung und dem Grad Ihrer Aktivität.
Das vordere Kreuzband (ACL) ist das Band zwischen dem Oberschenkelknochen und dem Schienbein. Das vordere Kreuzband ist ein Paar von Kreuzbändern (das andere ist das hintere Kreuzband) im menschlichen Knie. Da sie kreuz und quer angeordnet sind, werden sie auch als Kreuzbänder bezeichnet. Das vordere Kreuzband ist eines der vier Hauptbänder des Knies, und das vordere Kreuzband sorgt für 85 Prozent der Haltekraft bei 30 Grad und 90 Grad Kniebeugung. Das vordere Kreuzband sorgt für die Kontrolle über das Bein. Es verhindert, dass sich das Bein unkontrolliert nach vorne wirft und sorgt für einen korrekten Gang.
Was sind die Ursachen für Verletzungen des vorderen Kreuzbandes?
Etwa die Hälfte aller Verletzungen des vorderen Kreuzbandes schädigt den Gelenkknorpel, den Meniskus oder andere Bänder im Knie. Die Hauptursache für Kreuzbandverletzungen sind Verstauchungen. Vordere Kreuzbandverletzungen entstehen durch eine Verstauchung des Knies oder des Beins, während der Fuß fixiert ist. Sie können auch nach direkten Schlägen auf das Knie, plötzlichen Stürzen aus der Höhe und Verkehrsunfällen auftreten.
Verstauchungen werden nach ihrem Schweregrad eingeteilt:
Verstauchung Grad 1: Das Band ist leicht beschädigt, kann aber noch zur Stabilisierung des Kniegelenks beitragen.
Verstauchungen Grad 2: Dies bedeutet in der Regel, dass das Band teilweise gerissen ist.
Verstauchungen 3. Grades: Hierbei handelt es sich um einen vollständigen Bänderriss. Das Band ist in zwei Teile geteilt.
Was sind die Symptome einer vorderen Kreuzbandverletzung?
- Bei Verletzungen des vorderen Kreuzbandes treten verschiedene Komplikationen auf. Dazu gehören:
- Beim Bewegen entsteht ein Gefühl des Zerreißens im Knie und ein Zerreißgeräusch kommt aus dem Knie.
- Lokal treten starke Schmerzen im Knie und im gesamten Bein auf.
- Bei Rissen des vorderen Kreuzbandes kann es aufgrund innerer Blutungen zu Ödemen, Blutergüssen oder Rötungen im Knie kommen.
- Aufgrund des Ödems nimmt die Beweglichkeit des Knies ab und es ist schwierig, es zu bewegen.
- Bei Verletzungen des vorderen Kreuzbandes treten Schwierigkeiten beim Gehen auf, und der Patient kann vorübergehend hinken.
- Ein plötzliches Taubheitsgefühl im Bein beim Gehen verhindert die Bewegung des Beins.
- In manchen Fällen hat man das Gefühl, dass sich das Knie nicht mehr richtig bewegt.
Wie sollte der erste Eingriff bei Verletzungen des vorderen Kreuzbandes aussehen?
Verletzungen des vorderen Kreuzbandes treten vor allem bei Sportlern auf. Eine Kreuzbandverletzung, die entsteht, wenn sich das Bein befreit, während der Fuß auf dem Boden steht, verursacht beim Patienten starke Schmerzen. Wenn der Patient erkennt, dass eine vordere Kreuzbandverletzung im Bein vorliegt, erleichtert dies die erste Hilfe.
Bei einer Verletzung des vorderen Kreuzbandes hat man das Gefühl, dass im Bein etwas gerissen ist. Außerdem treten starke Schmerzen und ein Taubheitsgefühl im Bein auf. Der Patient hat sogar das Gefühl, als sei sein Bein gebrochen. Wenn solche Beschwerden auftreten, ist die Wahrscheinlichkeit einer vorderen Kreuzbandverletzung recht hoch.
In diesem Fall sollte man als Erstes aufhören, sich zu bewegen. Der Patient sollte auf einer Trage oder auf dem Schoß ins Krankenhaus getragen werden, ohne mit den Füßen auf den Boden zu treten.
Zur Schmerzlinderung bei Verletzungen des vorderen Kreuzbandes können dem Patienten kalte Kompressen oder elastische Binden angelegt werden.
Bei Verletzungen des vorderen Kreuzbandes können Schwellungen, Schmerzen oder Rötungen im Bein innerhalb von etwa einer Woche abklingen, ohne dass eine Behandlung erforderlich ist. Dann können Sie normal gehen, indem Sie auf den Boden treten.
Wie werden Verletzungen des vorderen Kreuzbandes diagnostiziert?
Um eine vordere Kreuzbandverletzung zu diagnostizieren, wird zunächst die Krankengeschichte des Patienten abgefragt. Dabei ist es sehr wichtig, dass der Patient das Problem richtig ausdrücken kann. Was der Patient zum Zeitpunkt des Vorfalls empfunden hat, ob er das Gefühl eines Risses im Bein hat, ob der Fuß frei ist oder nicht, sind Faktoren, die die Diagnose der Krankheit erleichtern.
Röntgenaufnahmen reichen dann für eine endgültige Diagnose aus. Liegt ein Riss des Bandes zwischen Oberschenkel und Schienbein vor, kann er mit Sicherheit diagnostiziert werden.
Wie wird die Physiotherapie bei Verletzungen des vorderen Kreuzbandes durchgeführt?
Verletzungen des vorderen Kreuzbandes werden mit physiotherapeutischen Anwendungen behandelt. Im ersten Stadium der Erkrankung ist die Physiotherapie wegen der starken Ödeme und Schmerzen im Knie nicht voll wirksam. Um vollständige Ergebnisse zu erzielen, müssen die physiotherapeutischen Anwendungen möglicherweise 10 bis 15 Tage lang fortgesetzt werden.
Ein effektiverer und intensiverer Physiotherapieplan wird 15 Tage nach der Verletzung angewendet. So kann der Patient viel effektiver an physiotherapeutischen Anwendungen teilnehmen und eine schnellere Genesung erreichen.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist eine Kniearthritis (Gonarthrose)?
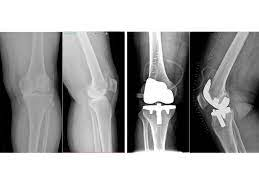
Arthrose (Arthritis) ist eine altersbedingte Abnutzung der gewichtstragenden Gelenke. Das Knie ist eines der am stärksten belasteten Gelenke des Körpers und daher eines der am häufigsten von Arthrose betroffenen Gelenke. Die Verkalkung des Kniegelenks wird als Gonarthrose bezeichnet. Die Verkalkung geht vom Knorpel aus und betrifft den Knochen unter dem Knorpel, die Gelenkkapsel und die Bänder um das Gelenk. Es kommt sogar zu einer Ausdünnung und Verhärtung der Muskeln, die aufgrund von Schmerzen nicht mehr benutzt werden können.
Wer hat eine Kniearthrose (Gonarthrose)?
Die Kniearthrose (Gonarthrose) tritt im mittleren und höheren Lebensalter auf. Sie tritt häufiger bei Frauen über 50 Jahren auf. Die Krankheit kann aber auch schon in einem früheren Alter auftreten. Die Patienten sind in der Regel übergewichtig. Frühere Gelenkoperationen, Traumata, Sportverletzungen, entzündliche Rheumatismuserkrankungen und einige angeborene Störungen sind die wichtigsten Ursachen.
Was sind die Symptome einer Kniearthrose (Gonarthrose)?
Das wichtigste Symptom ist der Schmerz. Der Schmerz, der anfangs bei Belastung des Gelenks zunimmt und bei Ruhe nachlässt, kann im weiteren Verlauf der Krankheit dauerhaft werden. An den Gelenken treten Schwellungen, Knochenvorsprünge und Verformungen auf. Durch das Reiben der Knochenoberflächen aneinander sind knirschende Geräusche zu hören. Der Bewegungsumfang der Gelenke nimmt ab und es kommt zu einem Funktionsverlust im betroffenen Gelenk.
Wie wird eine Kniearthrose (Gonarthrose) diagnostiziert?
In den meisten Fällen kann die Diagnose mit einer einfachen Röntgenaufnahme gestellt werden. Bei einer frühen Arthrose können die Röntgenbilder normal sein. In diesem Fall kann eine MRT (Magnetresonanztomographie) hilfreich sein.
Welche Methoden werden bei der Behandlung von Kniegelenksarthrose (Gonarthrose) angewandt?
Zur Behandlung der Gonarthrose können verschiedene Schmerzmittel, Glucosaminpräparate und pflanzliche Präparate eingesetzt werden. Viskosupplementationspräparate wie Hyaluronsäure können in das Knie injiziert werden, um die Qualität der Gelenkflüssigkeit zu verbessern, die Gelenkbewegungen zu erleichtern und die Schmerzen zu lindern. Kortikosteroidinjektionen sind eine wirksame Behandlung in Phasen der Exazerbation. Regenerationsmedizinische Verfahren wie Prolotherapie, Mesotherapie und Stammzellentherapie sind seit kurzem wichtige Injektionsbehandlungsverfahren.
Der wichtigste Faktor bei der Behandlung der Gonarthrose ist die Vermeidung von Fettleibigkeit. Durch Übergewicht verursachte Fehlbelastungen des Gelenks führen zu irreversiblen Schäden am Knorpelgewebe und zu einer Arthrose in einem viel früheren Alter als erwartet. Auch nach dem Ausbruch der Krankheit ist es sehr wichtig, Gewicht zu verlieren; durch die Gewichtsabnahme kann das Fortschreiten der Krankheit verlangsamt und die Beschwerden können verringert werden.
Regelmäßige, nicht anstrengende Bewegung ist wichtig für die Gesundheit der Gelenke. 5 Mal pro Woche 20-30 Minuten Sport mit geringer Intensität sind sowohl für die allgemeine Gesundheit als auch für die Gesundheit der Gelenke von Vorteil. Sportarten wie Schwimmen, Wandern, Radfahren und Golf können auch im höheren Alter ausgeübt werden.
Wie wird die Physiotherapie bei Kniearthrose durchgeführt?
Wärme- und Kälteanwendungen, Elektrotherapie (TENS, elektrische Stimulation usw.), Ultraschalltherapie, Kurzwellentherapie und individuell angepasste Übungen gehören zu den grundlegenden Bestandteilen der Physiotherapie.
Warm- und Kaltanwendungen; Kaltanwendungen werden in der Regel während der Exazerbationsphase durchgeführt, wenn das Ödem stark ausgeprägt ist. Heißanwendungen werden bei chronischen Kniearthrose-Schmerzen bevorzugt. Heißanwendungen können mit Methoden wie Hotpack und Infrarot durchgeführt werden.
Behandlung mit Wasser (Hydrotherapie): Bei den Übungen im Wasser, die in Behandlungsbecken durchgeführt werden, nimmt die Belastung des Gelenks mit Hilfe des Auftriebs des Wassers ab und die Bewegung wird erleichtert. Neben Dehnungs- und Kräftigungsübungen können auch aerobe Übungen, Spaziergänge und Treppensteigen im Becken durchgeführt werden. Wenn sich der Zustand des Patienten verbessert, kann er in einen normalen Übungsraum außerhalb des Wassers verlegt werden.
Die manuelle Therapie kann Gelenkschmerzen und Steifheit lindern, ist aber vorteilhafter, wenn sie mit aktiven Übungsmethoden kombiniert wird.
Obwohl die Massage nicht zu den Hauptbehandlungen bei Kniearthrose gehört, hat sie als unterstützende Behandlung muskelentspannende, muskelstimulierende und die Gelenksteifigkeit reduzierende Eigenschaften.
Die Elektrotherapie ist eine der wichtigsten Techniken zur Behandlung von Kniearthrose. Dabei werden Nerven und Muskeln mit Hilfe von Elektroden, die auf die Haut geklebt werden, durch elektrische Ströme stimuliert. Dies wird als transkutane elektrische Nervenstimulation bezeichnet. Durch die Stimulation der Nerven wird die Schmerzempfindung verringert. Muskelschwund kann durch elektrische Stimulation der Muskeln verhindert werden.
Bei der Ultraschalltherapie kann tiefes Gewebe mit Hilfe von Schallwellenenergie erwärmt werden. Starke Schallwellenschwingungen haben neben der Erwärmung noch andere Wirkungen. Sie haben eine verändernde Wirkung auf den Entzündungsprozess. Sie kann Schmerzen und Steifheit bei Kniearthrose lindern.
Die Kurzwellendiathermie ist eine weitere physiotherapeutische Methode, die häufig zur Erwärmung des Tiefengewebes eingesetzt wird. Bei der Kurzwellendiathermie werden elektromagnetische Wellen mit einer für diesen Zweck festgelegten Frequenz verwendet. Sie hat eine positive Wirkung auf Schmerzen, Muskelkrämpfe und Gelenksteifigkeit.
Taping-Techniken können zur nichtoperativen Behandlung von Kniearthrose eingesetzt werden. Mit der kinesiologischen Taping-Methode können Schmerzen gelindert, die Muskeln stimuliert und die Gelenkstruktur unterstützt werden.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist das Syndrom der ruhelosen Beine?
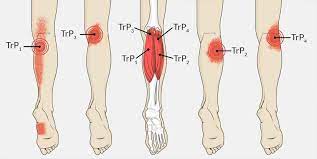
Das Restless-Legs-Syndrom (RLS), auch Willis-Ekbom-Krankheit genannt, ist eine chronische (andauernde), fortschreitende Bewegungsstörung, die durch abnormale Empfindungen gekennzeichnet ist, die mit dem Drang oder dem Bedürfnis, die Beine zu bewegen, einhergehen. Den Patienten fällt es in der Regel schwer, ihre Symptome zu beschreiben. Meistens beschreiben sie sie als ein Verlangen, die Beine zu bewegen, ein schmerzhaftes, brennendes und kribbelndes Gefühl, das nicht sehr schmerzhaft, aber ziemlich unangenehm ist. Dieses Unbehagen tritt in Ruhe auf, verstärkt sich nachts und weckt die Betroffenen meist aus dem Schlaf, was zu chronischen Schlafstörungen und emotionalem Stress führt. Bei korrekter Diagnose bilden sich die Beschwerden des Patienten zurück und die Störung kann kontrolliert werden.
Wie entsteht das Syndrom der ruhelosen Beine?
Es ist erwiesen, dass die dopaminerge Aktivität bei der Entwicklung des Restless-Legs-Syndroms beeinträchtigt ist. PET- und SPECT-Studien haben prä- und postsynaptische Dopaminrezeptor-Anomalien in den Basalganglien des Gehirns gezeigt.
Wie hoch ist die Häufigkeit des Auftretens?
Da die meisten Fälle nicht diagnostiziert werden, ist die Häufigkeit der Krankheit nicht genau bekannt. Epidemiologischen Studien zufolge tritt das Restless-Leg-Syndrom bei 1-15 % der Bevölkerung auf. Die meisten Patienten, die einen Arzt aufsuchen, sind im mittleren und höheren Alter. In 35-45 % der Fälle beginnen die Beschwerden jedoch vor dem 20. Lebensjahr, und die Prävalenz liegt bei etwa 2 % im Kindes- und Jugendalter. Während die Symptome in der Anfangsphase in der Regel leicht sind, werden sie mit zunehmendem Alter schwerer, so dass im Alter von 50-60 Jahren eine Behandlung erforderlich wird. Es wurde berichtet, dass RLS bei Frauen etwa zweimal häufiger vorkommt. Darüber hinaus steigt die Prävalenz von RLS in der Bevölkerung mit niedrigem Einkommen, bei Rauchern und bei Menschen, die weniger als 3 Stunden Sport pro Monat treiben.
Welche Arten des Syndroms der ruhelosen Beine gibt es?
Primäres Syndrom der ruhelosen Beine
Das primäre oder idiopathische RLS ist die Form ohne alle klinischen Bedingungen, die für die sekundäre Form bekannt sind. Labortests, neurologische, neurophysiologische und neuroradiologische Untersuchungen sollten normal sein. 70-80 % aller RLS-Fälle sind idiopathisch. Bei diesen Patienten ist der erbliche Übergang bemerkenswert. Es wurde berichtet, dass die Krankheit bei etwa 50-70 % der Verwandten ersten Grades von Patienten mit idiopathischem RLS vorkommt und dass Frauen häufiger betroffen sind. Bei dieser erblichen Form beginnt die Krankheit in einem früheren Alter, wird in der Regel vor dem 45. Lebensjahr diagnostiziert und verläuft im Vergleich zu sekundären Formen langsamer.
Sekundäres Syndrom der ruhelosen Beine
Es ist bekannt, dass verschiedene klinische Zustände zum Restless-Leg-Syndrom führen können. Die häufigsten dieser klinischen Zustände sind Eisenmangel, Schwangerschaft, Diabetes (Typ 2), Nierenversagen im Endstadium und rheumatische Erkrankungen. Eine Störung des Eisenstoffwechsels ist ein wichtiger Faktor bei der Entwicklung des Syndroms der unruhigen Beine, da sie die häufigsten sekundären Ursachen darstellt. Patienten mit Restless-Leg-Syndrom können auch Glieder- (Arm und Bein) und Gelenkschmerzen haben. Schmerzhafte Syndrome sind bei den meisten Patienten häufiger. So wurden bei diesen Patienten in 38 % der Fälle Kreuzschmerzen, in 50 % Gelenkschmerzen und in 30 % Weichteilrheumatismus festgestellt. Obwohl das Restless-Legs-Syndrom mit vielen rheumatischen Erkrankungen in Verbindung gebracht wird, ist die rheumatoide Arthritis die bekannteste. In einer Studie wurde es bei 25 % der Patienten mit RA beobachtet. Darüber hinaus wurde die Häufigkeit des RLS bei Patienten mit Fibromyalgie-Syndrom mit 31 %, bei SjS mit 24 % und bei Sklerodermie mit 22 % angegeben. 32,7 % der MS-Patienten haben ein Syndrom der unruhigen Beine.
Wie wird das Syndrom der ruhelosen Beine diagnostiziert?
Die Diagnose des Restless-Legs-Syndroms stützt sich hauptsächlich auf die Anamnese. Den meisten Patienten fällt es schwer, ihre Symptome zu beschreiben. Einige von ihnen beschreiben ihre Beschwerden in Form von Brennen in den Beinen, innerem Juckreiz, stechend-kribbelndem Schmerz und Bewegungsdrang, Unruhe. Die Komplexität und die schwierige Identifizierung der Symptome machen die Diagnose schwierig. Die Symptome beginnen in der Regel mit einem Gefühl des Unbehagens in einem Bein. In schweren Fällen können auch beide Beine oder andere Körperteile wie das Gesäß, der Rumpf, die Arme oder sogar das Gesicht betroffen sein. In allen Fällen sind jedoch die Beine betroffen, und es ist in der Regel zu erwarten, dass die Beine früher und stärker betroffen sind als die anderen Körperteile.
Das Unbehagen in den Beinen beginnt mit Ruhe. Diese Beschwerden sind zunächst unauffällig, werden aber bei längerer Ruhezeit stärker ausgeprägt. Die Symptome können im Sitzen oder im Liegen auftreten. Es gibt keine spezifische Körperposition für das Auftreten oder die Linderung der Symptome. Es wird erwartet, dass das Gefühl der Unruhe in den Beinen bei Bewegung verschwindet. Beuge-Streck-Bewegungen oder Streck-Dehnungs-Manöver können wirksam sein. Die Symptome erfordern jedoch häufig das Aufstehen und Gehen sowie heiße oder kalte Bäder.
Da die diagnostischen Kriterien des RLS eindeutig sind, ist es nicht schwierig, bei verdächtigen Patienten eine Diagnose zu stellen. Es sollte jedoch von einigen klinischen Zuständen mit ähnlichen klinischen Merkmalen wie Schmerzen, Bewegungsstörungen und Schlafproblemen in den Extremitäten unterschieden werden. Abgesehen davon wird eine Reihe von Labortests empfohlen, um sekundäres RLS und damit verbundene Zustände abzuklären. Dazu gehören Ferritin, BUN, Kreatinin, Nüchternblutzucker, Magnesium, TSH, Vitamin B12, Folsäure und ein Glukosetoleranztest.
Wie wird das Syndrom der ruhelosen Beine behandelt?
Physiotherapie
Bei Patienten mit leichten Symptomen des Restless-Legs-Syndroms sollten zunächst nicht-pharmakologische Behandlungsmethoden ausprobiert werden, bevor Medikamente verschrieben werden, die verschiedene Nebenwirkungen haben können. Leichte bis mäßige körperliche Aktivität wie Dehnungsübungen vor dem Schlafengehen und heiße Bäder können hilfreich sein. Auch während der Ruhezeit werden Beschäftigungen empfohlen, die die geistige Aktivität steigern, wie Computerspiele und Puzzles. Darüber hinaus wird empfohlen, das Schlafzimmer kühl zu halten, bequeme Schlafanzüge zu tragen, zur gleichen Zeit einzuschlafen und aufzuwachen und einen regelmäßigen Schlafrhythmus zu etablieren, d. h. tagsüber nicht zu schlafen. Die Patienten sollten auf Koffein, Nikotin, Alkohol, Antihistaminika, Antiemetika mit antidopaminerger Wirkung, Antipsychotika und Antidepressiva verzichten, die bekanntermaßen die Symptome verschlimmern können. Sitzende Tätigkeiten, die längere Ruhezeiten erfordern, wie Flugreisen oder Kinobesuche, können in den Morgenstunden ausgeübt werden, während Tätigkeiten, die die Beschwerden verringern, wie Hausarbeit oder Sport, später am Tag ausgeübt werden können. Medizinische Ozonbehandlungen zeigen ebenfalls positive Ergebnisse bei der Kontrolle der Erkrankung.
Medikamentöse Therapie
Obwohl eine nicht-pharmakologische Behandlung bei Patienten mit leichten Symptomen gut funktioniert, ist bei Patienten mit mittelschweren bis schweren Beschwerden häufig eine medikamentöse Behandlung erforderlich. Eines der Hauptziele der Behandlung ist es, einen angemessenen und erholsamen Schlaf zu angemessenen und wünschenswerten Zeiten zu gewährleisten. Das erste dopaminerge Medikament, das beim Restless-Legs-Syndrom eingesetzt wird, ist Levodopa (mit Decarboxylasehemmer). Es wird empfohlen, mit einer möglichst niedrigen Dosis zu beginnen und die Dosis je nach Bedarf schrittweise zu erhöhen. Die häufigsten Nebenwirkungen, die bei dopaminergen Mitteln beobachtet werden, sind Nebenwirkungen des Magen-Darm-Trakts wie Übelkeit, Erbrechen und Dyspepsie. Da nur 10-20 % der bei der Parkinson-Krankheit verwendeten Dosen verwendet werden, sind schwerwiegende Nebenwirkungen wie Dyskinesien nicht zu erwarten. Gabapentin ist ein Molekül, dessen Wirksamkeit bei dieser Krankheit in randomisierten kontrollierten Studien nachgewiesen wurde. Es ist eine gute Alternative vor allem für Patienten mit leichter, schmerzhaft empfundener, schmerzhafter peripherer Neuropathie.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was sind Tendonitis und Bursitis?
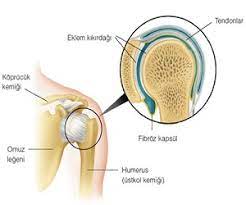
Sehnenscheidenentzündungen oder Schleimbeutelentzündungen sind Entzündungen der Schulter, des Ellenbogens, des Handgelenks, des Knies, der Hüfte und des Knöchels. In der Regel treten die Entzündungen über lange Zeiträume auf. In einigen Fällen können jedoch auch plötzlich auftretende Entzündungsprobleme auftreten. Der Grund dafür ist Überbeanspruchung und Missbrauch. Manche Menschen müssen zum Beispiel aufgrund ihres Berufs ständig schwere Lasten mit den Schultern tragen. Dies kann zu Entzündungen in den Schulterknochen führen. Menschen, die sehr schwere Lasten mit den Händen tragen, können ebenfalls Entzündungen in den Ellenbogen und Handgelenken entwickeln. Menschen, die ständig stehen müssen, haben ein hohes Risiko, Entzündungen in den Knien und Füßen zu entwickeln. Außerdem können Menschen, die ständig im Sitzen arbeiten müssen, Entzündungen in der Hüfte entwickeln.
Sehnenscheidenentzündung: Bei einer Sehnenentzündung werden die Sehnen und Muskeln dünner und leicht beschädigt. Dies kann zu Entzündungen führen. Eine Sehnenscheidenentzündung kann starke Schmerzen verursachen.
Schleimbeutelentzündung: Dabei handelt es sich um eine Entzündung kleiner Schleimbeutel, die sich zwischen der Sehne oder der Haut zwischen dem Knochen und dem Muskel befinden. Diese Entzündung kann starke Schmerzen verursachen.
Was sind die Ursachen für Tendinitis und Bursitis?
- Die ständige Wiederholung der gleichen Bewegung kann zu Sehnen- und Schleimbeutelentzündungen führen. Dazu zählen zum Beispiel langes Tippen auf der Tastatur, Gehen, Schneiden und Hacken.
- Auch die falsche Wahl der Schuhe kann zu Sehnen- und Schleimbeutelentzündungen führen. Schuhe, die den Fuß stören, verursachen Sehnen- und Schleimbeutelentzündungen.
- Auch Blut- und Nierenerkrankungen können Sehnen- und Schleimbeutelentzündungen verursachen.
- Sehnenscheidenentzündungen und Schleimbeutelentzündungen in den Beinen, Hüften und Ellenbogen kommen im Alter viel häufiger vor.
- Die Einnahme bestimmter Antibiotika und Medikamente kann ebenfalls Faserrisse verursachen, die zu Sehnen- und Schleimbeutelentzündungen führen.
Wie werden Tendinitis und Bursitis diagnostiziert?
Bei Tendinitis und Bursitis wird zunächst eine körperliche Untersuchung des Patienten durchgeführt. Dabei werden die Ursache, der Schweregrad und die Vorgeschichte der Erkrankung in Erfahrung gebracht. Dabei können bildgebende Verfahren wie Röntgen und MRT zum Einsatz kommen. Zur Messung der Entzündung kann eine Blutuntersuchung erforderlich sein.
Wie werden Tendinitis und Bursitis behandelt?
Sehnenscheidenentzündung und Schleimbeutelentzündung: Es handelt sich um eine Krankheit, die die Knochen- und Muskelstruktur stark beeinträchtigt. Die bei der Behandlung dieser Erkrankungen angewandten Methoden sind die folgenden:
- Bei allen Knochen- und Muskelkrankheiten wird Ruhe empfohlen. So sollten Muskeln und Knochen nicht überlastet werden, schweres Heben sollte vermieden und darauf geachtet werden, nicht gestoßen zu werden.
- Die Anwendung von Eis ist eine sehr wirksame Behandlungsmethode zur Schmerzlinderung. Das Auflegen einer Eiskompresse auf die schmerzende Stelle 3 oder 4 Mal täglich für etwa 15 Minuten hilft, die Schmerzen zu lindern.
- Bei Sehnen- und Schleimbeutelentzündungen können Medikamente eingesetzt werden, um Schmerzen und Entzündungen zu lindern.
- Die Wiederholung von Bewegungen, die Sehnen- und Schleimbeutelentzündungen verursachen, kann die Behandlung der Krankheit verhindern. Aus diesem Grund kann es notwendig sein, in dem Bereich, in dem der Schmerz auftritt, unterstützende Hilfsmittel und Geräte zu verwenden. Die Verwendung eines Stocks beispielsweise verhindert die Heilung und das Wiederauftreten von Beschwerden, indem er die schmerzverursachende Stelle entlastet.
- Sehnen- und Schleimbeutelentzündungen können mit physikalischer Therapie behandelt werden. Intelligente Übungsprogramme, Massagen, Kälte- und Wärmeanwendungen können von erfahrenen Therapeuten durchgeführt werden.
- Wenn die Krankheit nicht mit physiotherapeutischen Techniken behandelt werden kann, kann ein chirurgischer Eingriff erforderlich sein. Ein chirurgischer Eingriff ist jedoch die letzte Stufe der Behandlung von Tendinitis und Bursitis. In einigen Fällen kann eine Kortisoninjektion ausreichend sein. In Fällen, in denen Kortison nicht hilft, kann ein chirurgischer Eingriff erforderlich sein.
Wie kann man sich vor dem Risiko einer Sehnen- und Schleimbeutelentzündung schützen?
Gegen das Risiko einer Sehnen- und Schleimbeutelentzündung sind folgende Punkte zu beachten:
- Das Risiko einer Sehnen- und Schleimbeutelentzündung ist bei Menschen, die intensiv Sport treiben und sich bewegen, sehr hoch. Deshalb sollten Sie darauf achten, vor dem Sport oder der Bewegung Aufwärm- und Dehnungsübungen zu machen. Auf diese Weise wird das Risiko einer Sehnen- und Schleimbeutelentzündung minimiert.
- Zu schnelles Sporttreiben führt ebenfalls zu Sehnen- und Schleimbeutelentzündungen. Aus diesem Grund sollten Sie langsam mit dem Training beginnen und es nach und nach beschleunigen, während Sie sich aufwärmen.
- Wenn Sie eine lange Trainingspause einlegen und dann wieder mit dem Training beginnen, kann dies ebenfalls zu Sehnen- und Schleimbeutelentzündungen führen. Aus diesem Grund ist es viel vorteilhafter, regelmäßig jeden Tag 25-30 Minuten lang zu trainieren, anstatt einmal pro Woche ein intensives Training zu absolvieren.
- Auch die Verwendung der richtigen Ausrüstung und Sportgeräte minimiert das Risiko von Verletzungen.
- Ständiges Stehen in der gleichen Position verursacht auch Sehnen- und Schleimbeutelentzündungen. Deshalb sollte die Position in regelmäßigen Abständen gewechselt und gelaufen werden.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist ein Bandscheibenvorfall?
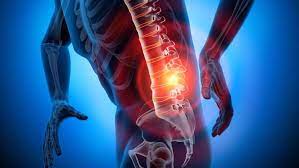
Als lumbale Spondylolisthesis bezeichnet man die Verschiebung eines Wirbels im Lendenwirbelbereich nach vorne oder hinten auf den anderen Wirbel und wird in der medizinischen Fachsprache als Spondylolisthesis bezeichnet. Bandscheibenvorfälle werden bei 10 Prozent derjenigen festgestellt, die wegen Schmerzen im unteren Rückenbereich einen Arzt aufsuchen.
Wie kommt es zu einem Bandscheibenvorfall?
Bandscheibenvorfälle können aufgrund von angeborenen Anomalien der Lendenwirbel auftreten. Außerdem kann ein Lendenwirbelgleiten durch Degeneration, d. h. durch altersbedingte Abnutzung der Wirbelsäule und des umgebenden Bindegewebes, auftreten. Es kann durch Traumata wie Stürze und Verkehrsunfälle entstehen. Ungeeignete Sportarten und anstrengende Bewegungen können ebenfalls die Ursache für ein Lendenwirbelgleiten sein.
Was sind die Symptome eines Bandscheibenvorfalls?
Die häufigsten Beschwerden bei Bandscheibenvorfällen sind Schmerzen im unteren Rücken und in der Hüfte. Schmerzen im unteren Rücken und in den Beinen, die beim Gehen zunehmen und beim Stehenbleiben, Ruhen und Vorwärtsbeugen abnehmen, sowie Taubheitsgefühle können auftreten. Auch Muskelverspannungen, Schwäche und Krämpfe in den Beinen können auftreten.
Wie wird ein Bandscheibenvorfall diagnostiziert?
Zusätzlich zu einer sorgfältigen körperlichen Untersuchung wird die Diagnose eines Bandscheibenvorfalls fast immer durch direkte Röntgenaufnahmen gestellt. Möglicherweise müssen Aufnahmen in verschiedenen Positionen gemacht werden, um festzustellen, ob der Vorfall mit der Bewegung der Wirbelsäule zunimmt. Mit Hilfe der Computertomografie können der Zustand der Knochen oder Belastungsbrüche festgestellt werden, die auf direkten Röntgenbildern nicht zu erkennen sind. Darüber hinaus kann eine MRT-Untersuchung, die das Ausmaß des Abrutschens und den Druck auf die Nerven zeigt, bei der Behandlung hilfreich sein.
Wie wird ein Bandscheibenvorfall behandelt?
Die Behandlung von Bandscheibenvorfällen erfolgt in erster Linie konservativ (nicht chirurgisch). Die wichtigsten Behandlungsmethoden sind die Einschränkung von Bewegungen, die den Schmerz und das Verrutschen verstärken, Gewichtsabnahme, Schmerzmittel, die Verwendung von Korsetts und physiotherapeutische Anwendungen. 10-15 % der Fälle sprechen auf die konservative Behandlung nicht an und erfordern einen chirurgischen Eingriff. Eine chirurgische Behandlung kann erforderlich sein, um das Fortschreiten der neurologischen Defizite zu stoppen, die Lendenwirbelsäule zu stabilisieren und die Integrität der Wirbelsäule bei Patienten mit einem Gleitgrad von über 50 % wiederherzustellen.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist klinisches Pilates?

Die Grundlage der Pilates-Methode ist die Einheit von Geist und Körper, die aus der antiken griechischen Philosophie stammt. Pilates basiert auf der Kombination östlicher Geist-Körper-Geist-Theorien mit westlichen Theorien der Biomechanik, des motorischen Lernens und der Kernstabilisierung. Die Pilates-Übungen, die geistige Anstrengung erfordern und in einem kontrollierten Tempo ausgeführt werden, konzentrieren sich auf die Aktivierung spezieller Muskeln, die Qualität der Bewegung, die Stabilität und die Kontrolle der Bewegung.
In den letzten Jahren wurde sie immer häufiger in Rehabilitationsprogramme aufgenommen.
Sie dient der Vorbeugung von Störungen, die im Bewegungsapparat auftreten können, oder der Behandlung und Unterstützung von bereits aufgetretenen Störungen.
Was sind die Prinzipien und die Bedeutung von Pilates?
Obwohl Joseph Pilates die Prinzipien seiner Methode nicht ausdrücklich niedergeschrieben hat, gibt es Grundsätze, die als Basis des Systems anerkannt sind.
Atmung
Wie Joseph Pilates erkannte, kann es als die Struktur von Körper, Geist und Seele dargestellt werden.
Konzentration
Konzentrieren Sie sich auf die Körperhaltung und das Erreichen der richtigen Haltung und des richtigen Zustands bei der Übung. Während der Sitzung wird versucht, geistige Konzentration zu erreichen.
Zentrum
Der persönliche Schwerpunkt ist bei jedem Menschen anders strukturiert. Wo der Schwerpunkt liegt, hat einen deutlichen Einfluss darauf, wie sich die Übung anfühlt und ob sie schwer oder leicht zu bewerkstelligen sein wird. Das Zentrum bedeutet auch das unendliche Gleichgewicht der Energie, die bei allen Bewegungen freigesetzt wird.
Kontrolle
Unter Kontrolle versteht man die Reihenfolge der Ausführung der Bewegung. Ein hohes Maß an Kontrolle bringt oft weniger und kleinere Fehler, eine exakte Ausrichtung, eine bessere Koordination, ein besseres Gleichgewicht und die Fähigkeit, mehr als eine Übung aus mehreren Versuchen auszuführen, weniger Anstrengung und die Vermeidung unnötiger Muskelspannung.
Gewissheit
Präzision unterscheidet Pilates von vielen anderen Übungssystemen. Präzision ist definiert als die genaue Form, in der die Bewegung ausgeführt wird.
Fließende Bewegung
Fließende Bewegungen erfordern ein tiefes Verständnis der Bewegung und ein präzises Zusammenspiel von Muskelbewegungen und richtigem Timing.
Was sind die Vorteile von Pilates-Übungen?
Pilates-Übungen können zur Stärkung der Muskeln, zur Verbesserung der Flexibilität und Ausdauer, zur Verbesserung des Gleichgewichts und zur Verbesserung und Korrektur der Körperhaltung eingesetzt werden.
Richtige Atemtechniken fördern die Blutzirkulation und wirken sich somit positiv auf die Stimmung aus.
Was sind die Merkmale der Pilates-Übungen?
Pilates besteht aus mehreren Muskelsynergien, einschließlich isometrischer, exzentrischer und konzentrischer Muskelkontraktion. Der Schwerpunkt liegt auf der Stabilisierung der Lendenwirbelsäule und des Beckens, der Stabilität, der segmentalen Mobilisierung der Wirbelsäule, der Mobilisierung von Schulter, Ellbogen, Hüfte, Knie und Knöchel sowie der Stabilität, Koordination und Balance.
Bei welchen Beschwerden kann Pilates eingesetzt werden?
Geeignet für Menschen jeden Alters, nach Schwangerschaft oder Trauma sowie für Spitzensportler und Tänzer. Es kann zur Kräftigung von Anfängern in Rehabilitationsprogrammen verwendet werden.
Pilates-Übungen können bei chronischen Schmerzen, bei der Behandlung von Skoliose, Arthrose (Verkalkung), Fibromyalgie (Weichteilrheumatismus), Osteoporose (Knochenschwund), Beweglichkeit bei Krankenhauspatienten, Aktivitätsentwicklung bei Turnerinnen und Turner, Entwicklung der Flexibilität eingesetzt werden.
Wie plant man Pilates-Übungen?
Beim Reformer-Pilates werden Federn und Rollen mit unterschiedlichen Widerständen verwendet. Bei den Met-Übungen werden Reifen, Bälle und Rollen verwendet. Es kann eine individuelle Sonderplanung vorgenommen werden. In der Regel sind 2-3 Tage pro Woche für 45 Minuten vorgesehen.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist eine Frozen Shoulder?
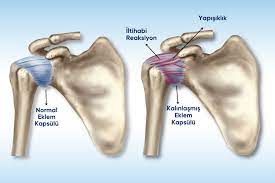
Die Schultersteife (adhäsive Kapsulitis) ist ein ernstes Gesundheitsproblem, das die Lebensqualität stark beeinträchtigen kann und mit fortschreitender Einschränkung und Schmerzen verbunden ist. Sie äußert sich in einer Verengung, Verdickung und Entzündung der Schultergelenkkapsel und einer Einschränkung der Gelenkbewegung aufgrund einer verminderten intraartikulären Flüssigkeit. Obwohl sie meist nur an einer Schulter auftritt, können manchmal beide Schultern betroffen sein. Sie tritt häufiger bei Frauen auf und wird meist im Alter zwischen 40 und 65 Jahren beobachtet.
Wie kommt es zu einer Frozen Shoulder?
Obwohl eine Schultersteife verschiedene Ursachen haben kann, lässt sich in den meisten Fällen die zugrunde liegende Ursache nicht feststellen. Manchmal tritt die Schultersteife erst Jahre nach einer alten Schulterverletzung auf. Sie kann sich nach Erkrankungen wie einem Herzinfarkt entwickeln, bei dem das Schultergelenk lange Zeit unbeweglich bleibt, oder nach Traumata wie Stürzen und Stößen. Eine Verkalkung des Schultergelenks, das Schulter-Impingement-Syndrom und Muskel-Sehnen-Risse, entzündlicher Rheumatismus und Diabetes können Auslöser für die Entwicklung einer Schultersteife sein.
Was sind die Symptome einer Frozen Shoulder?
- Die wichtigsten Symptome der Schultersteife sind Schmerzen und Bewegungseinschränkungen. Das Krankheitsbild verläuft in der Regel in drei Stadien:
- Stadium 1: Es beginnt mit starken Schmerzen im Bereich der Schulter. Es folgt eine zunehmende Gelenksteifigkeit. Die Schmerzen werden vor allem nachts stärker. Diese Phase dauert zwischen 2 und 9 Monaten.
- Zweites Stadium: Die Schmerzen lassen allmählich nach, aber die Bewegungseinschränkung und Steifheit bleiben bestehen. Einschränkungen bei Aktivitäten des täglichen Lebens wie Essen, An- und Auskleiden werden deutlicher. Diese Phase dauert 4-6 Monate.
- Dritte Phase: Dies ist die Auflösungsphase, in der Schmerzen und Einschränkungen allmählich abnehmen. Diese Phase dauert etwa 6 Monate bis drei Jahre.
Wie wird die Frozen Shoulder diagnostiziert?
Die Diagnose einer Schultersteife wird durch eine sorgfältige Anamnese und körperliche Untersuchung gestellt. Der Zustand des Schultergelenks wird durch eine direkte Röntgenaufnahme überprüft. In einigen Fällen können auch weitergehende bildgebende Verfahren wie Ultraschall und MRT sowie Laboruntersuchungen eingesetzt werden.
Wie wird die Frozen Shoulder behandelt?
Ziel der Behandlung der Schultersteife ist es, die Schmerzen zu lindern und die Beweglichkeit und Funktionalität wiederherzustellen. Zu diesem Zweck können Schmerzmittel und entzündungshemmende Medikamente, Muskelrelaxantien, intraartikuläre Lokalanästhetika oder Kortisoninjektionen sinnvoll sein. Es ist wichtig, den Bewegungsumfang der Gelenke von Anfang an zu erhalten. Zu diesem Zweck sollte ein Rehabilitationsprogramm mit Physiotherapie und Bewegungsübungen begonnen werden. Oberflächliche Kälte- und Wärmeanwendungen, Ultraschall, Laser, schmerzlindernde Strombehandlungen, Dry Needling, Akupunktur, Kinesio-Taping, Hydrotherapie und Massage gehören zu den Behandlungsmethoden, die bei der Behandlung der Schultersteife eingesetzt werden. Ein Übungsprogramm für die Beweglichkeit der Gelenke sollte bereits in der Anfangsphase begonnen und fortgesetzt werden.
Ein chirurgischer Eingriff kann in einigen Fällen von resistenter Schultersteife erforderlich sein, wenn die konservative Behandlung versagt. Für den Erfolg der Behandlung ist es wichtig, bereits in der frühen Phase nach dem arthroskopischen Eingriff mit der Rehabilitation zu beginnen.
Wenn die Schultersteife nicht behandelt wird, können die Beschwerden jahrelang anhalten. Bei den meisten Patienten können die Einschränkungen im Schultergelenk dauerhaft werden.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist ein Triggerpunkt?
Triggerpunkte sind schmerzhafte und empfindliche Punkte an den Muskeln, die in der Regel auf der Grundlage von Spannungsbändern entstehen. Diese Verspannungen sind im Volksmund auch als Ohrenschmerzen bekannt. Triggerpunkte können die Lebensqualität ernsthaft beeinträchtigen, indem sie Steifheit und Bewegungseinschränkung sowie Schmerzen und Zärtlichkeit verursachen. Dauern sie lange an, können sie ähnliche Zustände in anderen Körperteilen auslösen, indem sie eine Muskelschwäche verursachen. Dieser schmerzhafte Zustand, der gleichzeitig in einer oder mehreren Muskelgruppen auftreten kann, wird als myofasziales Schmerzsyndrom bezeichnet.
Warum kommt es zu einem Triggerpunkt?
Triggerpunkte befinden sich in der Regel an den Mittelpunkten der Muskelfasern. Dies sind die Punkte, an denen die Nerven in die Muskeln eintreten und ihre Signale übertragen. Eine übermäßige und heftige Kontraktion der Muskelfasern entsteht durch Überbeanspruchung, Stress, Trauma oder Überlastung aufgrund von Haltungsschäden. Wenn Muskelfasern, die sich nicht vollständig entspannen können, ständig kontrahiert bleiben, kommt es zu einem Sauerstoffmangel in diesem Bereich und zu einer Unfähigkeit, schädliche Substanzen abzutransportieren. Dadurch werden Schmerzsignale ausgelöst, die zu einer verstärkten Kontraktion und einem Teufelskreis führen. Die auslösende Ursache können langfristige Verletzungen durch wiederholte Mikrotraumata sein, aber auch Verletzungen durch eine plötzliche Belastung des Muskels können für die Bildung von Triggerpunkten verantwortlich sein.
Was sind die Symptome von Triggerpunkten?
Triggerpunkte treten am häufigsten an Kopf, Nacken, Schultergürtel, Rücken und unterem Rücken auf. Sie müssen nicht immer Schmerzen verursachen. Manchmal können sie jahrelang unbemerkt bleiben, ohne Symptome zu verursachen. Obwohl die wichtigsten Symptome Schmerzen sind, können sie ein breites Spektrum an Symptomen und Anzeichen hervorrufen, wie Schwäche, Müdigkeit, Bewegungseinschränkungen, Haltungsstörungen, Ödeme, Übelkeit, Schwindel, Schlafstörungen und Depressionen.
Die Schmerzen können als Ohrenschmerzen beschrieben werden oder als Kopf-, Nacken-, Rücken-, Hüft-, Schulter- und Hüftschmerzen auftreten, die manchmal in die Arme oder Beine ausstrahlen. Die Schmerzen können kontinuierlich oder intermittierend sein. Er ist in der Regel schwächend und einschränkend.
Eines der wichtigsten Symptome von Triggerpunkten sind reflektorische Schmerzen. Er kann an verschiedenen Körperstellen wie Kiefer, Ohr, Hals, Handgelenk, Finger, Knie, Knöchel und Fuß auftreten und Bewegungseinschränkungen verursachen.
Bedingungen wie Müdigkeit, übermäßige Bewegung, kaltes Wetter, längere Inaktivität, emotionale Anspannung, Stress und Virusinfektionen können zu verstärkten Beschwerden führen.
Wie wird die Triggerpunktbehandlung durchgeführt?
Ziel der Behandlung myofaszialer Triggerpunkte ist es, die Schmerzen zu lindern, eine angemessene Muskelkraft zu erreichen und die daraus resultierenden Einschränkungen zu beseitigen. Zunächst sollte versucht werden, Faktoren, die Beschwerden verursachen können, wie Haltungsfehler, übermäßige und unangemessene Beanspruchung und Stress, zu vermeiden. Pharmakologische Mittel wie entzündungshemmende Medikamente und Muskelrelaxantien können zur Schmerzlinderung bei der Triggerpunktbehandlung eingesetzt werden.
Bei der Triggerpunktbehandlung können verschiedene Behandlungsmethoden angewandt werden:
- Triggerpunkt-Injektion
- Trockenes Nadeln
- Akupunktur
- Spritzstreckung
- Massage
- Physiotherapeutische Anwendungen (Ultraschall, TENS, Interferenz, Laser, oberflächliche Wärmeanwendung)
- Ischämische Druckanwendung
- ESWT (Stoßwellentherapie)
- Hiltherapy (hochintensive Lasertherapie)
- Übung
Wie wird die Triggerpunktinjektion durchgeführt?
Sie ist eine wirksame und häufig angewandte Behandlungsmethode bei der Triggerpunktbehandlung. Dabei können Lokalanästhetika, Steroide oder Botulinumtoxin eingesetzt werden. Zunächst werden die schmerzauslösenden Punkte aufgespürt. Nach einer Hautreinigung wird eine Nadel in den Triggerpunkt eingeführt und ein Medikament oder Kochsalzlösung appliziert. Der Eingriff dauert nur wenige Sekunden und die Wirkung auf den Schmerz tritt innerhalb weniger Minuten ein. Falls erforderlich, kann der Eingriff mehrmals an verschiedenen Tagen wiederholt werden. Wird sie durch Dehnungsübungen am betroffenen Muskel unterstützt, erhöht sich die Erfolgsquote der Behandlung.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist eine Hüftverkalkung?
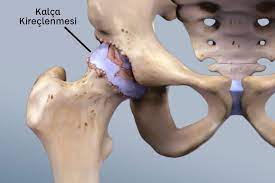
Arthrose, oder Verkalkung, wie sie im Volksmund genannt wird, ist ein sehr häufiges Gesundheitsproblem, vor allem im höheren Alter. Degenerative Gelenkerkrankungen und Arthrose sind weitere Bezeichnungen für diese Erkrankung. Eines der Gelenke, an denen eine Gelenkerkrankung vom Typ Verkalkung häufig auftritt, ist das Hüftgelenk.
Die Verkalkung ist grundsätzlich eine Knorpelerkrankung. In fortgeschrittenen Stadien werden jedoch auch andere Strukturen des Gelenks in Mitleidenschaft gezogen, was zu einer Insuffizienz des Gelenks führt, d. h. zur Unfähigkeit, normal zu funktionieren. Die Verkalkung des Hüftgelenks kann als Abnutzung des Knorpels definiert werden, der die Oberfläche der Knochen, die dieses Gelenk bilden, aus verschiedenen Gründen bedeckt, und als Verformung der Knochen im Laufe der Zeit. Da das Hüftgelenk eines der gewichtstragenden Gelenke des Körpers ist, gehört es zu den Gelenken, die am häufigsten von Abnutzung und Verschlechterung betroffen sind. Obwohl es im Allgemeinen erst ab einem Alter von 60 Jahren auftritt, kann es in Fällen wie angeborenen Hüftluxationen, Traumata, Arthritis und Hüftknochenkrankheiten in der Kindheit auch schon früher auftreten.
Was sind die Symptome einer Hüftarthrose?
Obwohl die Hüftgelenksarthrose seltener auftritt als die Kniegelenksarthrose, kann sie den Patienten das Leben erschweren und ihre Lebensqualität stärker beeinträchtigen. Die wichtigste Beschwerde ist der Schmerz. Schmerzen und Schwierigkeiten bei alltäglichen Tätigkeiten wie Aufstehen und Hinsetzen, Treppensteigen, Ein- und Aussteigen aus dem Auto und Anziehen von Socken sind wichtige Symptome. Mit dem Fortschreiten der Krankheit können Schmerzen und Schwierigkeiten auch bei einfacheren Tätigkeiten auftreten. In fortgeschrittenen Stadien können die Schmerzen auch im Ruhezustand spürbar sein. Das Ausmaß der Schmerzen ist nicht konstant. Sie können in manchen Monaten oder Tagen stärker sein, oder es können schmerzfreie Phasen auftreten. In Fällen, in denen die Beweglichkeit des Gelenks stark eingeschränkt ist, treten Schwierigkeiten beim Gehen auf.
Wie wird eine Hüftarthrose diagnostiziert?
Eine sorgfältige körperliche Untersuchung kann Aufschluss darüber geben, woher die Hüftschmerzen kommen. In der Regel werden Röntgenaufnahmen angefertigt, um Schmerzen zu unterscheiden, die von anderen Bereichen reflektiert werden oder ausstrahlen, und um den Zustand des Hüftgelenks sichtbar zu machen. In einigen besonderen Fällen können Ultraschall-, Computer- oder Magnetresonanztomographie-Untersuchungen erforderlich sein. Auch Blutuntersuchungen können erforderlich sein, wenn der Arzt dies für angemessen hält.
Wie wird die Hüftarthrose behandelt?
Das Ziel der Behandlung ist es, die Schmerzen zu lindern, das Fortschreiten der Verkalkung zu verlangsamen und die Lebensqualität des Patienten zu verbessern. Zu diesem Zweck werden je nach Patient geeignete Änderungen der Lebensweise empfohlen. Zu diesen Maßnahmen gehört es, Übergewicht zu verlieren, langes Sitzen und Verharren in derselben Position zu vermeiden, nicht mit gekreuzten Beinen zu sitzen, keine Stühle oder Sessel zu bevorzugen, die niedriger als kniehoch sind, bei Bedarf eine Toilettensitzerhöhung in die Toilette einbauen zu lassen, bequeme Schuhe mit geeigneten Sohlen, Absätzen und Absätzen, die Stöße abmildern, zu tragen und gegebenenfalls einen Stock zu benutzen.
Übungen zur Steigerung der Muskelkraft und zur Erhaltung des Bewegungsumfangs sollten ein wichtiger Bestandteil der Behandlung sein. Es ist sinnvoll, weiterhin geeignete Sportarten wie Schwimmen und Wandern zu betreiben.
Neben der Schmerzlinderung bei Hüftarthrose werden einige Medikamente auch eingesetzt, um das Fortschreiten der Krankheit zu verlangsamen. Diese Medikamente müssen jedoch unter ärztlicher Beratung und Aufsicht eingenommen werden.
Physiotherapeutische Anwendungen gehören zu den Behandlungsmöglichkeiten, die bei der Behandlung von Hüftarthrose häufig eingesetzt werden. Elektrotherapie, Ultraschall, Laser, Kurzwellen, oberflächliche Wärmeanwendungen und Hilotherapie sind die am häufigsten eingesetzten physikalischen Therapiemethoden. Auch Wassergymnastik und Badekuren sind wirksame Behandlungsmethoden bei Hüftarthrose.
Ozon, Hyaluronsäure, plättchenreiches Plasma und Kortisoninjektionen in das Hüftgelenk können in geeigneten Fällen eingesetzt werden.
In Fällen, in denen die Krankheit fortschreitet, werden chirurgische Behandlungsmethoden eingesetzt. Die häufigste Methode ist die Hüftgelenkersatzoperation. Bei dieser Methode wird das verformte Hüftgelenk durch ein künstliches Hüftgelenk ersetzt. Die Rehabilitation des Patienten nach einer Hüftgelenkersatzoperation ist sehr wichtig für die Rückkehr in ein normales Leben. Es wird ein spezielles Rehabilitationsprogramm für den Patienten erstellt. In diesem Programm wird der Patient schrittweise trainiert, sich zu belasten, zu gehen, Treppen zu steigen und zu gehen. In der Zwischenzeit werden Dehnungsübungen durchgeführt, um den Bewegungsumfang der Gelenke zu vergrößern und die Muskeln zu stärken. Falls erforderlich, werden krankengymnastische Methoden angewandt. Bewegungstherapien im Wasser gehören zu den wirksamen Behandlungsmethoden, die in dieser Zeit angewandt werden können.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist eine Achillessehnenentzündung?
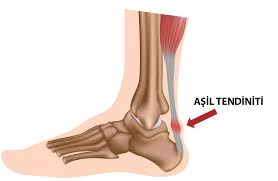
Die Achillessehne ist die größte Sehne im menschlichen Körper. Sie erstreckt sich von der Rückseite des Knöchels bis zu den Wadenmuskeln. Obwohl sie die stärkste Sehne des Körpers ist, kann sie leicht beschädigt werden. Bei der Achillessehnenentzündung, die in der Regel bei Sportlern auftritt, handelt es sich um eine entzündliche Erkrankung, die durch eine plötzliche Belastung oder Überbeanspruchung der Sehne entsteht.
Was ist die Ursache für eine Achillessehnenentzündung?
Bei der Entstehung einer Achillessehnenentzündung gibt es keine direkte Verletzung. Als Ursachen für eine Achillessehnenentzündung können Überlastung, plötzlicher Anstieg des Aktivitätsniveaus, ständiges Tragen von hohen Absätzen und Übergewicht genannt werden.
Eine Achillessehnenentzündung kann auch bei unsachgemäßem Training, kurzen Aufwärmbewegungen, Sport in unebenem Gelände, einem zu hohen Fußgewölbe und ungleicher Beinstellung auftreten. Außerdem haben Hämodialyse-Patienten, Diabetiker und Menschen mit einem anatomisch bedingten hohen hinteren oberen Vorsprung des Fersenbeins ein höheres Risiko für eine Achillessehnenentzündung.
Auslösende Ursachen für einen Achillessehnenentzündungsanfall:
- Zu schnelles Handeln nach der Pause
- Plötzlicher Anstieg der Geschwindigkeit beim Laufen
- Ergänzung der sportlichen Routineaktivitäten durch Treppensteigen oder Berglauf
- Überbeanspruchung des Muskels
- Zusätzlicher Aufwand für den Fuß
- Plötzliche oder starke Kontraktion des Wadenmuskels
Was sind die Symptome einer Achillessehnenentzündung?
- Verschlimmerung der Schmerzen nach Sport und Laufen,
- Schmerzen und Steifheit entlang der Achillessehne am Morgen
- Verstärkte Schmerzen und Empfindlichkeit im Bereich der Sehnenansätze nach übermäßiger Aktivität
- Morgendlicher Druckschmerz an der Stelle, wo die Achillessehne am Fersenbein ansetzt
- Allgemeine Verringerung der Steifheit, da sich die Sehne durch den Einsatz des Muskels erwärmt,
- Sehnenverdickung und Schwellung
Wie wird eine Achilles-Tendonitis behandelt?
Die allgemeinen Behandlungsgrundsätze sollten in der Akutphase Ruhe, Kälteanwendungen und entzündungshemmende Maßnahmen umfassen. Darüber hinaus sind Schuhanpassungen, die Verwendung von Orthesen wie Fersenkissen und Dehnungsübungen für die Achillessehne wichtig. Nach Abklingen des akuten Zustands sollten zu den Dehnungsübungen für die Achillesferse auch Übungen zur Stärkung des Sprunggelenks hinzukommen.
Die ersten sechs Wochen:
- Ruhigstellung bis zum Abklingen der Schmerzen
- Entzündungshemmende Therapie (NSAIDs, Kälteanwendungen)
Auch physikalische Therapieverfahren wie ESWT, hochintensive Lasertherapie, Ultraschall und TENS können zur Schmerzbehandlung eingesetzt werden.
- Sanfte Dehnungsübungen: Achillessehnen und Kniesehnen, 3-4 Mal/Tag
- In der Regel verschwinden die Schmerzen innerhalb von 2 Wochen und der Patient kann dann wieder seinen täglichen Aktivitäten nachgehen;
- Isometrische/isotonische Kräftigung
- Lastübertragung
- Gleichgewichts-/Propriozeptionstraining
- Es werden Übungen im Wasser und Schwimmen durchgeführt.
Nach 6 Wochen:
Wenn sie schmerzfrei ist, kann eine Rückkehr zum Sport möglich sein, sofern das Trainingsprogramm fortgesetzt wird.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist das Karpaltunnelsyndrom?
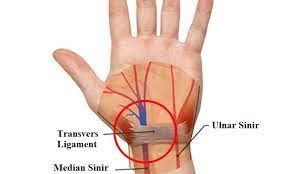
Das Karpaltunnelsyndrom, das als Kompressionssyndrom des Handgelenkskanals definiert werden kann, ist ein wichtiges Gesundheitsproblem, insbesondere in der aktiven Berufsbevölkerung. Es handelt sich um eine komplexe Erkrankung, die ein breites Spektrum an Befunden hervorrufen kann, von leichten Nervenkompressionssymptomen bis hin zu schwerer Muskelschwäche, die zu ernsthaften Funktionseinbußen führt. Es ist die häufigste der peripheren Nervenkompressionen, die als Entrapment-Neuropathien bezeichnet werden.
Als Karpaltunnel wird der Kanal bezeichnet, der von den Knochen im Handgelenk und einer dicken Abdeckung, dem so genannten Karpalband, über diesen Knochen gebildet wird. Der Medianusnerv, der für die Bewegung und das Gefühl einiger Finger verantwortlich ist, verläuft durch diesen Kanal zusammen mit den Sehnen, die für die Bewegungen der Finger sorgen. Das Karpaltunnelsyndrom entsteht durch eine Kompression des Medianusnervs in diesem Kanal aus verschiedenen Gründen.
Was sind die Ursachen des Karpaltunnelsyndroms?
Das Karpaltunnelsyndrom tritt in den meisten Fällen als Überlastungsschaden auf. Besonders häufig tritt es bei Menschen auf, die immer wiederkehrende und anstrengende Handgelenkbewegungen ausführen müssen. Es ist bekannt, dass das Karpaltunnelsyndrom häufiger bei Dauernutzern von Computern auftritt, bei Personen, die einige Musikinstrumente spielen, bei Personen, die mit schweren und vibrierenden Handwerkzeugen arbeiten, bei Sportlern wie Tennis und Tischtennis, bei Autofahrern und bei Hausfrauen, die zu sehr mit Haus- und Handarbeit beschäftigt sind. Weitere Risikofaktoren für das Karpaltunnelsyndrom sind Fettleibigkeit, Diabetes, Schilddrüsenunterfunktion, Akromegalie, Gicht, einige rheumatische Erkrankungen und Schwangerschaft. Ein Karpaltunnelsyndrom, das während der Schwangerschaft auftritt, wird sich nach der Geburt wahrscheinlich wieder bessern.
Bei manchen Menschen ist der Handgelenkskanal strukturell eng und kann für eine Kompression prädisponieren. Eine Nervenkompression im Karpaltunnel kann auch durch regionale Ursachen wie Frakturen, Sehnenentzündungen, Talgdrüsen, Zysten und Tumore entstehen.
Was sind die Symptome des Karpaltunnelsyndroms?
Zu den ersten Symptomen des Karpaltunnelsyndroms gehören Taubheit, Kribbeln und Gefühlsverlust in den Fingern. Diese sensorischen Symptome werden häufig von Schmerzen in den Fingern, im Handgelenk und im Arm begleitet. Zu den typischen Symptomen des Karpaltunnelsyndroms gehört, dass die Beschwerden vor allem nachts und beim Aufwachen aus dem Schlaf mit Taubheitsgefühl, Kribbeln und Schmerzen in den Händen auftreten. Der Patient schüttelt seine Hände und muss seine Handgelenke reiben, um seine Beschwerden zu lindern. Dies kann mit der Zeit zu ernsthaften Schlafstörungen führen.
In Fällen, die nicht frühzeitig erkannt und behandelt werden, kann das Impingement fortschreiten und dazu führen, dass die Beschwerden den ganzen Tag über andauern, die Hand- und Fingerbewegungen schnell ermüden, die Griffkraft abnimmt und die Schmerzen auf den Ellbogen, die Schulter und sogar den Nacken übergreifen. In schweren Fällen von Impingement kann es zu Atrophien (Muskelschwund) in den Handflächen- und Daumenmuskeln sowie zu schwerer Muskelschwäche und Gefühlsstörungen kommen.
Wie wird das Karpaltunnelsyndrom diagnostiziert?
Eine sorgfältige Anamnese ist für die Diagnose des Karpaltunnelsyndroms sehr wichtig. Anschließend wird eine umfassende körperliche und neurologische Untersuchung durchgeführt. In der Zwischenzeit werden einige spezielle Tests durchgeführt, um die Nervenkompression zu stimulieren. Bei Patienten mit einer Nervenkompression sind elektrophysiologische Tests (EMG) die nützlichste Hilfsmethode, um den Ort und den Schweregrad der Kompression aufzuzeigen. Mit dieser Methode werden die Leitungsgeschwindigkeiten der Nerven gemessen und objektive Daten über die Kompression gewonnen.
Das Karpaltunnelsyndrom kann häufig mit schmerzhaften Erkrankungen der Wirbelsäule, der Schulter und des Ellenbogens, insbesondere mit Nackenbrüchen, verwechselt werden. Zur Differenzialdiagnose solcher Erkrankungen können bei Bedarf zusätzliche diagnostische Methoden wie Röntgen, Ultraschall und MRT (Magnetresonanztomographie) eingesetzt werden. Auch Blutuntersuchungen können erforderlich sein, um einige Grunderkrankungen zu untersuchen, die ein Impingement verursachen können.
Wie wird das Karpaltunnelsyndrom behandelt?
Das Karpaltunnelsyndrom ist eine Erkrankung, die in den meisten Fällen ohne Operation behandelt werden kann. Da es meist durch Überbeanspruchung auftritt, besteht der erste Schritt der Behandlung darin, den übermäßigen und starken Gebrauch der Hand und des Handgelenks einzuschränken. In dieser Zeit werden auch stützende Handgelenkschienen verwendet. Diese Schienen können nur nachts oder tagsüber getragen werden, wenn die Beschwerden stark sind. Schmerz- und entzündungshemmende Medikamente, regionale Steroidinjektionen und in einigen Fällen Vitamine des B-Komplexes können die Behandlung ergänzen.
Zu den physikalischen Therapieanwendungen, die bei der Behandlung des Karpaltunnelsyndroms eingesetzt werden, gehören Ultraschall, Laser, Schmerzmittel und muskelstärkende Stromtherapien, Mobilisierung, manuelle Therapie, Dry Needling und Taping. Übungen zur Verbesserung der Beweglichkeit und der Muskelkraft sollten als Teil des Physiotherapie- und Rehabilitationsprogramms begonnen und für die empfohlene Dauer fortgesetzt werden.
Eine chirurgische Behandlung wird bei Patienten in Erwägung gezogen, deren Beschwerden sich durch diese konservativen Behandlungen nicht bessern oder die schwere Reizleitungsstörungen und erhebliche neurologische Defizite aufweisen. Bei der chirurgischen Behandlung wird das Band am Karpaltunnel durchtrennt und der Kanal befreit. Nach der Operation wird ein Übungsprogramm fortgesetzt, um die Beweglichkeit der Gelenke zu erhalten und die Muskeln zu stärken.
Was kann man tun, um das Karpaltunnelsyndrom zu verhindern?
- Vermeiden Sie Arbeiten und Tätigkeiten, die das Handgelenk belasten.
- Falls erforderlich, stützen Sie das Handgelenk mit Handgelenkstützen und -schienen.
- Vermeiden Sie es, mit ständig abgeknicktem Handgelenk zu arbeiten.
- Machen Sie während der Arbeit Pausen. Machen Sie in diesen Pausen Dehnungsübungen.
- Wenn Sie einen Computer benutzen, verwenden Sie Mauspads und Tastaturstützen, die das Handgelenk unterstützen.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Schulter-Muskelrisse
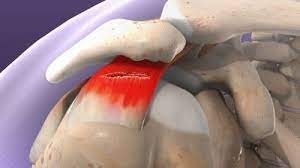
Im Schultergelenk befindet sich eine Muskelgruppe, die aus vier Muskeln und Sehnen besteht und Rotatorenmanschette genannt wird. Diese Muskelgruppe sorgt für die Stabilität des Schultergelenks und führt die Drehbewegungen des Arms aus.
Was sind die Ursachen für Muskelrisse in der Schulter?
Da das Schultergelenk eines der aktivsten Gelenke des Körpers ist, ist es anfällig für Verletzungen. Risse der Rotatorenmanschette treten meist bei Personen über vierzig Jahren auf. Obwohl sie sich meist auf der Grundlage chronischer, sich wiederholender Traumata aufgrund von Sehnenverschleiß entwickelt, kann sie auch bei jungen Menschen aufgrund akuter Traumata oder Sportverletzungen auftreten.
Es gibt einige Risikogruppen für Risse der Rotatorenmanschette. Personen, die Sportarten betreiben, die wiederholte Schulterbewegungen erfordern, wie Golf, Tennis, Rudern, und Menschen, die in Berufen arbeiten, bei denen der Arm über Schulterhöhe arbeiten muss, wie Maler und Deckenarbeiter, sind gefährdet.
Symptome von Muskelrissen in der Schulter
Schulterschmerzen, Bewegungseinschränkungen und Schlafstörungen durch nächtliche Schmerzen sind die häufigsten Symptome von Schultermuskelverletzungen. Die Schulterschmerzen nehmen vor allem nachts zu, wenn man auf der betroffenen Schulter liegt. Die Schmerzen treten zwischen Schulter und Ellbogen auf. Tätigkeiten des täglichen Lebens, die den Einsatz des Arms erfordern, wie Haare kämmen, Kopf waschen, sich anziehen, sind schmerzhaft und können nur mit Mühe ausgeführt werden.
Wie werden Muskelrisse in der Schulter diagnostiziert?
Obwohl bei der Diagnose von Rotatorenmanschettenrissen Methoden wie Röntgen und Ultraschall zum Einsatz kommen, ist die MRT (Magnetresonanztomographie) heute die am häufigsten verwendete Diagnosemethode. Mit der MRT können Lage und Ausmaß des Risses, die Anzahl der betroffenen Muskeln und das Ausmaß des Verschleißes im Schultergelenk bestimmt werden.
Wie werden Muskelrisse in der Schulter behandelt?
Bei der Behandlung von Schultermuskelrissen unterscheidet man zwischen konservativen (nichtoperativen) und operativen Behandlungsmethoden. Bei der Planung der Behandlung sollten viele Faktoren wie das Auftreten und die Schwere der Beschwerden des Patienten, sein Alter, sein Beruf, sein Lebensstil und die Erwartungen des Patienten berücksichtigt werden.
Ziel der konservativen Behandlung ist es, die Schmerzen zu lindern, die Beweglichkeit der Schulter wiederherzustellen und die Schultermuskulatur zu stärken. In der Anfangsphase können intermittierende Kälteanwendungen sowie schmerzlindernde und entzündungshemmende Medikamente eingesetzt werden. Bei starken Schmerzen und deutlicher Bewegungseinschränkung können intraartikuläre Injektionen durchgeführt werden. In dieser Zeit wird empfohlen, mit Übungen zu beginnen, die die Schmerzen nicht verstärken.
Bei der Behandlung von Schultermuskelrissen werden auch physiotherapeutische Methoden eingesetzt. Zu diesem Zweck kann ein physikalisches Therapie- und Rehabilitationsprogramm mit Methoden wie Kälteanwendung, Ultraschall, Schmerzmitteln und muskelstärkenden Strombehandlungen, Dry Needling, Taping und Hilterapy (hochintensive Lasertherapie) angewendet werden.
Zur Stärkung der Muskulatur im Schulterbereich werden geeignete Übungsprogramme begonnen und fortgeführt.
Chirurgische Reparaturmethoden können für diejenigen in Betracht gezogen werden, bei denen konservative Behandlungen nicht ausreichen und die einen Muskelfaserriss von ganzer Dicke haben. Die chirurgische Behandlung kann arthroskopisch oder offen durchgeführt werden. Nach der Operation sollte die Bewegungstherapie fortgesetzt werden, um den Bewegungsumfang wiederherzustellen und die Muskeln in der Region zu stärken.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Impingement-Syndrom der Schulter
Schulterschmerzen gehören nach Rücken- und Nackenschmerzen zu den häufigsten Schmerzzuständen. Es handelt sich um ein ernstes Gesundheitsproblem, das das tägliche Leben und die Arbeitsfähigkeit des Betroffenen erheblich beeinträchtigen kann. Das Impingement-Syndrom der Schulter ist die häufigste Ursache für Schulterschmerzen. Neben schmerzhaften Zuständen wie Schleimbeutel- und Sehnenentzündungen fallen auch eine Vielzahl von Erkrankungen einschließlich schwerer Muskelrisse unter diese Definition.
Was ist das Impingement-Syndrom der Schulter?
Das Schultergelenk ist eines der beweglichsten Gelenke des menschlichen Körpers. Es wird bei den Bewegungen des täglichen Lebens aktiv und intensiv genutzt. Das Schulterblatt, das Schlüsselbein und der Armknochen sind die Knochenstrukturen, aus denen das Schultergelenk besteht. Das Schulter-Impingement-Syndrom tritt auf, wenn die Muskeln, die für die Vorwärts-, Rückwärts- und Seitwärtsbewegungen des Arms sorgen, zwischen diesen Knochenstrukturen und den sie verbindenden Bändern eingeklemmt werden.
Was sind die Ursachen des Impingement-Syndroms in der Schulter?
Das Impingement-Syndrom der Schulter tritt in den meisten Fällen als Überlastungsschaden auf. Es kann durch innere Ursachen innerhalb der Sehne des Muskels oder durch äußere Ursachen außerhalb der Sehne verursacht werden. In einigen Fällen können beide Ursachen gleichzeitig auftreten. Zu den äußeren Ursachen gehören angeborene oder erworbene Anomalien der Knochenstrukturen in diesem Bereich und eine Verkalkung der Bänder aufgrund verschiedener Ursachen. Interne Ursachen hingegen sind die Abnutzung der Sehnen in der Region aufgrund einer verminderten Blutzufuhr im Laufe der Zeit, was zu einem teilweisen und schließlich vollständigen Riss führt.
Berufsgruppen mit wiederholten Überkopfbewegungen (z. B. Maler, Bauarbeiter), bestimmte Sportarten (z. B. Wurfsportarten, Schwimmen, Basketball, Volleyball), plötzliche und heftige Bewegungen (z. B. Stürze) und altersbedingter Verschleiß der Gelenkstrukturen sind bekannte Risikofaktoren für das Impingement-Syndrom.
Was sind die Symptome des Impingement-Syndroms in der Schulter?
Schmerzen bei Armbewegungen sind das häufigste Symptom des Schulter-Impingement-Syndroms. Die Schmerzen, die vor allem bei Überkopfbewegungen auftreten, können mit der Zeit hartnäckig werden und Sie nachts wach halten. Der Schmerz kann von der Schulter auf die Vorderseite und die Seite des Arms ausstrahlen. Das Liegen auf der betroffenen Schulter verschlimmert die Schmerzen. Infolgedessen werden die Bewegungen der Schulter äußerst schmerzhaft und eingeschränkt, und der Patient kann nicht mehr in der Lage sein, alltägliche Tätigkeiten wie Anziehen, Zähneputzen oder Haare kämmen auszuführen. In der Folgezeit kann eine Schwäche der Schulter- und Armmuskulatur auftreten.
Wie wird das Impingement-Syndrom der Schulter diagnostiziert?
Die Diagnose des Schulter-Impingement-Syndroms wird durch eine sorgfältige Anamnese und körperliche Untersuchung gestellt. Belastende Bewegungen, Sport, Traumata wie Stürze und Stöße werden hinterfragt. Bei der körperlichen Untersuchung wird das Vorliegen eines Impingements mit Hilfe einiger spezieller Tests untersucht. Je nach dem klinischen Zustand des Patienten können bildgebende Verfahren wie Röntgen, Ultraschall oder MRT (Magnetresonanztomographie) erforderlich sein. Weitere bildgebende Verfahren und Laboruntersuchungen können bei Bedarf eingesetzt werden, um andere Ursachen für Schmerzen in der Schulterregion auszuschließen.
Wie wird das Impingement-Syndrom der Schulter behandelt?
In der Anfangsphase der Behandlung des Schulter-Impingement-Syndroms empfiehlt es sich, Bewegungen zu vermeiden, die den Arm belasten. Vor allem Bewegungen und Tätigkeiten über Kopfhöhe werden eingeschränkt. In dieser Zeit können intermittierende Kälteanwendungen sowie schmerzlindernde und entzündungshemmende Medikamente eingesetzt werden. Bei starken Schmerzen und erheblicher Bewegungseinschränkung können intraartikuläre Steroidinjektionen durchgeführt werden. Da eine vollständige Ruhigstellung der Schulter zu einer Steifheit des Schultergelenks und einer Schwäche der Muskeln führt, wird empfohlen, in dieser Zeit mit Übungen zu beginnen, die die Schmerzen nicht verstärken.
Physikalische Therapieanwendungen nehmen einen wichtigen Platz in der Behandlung des Schulter-Impingement-Syndroms ein. Zu diesem Zweck wird ein physikalisches Therapie- und Rehabilitationsprogramm durchgeführt, das Methoden wie Kalt-Warm-Anwendungen, Ultraschall, schmerzstillende und muskelstärkende Strombehandlungen, manuelle Therapie, Dry Needling, Taping und Hilterapy (hochintensive Lasertherapie) umfasst.
Bewegungstherapie ist ein unverzichtbarer Bestandteil der Behandlung des Schulter-Impingement-Syndroms. Insbesondere die Kräftigung der Muskeln im Schulterbereich ist für den Erfolg der Behandlung und die Vorbeugung eines erneuten Auftretens des Problems sehr wichtig.
Eine chirurgische Behandlung kann bei Patienten in Betracht gezogen werden, die trotz der Behandlungen keine Ergebnisse erzielen, oder bei Patienten, bei denen in den bildgebenden Untersuchungen eine vollständige Ruptur der Sehnen festgestellt wurde. Die chirurgische Behandlung kann arthroskopisch oder offen durchgeführt werden. Bei der Operation werden die Strukturen, die die Kompression verursachen, korrigiert. Liegt ein Sehnenriss vor, wird dieser repariert. Nach der Operation werden Bewegungsanwendungen eingesetzt, um den Bewegungsumfang des Gelenks wiederherzustellen und die Muskeln in der Region zu stärken. Bei Bedarf kann eine Physiotherapie durchgeführt werden.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Multiple Sklerose (MS)
MS (Multiple Sklerose) ist eine Krankheit, bei der sich als Folge einer Störung des Immunsystems mehrere Plaques im Gehirn und Rückenmark bilden. MS (Multiple Sklerose), die bereits in jungen Jahren auftreten kann, betrifft weltweit etwa 3 Millionen Menschen. MS entwickelt sich schubweise und kann nur durch eine angemessene Behandlung und regelmäßige Nachsorge unter Kontrolle gehalten werden.
Welche Rolle spielt die Physiotherapie bei Multipler Sklerose?
Muskelschwäche, Sehverlust, veränderte Sinnes- und Schmerzwahrnehmung, Müdigkeit, emotionale und kognitive Veränderungen sind bei Multipler Sklerose (MS) sehr häufig. Diese Symptome führen zu Gleichgewichts- und Gehproblemen und verändern die Lebensqualität.
Vor allem Gehprobleme und Gleichgewichtsstörungen schränken die Aktivitäten des täglichen Lebens ein.
Regelmäßige Bewegung und körperliche Aktivität sind wichtig, um Krankheiten vorzubeugen, das Wohlbefinden zu fördern und die Lebensqualität in allen Lebensabschnitten zu verbessern.
Um die Lebensqualität des Patienten zu verbessern, um sicherzustellen, dass er seine Arbeit oder seinen Beruf bequem ausüben kann und sein Leben fortsetzen kann, ohne von einer anderen Person abhängig zu sein, sollten verschiedene, für jeden MS-Patienten spezifische PTR-Programme angewandt werden. Zusätzlich zu den Rehabilitationsprogrammen, die zur Verbesserung der Hand- und Fußfertigkeiten des Patienten erstellt werden, sollten neurologische Rehabilitationsprogramme für den Bewegungsapparat individuell von Physiotherapeuten geplant und angewandt werden.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist eine Kanalstenose?
Die Lendenwirbelsäule besteht aus 5 Knochen, den so genannten Wirbeln, die übereinander angeordnet sind. Diese Knochen umgeben den Kanal, den wir Wirbelkanal nennen und durch den das Rückenmark verläuft. Zwischen den Wirbeln, aus denen unsere Wirbelsäule besteht, befinden sich Polster, die Bandscheiben, die für Bewegung sorgen und die Belastung der oberen Ebenen aufnehmen und dafür sorgen, dass sie ordnungsgemäß auf die unteren Ebenen übertragen wird, sowie Gelenke und sehr starke Bänder, die die Wirbel miteinander verbinden. Mit zunehmendem Alter verlieren die Bandscheiben ihre Flexibilität, Bänder und Gelenke verdicken sich, und die Knochenstrukturen können gröber werden. All diese Veränderungen führen zu einer Verengung des Wirbelkanals und einer Kompression des Rückenmarks und der durch ihn verlaufenden Nerven, so dass diese nicht mehr normal funktionieren können. Die wichtigste Funktion der Wirbelsäule ist der Schutz des Rückenmarks und der Nerven, die aus dem Rückenmark austreten, aber sie ermöglicht auch die Bewegungen des Rumpfes und stellt einen Verbindungspunkt für die Rippen dar.
Was sind die Symptome einer Kanalverengung?
Die wichtigsten Beschwerden der Patienten mit engem Kanal sind Schmerzen, Schmerzen, die von der Lendengegend in die Beine ausstrahlen, Kribbeln und Taubheitsgefühl, Krämpfe und Gefühlsstörungen, und wenn die Krankheit sehr weit fortgeschritten ist, kann es zu Gangstörungen mit Kraftverlust kommen. Das typischste Krankheitsbild der Patienten, die neurogene Claudicatio, die wir als neurogene Claudicatio bezeichnen, ist Taubheitsgefühl und Kribbeln nach kurzem Gehen, mit Schwäche in den Beinen und Unfähigkeit, einen Schritt zu machen, und diese Beschwerden lassen nach, wenn man sitzt oder sich nach vorne lehnt,
Im fortgeschrittenen Stadium der Krankheit kann ein so genanntes Cauda-Equina-Syndrom mit Symptomen wie Harn- und Stuhlinkontinenz, sexuellen Funktionsstörungen, Schwäche, Gefühlsstörungen und Taubheitsgefühl in den Beinen auftreten. Dies ist ein Zustand, der dringend eine Operation erfordert.
Wie wird eine Kanalstenose diagnostiziert?
Nach einer eingehenden körperlichen Untersuchung und einer guten Krankheitsgeschichte kann die Diagnose weitgehend gestellt werden. Um die Diagnose zu bestätigen und die Behandlung zu planen, kann der Patient sich Untersuchungen wie Röntgenaufnahmen in der Ebene oder in Vorwärts- und Rückwärtsbeugung, Magnetresonanztomographie (MRT), Computertomographie (CT) und lumbales Myelogramm unterziehen, die die Spinalkanalstenose und die Kompression des Rückenmarks sehr detailliert zeigen.
Wie wird eine Kanalstenosebehandlung durchgeführt?
Nach der Diagnose einer Lendenwirbelkanalstenose sollten, wenn keine Indikation für eine Operation besteht, zunächst nicht-chirurgische Behandlungen eingeleitet werden. Der erste Schritt in der Behandlung der Lendenwirbelstenose ist die medikamentöse Behandlung, das Training der Aktivitäten des täglichen Lebens und geeignete Übungen. Je nach Zustand der Schmerzen werden verschiedene physiotherapeutische Anwendungen durchgeführt. Wenn diese Behandlungen nicht ansprechen, können Wirbelsäuleninjektionen oder -blockaden durchgeführt werden. Wenn nicht-chirurgische Behandlungsmethoden nicht zum Erfolg führen und ein fortschreitender Gefühls- und Kraftverlust auftritt, sollte eine chirurgische Behandlung in Betracht gezogen werden. Nach der Operation sollten die physikalische Therapie und das Rehabilitationsprogramm entsprechend den Bedürfnissen des Patienten umgestaltet und fortgesetzt werden.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Knochenmark-Ödem
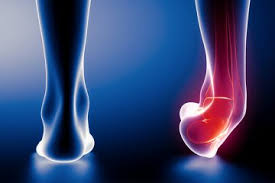
Der hohle Teil im Inneren der Knochen, der hauptsächlich für die Produktion von Blutzellen zuständig ist, wird als Knochenmark bezeichnet. Eine Zunahme der Flüssigkeitsmenge im Knochenmark, die auf verschiedene Ursachen zurückzuführen ist, wird als Knochenmarködem bezeichnet. Der durch das Ödem entstehende Druck kann Schmerzen verursachen.
Was ist das Knochenmark-Ödem-Syndrom?
Das Knochenmark-Ödem-Syndrom, das früher als “transiente Osteoprose”, “transiente Osteoporose der Hüfte”, “transiente migratorische Osteoporose” usw. bezeichnet wurde, ist eine Erkrankung unbekannter Ursache. Sie tritt meist an Knochen in der Nähe von tragenden Gelenken wie Hüftgelenk, Knie und Knöchel auf. Sie tritt häufiger bei Frauen auf, insbesondere in den letzten drei Monaten der Schwangerschaft. Bei Männern kann sie im mittleren Lebensalter auftreten. Es handelt sich um einen nicht-progressiven klinischen Zustand, der in der Regel selbstlimitierend ist.
Warum kommt es zu einem Knochenmarködem?
Ein Knochenmarködem steht manchmal in engem Zusammenhang mit einem Trauma oder einer Beule. Eine weitere häufige Ursache ist Gelenkverkalkung. Wenn der Gelenkknorpel beschädigt ist, wird seine Struktur dünner und die Belastung des Knochens nimmt zu. Diese Zunahme kann im Laufe der Zeit zu Ödemen in den an den Knorpel angrenzenden Bereichen des Knochens führen. Auch hier gilt, dass das Risiko eines Knochenmarködems bei Frauen während der Schwangerschaft steigt. Darüber hinaus kann sich ein Knochenmarködem aufgrund von Tumorerkrankungen, Strahlentherapie, Gicht, rheumatischen Erkrankungen, Sichelzellenanämie und Kortisoneinnahme entwickeln.
Was sind die Symptome eines Knochenmarködems?
Das Knochenmarködem ist in der Regel durch Schmerzen in der Hüfte, im Knie oder im Knöchel gekennzeichnet, die mit dem Ort des Auftretens übereinstimmen. Die Schmerzen nehmen mit der Belastung der Gelenke (Pressen, Gehen) zu, während die Schmerzen abnehmen, wenn die Belastung nachlässt. Der Patient versucht, das betroffene Bein nicht zu belasten. Es wird ein hinkender Gang, der sogenannte antalgische Gang, beobachtet. Bei Patienten mit Hüftbefall können die Schmerzen in die Leiste und die Vorderseite des Beins ausstrahlen. Vor allem die Muskeln an der Vorderseite des Beins können geschwächt sein. Manchmal kann das betroffene Bein dünner sein als das andere (Muskelschwund). Der Bewegungsumfang ist in der Regel nicht beeinträchtigt.
Wie wird ein Knochenmarködem diagnostiziert?
Neben dem klinischen Befund ist die Magnetresonanztomographie (MR) für die Diagnose wichtig. Röntgenaufnahmen und Computertomographie liefern in der Regel keine ausreichenden Informationen. Eine Knochendichtemessung hilft, eine Abnahme der Knochendichte auf der betroffenen Seite nachzuweisen.
Wie wird ein Knochenmarködem behandelt?
Knochenmarködeme haben in der Regel eine gute Prognose. Eine chirurgische Behandlung ist nur selten erforderlich. Bei der Behandlung ist es sehr wichtig, die Schmerzen zu lindern und die betroffene Seite zu schonen. Schmerzstillende Medikamente können verabreicht werden. Erforderlichenfalls sollte darauf geachtet werden, dass der Patient mit Hilfsmitteln wie Kanadiern und Krücken nicht auf die betroffene Seite tritt. Die schmerzhafte Phase kann 6-8 Wochen andauern. Um den Knochenabbau zu verhindern, können in der Regel für eine gewisse Zeit Medikamente, die den Knochenabbau verhindern, zur Behandlung hinzugefügt werden.
Bei der Behandlung von Knochenmarködemen werden physikalische Therapie und Rehabilitation zur Vorbeugung und Behandlung sowohl von Schmerzen als auch von langfristigen Ruheproblemen eingesetzt. Schmerzlindernde Stromtherapien und oberflächliche Wärmeanwendungen werden zur Schmerzlinderung eingesetzt. Die Hiltherapy (hochintensive Lasertherapie) ist eine wirksame Behandlungsmethode, um Ödeme im Knochenmark zu reduzieren. Um Muskelschwund, Schwächung und Einschränkung der Gelenkbewegungen durch die Ruhigstellung zu verhindern, sollten Übungen durchgeführt werden, die das betroffene Bein nicht belasten.
Die vollständige Genesung vom Knochenmarködemsyndrom kann 6 Monate bis 2 Jahre dauern. Selten kann es im gleichen oder einem anderen Gelenk wieder auftreten.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Auf Zehenspitzen gehen
Der Zehengang ist definiert als ein Kind, das auf den Zehen geht, ohne dass die Ferse oder andere Teile des Fußes den Boden berühren. Es tritt bei 5 bis 12 Prozent der gesunden Kinder auf und betrifft in der Regel mehr Jungen als Mädchen.
Wenn Kinder wachsen, gehen sie mit einem Gang, der aus drei verschiedenen Phasen besteht: dem ersten Fersenauftritt, dem Mittelfußauftritt und dem Zehenauftritt. Während der Entwicklung des Zehengangs mit anfänglichem Fersenkontakt gehen einige Kinder auf den Zehen. Der Zehengang ist jedoch kein obligatorisches Stadium, das alle Kinder erreichen, und die meisten Kinder laufen im Alter von 18 Monaten bereits auf den Zehen. Einige Kinder laufen weiterhin auf den Zehen, und die Eltern werden ermutigt, sich von medizinischem Fachpersonal beraten zu lassen, wenn sie weiterhin auf den Zehen laufen. Es besteht jedoch nach wie vor kein Konsens darüber, wann man sich beraten lassen sollte.
Anatomie
Unsere Wade setzt sich aus zwei Hauptmuskeln zusammen.
- Gastrocnemius-Muskel. Dies ist der größere Wadenmuskel. Seine beiden Teile bilden die Ausstülpung, die unter der Haut erscheint.
- Soleus-Muskel. Dieser kleine, glatte Muskel befindet sich unterhalb des Gastrocnemius-Muskels.
Beide Muskeln vereinen sich an der Basis der Wade und bilden die Achillessehne. Die Achillessehne setzt dann am Fersenbein (Calcaneus) an. Wenn sich die Wadenmuskeln zusammenziehen, zieht die Achillessehne an der Ferse. Die Wadenmuskeln und die Achillessehne arbeiten zusammen, um die Ferse beim Gehen anzuheben.
Bei einigen Kindern, die auf den Zehen gehen, kann diese Muskel-Sehnen-Kombination bei der Geburt kürzer sein oder sich im Laufe der Zeit verkürzen, was das Kind daran hindert, mit den Fersen den Boden zu berühren und mit den Füßen flach auf dem Boden zu gehen. Bei der Mehrheit der Kinder, die auf den Zehen gehen, ist die Muskel-Sehnen-Kombination jedoch lang genug, damit das Kind auf den Fersen gehen kann, wenn es dazu aufgefordert wird.
Warum gehen Kinder auf Zehenspitzen?
Bei der überwiegenden Mehrheit der Kinder ist das Zehenlaufen “idiopathisch”, das heißt, die genaue Ursache ist unbekannt. Wenn diese Kinder von einem Arzt untersucht werden, sind ihre körperliche Untersuchung und neurologischen Tests normal. In einer kleineren Anzahl von Fällen kann die Ursache in einer Unfähigkeit zum Fersenauftritt aufgrund einer zugrunde liegenden neurologischen oder neuromuskulären Erkrankung liegen.
- Zerebrale Lähmung
- Muskeldystrophie
- Anomalie des Rückenmarks
- Angeborene Talipes equinus
- Autismus-Spektrum-Störung
- Bei geistig behinderten Kindern,
- Bei entwicklungsbedingten Sprech- und Sprachstörungen
Was sind die Symptome des Zehenspitzengehens?
Die meisten Kleinkinder, die auf den Zehenspitzen gehen, können auf Wunsch auch flachfüßig laufen. Ältere Kinder (in der Regel Kinder über 5 Jahre), die weiterhin auf Zehenspitzen gehen, sind jedoch nicht in der Lage, auf ihren Fersen zu laufen. Diese Kinder können über Probleme beim Tragen von Schuhen, beim Sport oder bei der Teilnahme an Freizeitaktivitäten wie Rollschuhlaufen oder Eislaufen klagen. Zehengänger haben kaum Beschwerden, aber ihre Eltern sind besorgt über die Auswirkungen ihres Gehverhaltens auf ihr zukünftiges Funktionieren als Teenager und Erwachsene.
Was wird bei der Untersuchung von Kindern, die auf der Fingerspitze laufen, abgefragt?
- Gab es Komplikationen in der Schwangerschaft oder wurde Ihr Kind zu früh geboren?
- Wie alt war Ihr Kind, als es Meilensteine der Entwicklung wie Lächeln, Sitzen und Laufen erreichte?
- Wann hat das Zehenlaufen begonnen (z. B. als Ihr Kind anfing, selbständig zu laufen, oder erst in einem höheren Alter)?
- Geht es auf beiden Seiten auf den Zehenspitzen oder nur auf einer Seite? (Wenn es nur auf einer Seite auf den Zehenspitzen geht, deutet dies manchmal auf ein neurologisches Problem hin).
- Gibt es eine Familiengeschichte des Zehenspitzengehens?
- Wie viel Zeit verbringt man damit, auf Zehenspitzen zu gehen?
- Kann Ihr Kind gerade gehen, wenn es das möchte?
- Hat Ihr Kind Fuß- oder Beinschmerzen, Schwäche in den Beinen oder Schwierigkeiten, mit gleichaltrigen Kindern mitzuhalten?
Was wird bei der Untersuchung von Kindern, die auf Zehenspitzen gehen, gemacht?
Die körperliche Untersuchung beginnt in der Regel mit der Beobachtung des Gangs des Kindes. Die Füße Ihres Kindes werden auf Anomalien untersucht, z. B. auf Unterschiede zwischen dem linken und dem rechten Fuß, auf Unterschiede in der Länge und Größe beider Beine, auf die Beweglichkeit von Hüfte und Knie sowie auf Hautanomalien an den unteren Gliedmaßen und am unteren Rücken.
Getestet werden Kontrakturen oder übermäßige Spannungen in den Muskeln der Arme oder Beine, die Kraft der wichtigsten Muskeln, die Reflexe und das Gefühl in Armen und Beinen. Werden bei der Anamnese und Untersuchung keine Probleme festgestellt, sind Nerven- und Muskeltests wie Röntgen, CT- und MRT-Untersuchungen und EMG in der Regel nicht erforderlich.
Wie werden Kinder behandelt, die auf Zehenspitzen laufen?
Die Behandlung eines Kindes, das auf den Zehenspitzen geht, hängt vom Alter des Kindes ab und davon, ob das Kind normal gehen kann. Kleine Kinder und Kinder ohne Einschränkung der Dorsalflexion des Sprunggelenks werden in der Regel mit nicht-chirurgischen Eingriffen behandelt. Ältere Kinder, die weiterhin auf Zehenspitzen gehen und Einschränkungen in der Dorsalflexion des Sprunggelenks haben, werden manchmal mit chirurgischen Verfahren behandelt.
Nicht-chirurgische Behandlung
Beobachtung: Es ist ratsam, es regelmäßig zu beobachten. Wenn es sich von der Gewohnheit entfernt, kann es von selbst aufhören.
Bei einer eingeschränkten Dorsalflexion des Sprunggelenks werden in der Regel Dehnungsübungen verordnet.
Eine Reihe von kurzen Beingipsen kann angelegt werden, um die Muskeln und Sehnen in der Wade allmählich zu dehnen und zu verlängern und die Gewohnheit des Gehens zu brechen.
Orthese; Das Tragen einer Knöchel-Fuß-Orthese (AFO) kann helfen, Muskeln und Sehnen zu dehnen und zu verlängern. Eine AFO ist eine Kunststoffschiene, die die Rückseite des Unterschenkels verlängert und den Fuß in einem 90-Grad-Winkel hält. In der Regel wird sie über einen längeren Zeitraum getragen (eher Monate als Wochen).
Intramuskuläres Botulinumtoxin Typ A, in der Regel bei neurologischen Anomalien, die einen erhöhten Muskeltonus verursachen – Botulinum-A-Toxin-Injektionen können auch zur vorübergehenden Schwächung der Wadenmuskeln verabreicht werden. Injektion in den Gastrocnemius, den Soleus oder beide
Chirurgische Behandlung
Bei Kindern über 5 Jahren, die auf den Zehenspitzen gehen, können die Wadenmuskeln und Achillessehnen so angespannt sein, dass es nicht möglich ist, auf flachen Füßen zu gehen. Bei diesen Patienten kann eine Operation zur Verlängerung der Achillessehnen durchgeführt werden. Die Verlängerung der Sehnen verbessert den Bewegungsspielraum und ermöglicht eine bessere Funktion von Fuß und Knöchel.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist Hallux Valgus?
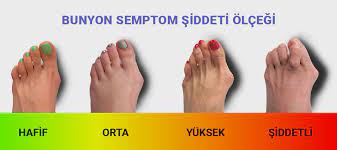
Hallux Valgus oder Daumenprotrusion ist die Bezeichnung für die abstehende Deformität, die bei den meisten Frauen nach dem 30. bis 40. Lebensjahr auftritt und durch die Einwärtsdrehung der Großzehe und die Auswärtsdrehung des Kammknochens der ersten Zehe verursacht wird.
Dieser vorstehende Zustand und die Schmerzen in der Großzehe erschweren den Patienten das Tragen von Schuhen und das Gehen und wirken sich negativ auf das Leben aus. Als Folge der Kompressionsstörung kann sich an der Fußsohle eine schmerzhafte Kallusbildung bilden.
Was sind die Symptome?
- Deformität Bei der Großzehenprotrusion, auch Hallux Valgus genannt, ist die häufigste Beschwerde der Patienten die Protrusion der ersten Zehe des Fußes.
- Schmerzen: Beim Hallux valgus verursachen die Bewegung der Finger und das Gehen Schmerzen.
- Rötung: Je nach Form des Schuhs und der Enge des vorderen Teils des Schuhs entwickeln die Patienten eine Rötung des Daumens (Ballenzeh).
- Unbehagen: Ein unangenehmes Gefühl in der Großzehe, das durch das Tragen von Schuhen mit spitzen Zehen oder von Schuhen, die nicht für die Fußstruktur geeignet sind, verursacht wird.
Wer ist am häufigsten?
Der Hallux Valgus ist ein Gesundheitsproblem, das in der Regel genetisch zwischen Familienmitgliedern weitergegeben wird. Während bei einigen Patienten enge Schuhe mit hohen Absätzen eine Rolle bei der Entstehung spielen, kann die Krankheit bei einer Gruppe von Patienten trotz des Tragens bequemer Schuhe ohne breite Absätze auftreten.
Diese Krankheit kann jedoch auch mit anderen Krankheiten in Verbindung gebracht werden.
- Bei Menschen mit Plattfüßen Unbehagen
- Bei Menschen mit starken Krümmungsbeschwerden
- Bei Patienten mit Achillessehnenverkürzung
- Menschen mit Gewichtsproblemen
- Sie tritt bei Menschen mit verschiedenen rheumatischen Beschwerden auf.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist die Baker-Zyste?

Bei der Baker-Zyste handelt es sich um eine weiche, mit Gelenkflüssigkeit gefüllte Masse, die im hinteren Teil des Knies auftritt und anfangs keine Schmerzen verursacht, aber mit zunehmendem Wachstum zu Schmerzen und Einschränkungen führt. Die Baker-Zyste, die eine weiche Struktur hat, verursacht bei körperlichen Aktivitäten wie dem Strecken und Beugen des Knies einen stechenden Schmerz. Die Baker-Zyste tritt häufiger bei Frauen als bei Männern auf, und ihre Häufigkeit nimmt ab einem Alter von 40 Jahren zu.
Was verursacht die Baker-Zyste?
Nach Verkalkungen und Traumata im Kniegelenk sammelt sich überschüssige, von der Synovia produzierte Gelenkflüssigkeit in einem Sack hinter dem Knie und es bildet sich eine Bäckerzyste.
Wie erkennt man eine Baker-Zyste?
Die Baker-Zyste, die bei Bewegung einen stechenden Schmerz auslöst, verursacht Beschwerden, wenn das Bein vollständig ausgestreckt, gestreckt oder gebeugt wird. Bei der Untersuchung wird sie als Schwellung hinter dem Knie ertastet. Manchmal kann es nach dem Platzen der Zyste zu einer übermäßigen Schwellung und Schmerzen im Bein kommen. Diese Erkrankung kann mit einer tiefen Venenthrombose verwechselt werden. Die endgültige Diagnose kann durch Gelenk-Sonographie und MR gestellt werden.
Was sind die Symptome der Baker-Zyste?
- Steifheit in der Kniekehle
- Schwellung hinter dem Knie oder im Bein
- Knieschmerzen
- Steifigkeit, Härte
- Baker’s Zyste Behandlung
Im Allgemeinen werden geeignete Bewegungs- und Physiotherapiemethoden angewandt, und es wird erwartet, dass die Zyste spontan verschwindet. Verschwindet sie im Laufe der Zeit nicht spontan, wird eine medikamentöse Behandlung durchgeführt. Eine weitere Behandlungsmethode, die bei der Behandlung der Baker-Zyste angewandt wird, ist die Aspirationsmethode. Bei dieser Methode wird die Flüssigkeit im Inneren der Zyste entfernt. Die Absaugung wird mit Hilfe von Ultraschall durchgeführt. Schließlich wird die Zyste durch eine Operation entfernt. Die Operation der Bakerzyste wird jedoch im Allgemeinen nicht bevorzugt. Die Operation der Baker-Zyste gilt als letzter Ausweg und wird in Fällen bevorzugt, in denen die Zyste bereits mehrfach entleert wurde, aber immer wieder auftritt.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Rehabilitation nach Kniegelenkersatz
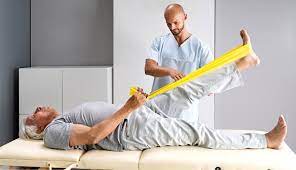
Die Kniegelenksprothese ist eine Operation, bei der das geschädigte Gelenk durch ein künstliches Gelenk ersetzt wird, und zwar bei Patienten, deren Kniegelenk aus bestimmten Gründen geschädigt ist. Die Knieprothese wird eingesetzt, um Schmerzen und Bewegungseinschränkungen zu lindern, die auf nicht-operative Behandlungen nicht ansprechen, um Stabilität zu schaffen und die Lebensqualität zu verbessern.
Wann ist ein Kniegelenkersatz erforderlich?
- Bei starkem Gelenkverschleiß aufgrund von Arthrose (Verkalkung)
- Bei rheumatischen Erkrankungen wie rheumatoider Arthritis oder Spondylitis ankylosans, die die Bewegung des Gelenks vollständig einschränken
- Knochentumore
- Eine Knieprothese kann bei Patienten mit Schäden nach Kniegelenksinfektionen und Traumata erforderlich sein.
Präoperative Rehabilitation bei Kniegelenkersatz
Es ist wichtig, mit der Rehabilitation bereits vor der Operation zu beginnen, um den Erfolg der Kniegelenkersatzoperation zu erhöhen. Der Beginn der Rehabilitation in der präoperativen Phase erleichtert die postoperative Rehabilitation und beschleunigt die Genesung des Patienten und die Erlangung der Unabhängigkeit bei den Aktivitäten des täglichen Lebens. Zu diesem Zweck
- Lehre der richtigen Positionierung des Knies
- Verringerung des eingeschränkten Bewegungsumfangs,
- Kräftigungsübungen speziell für die vordere Oberschenkelmuskulatur
- Dehnungsübungen für verkürzte oder überlastete Muskeln
- Unterrichtsprogramm zur postoperativen Rehabilitation
- Es ist wichtig, Atemübungen und Hustenmethoden zu vermitteln, um pulmonale Komplikationen zu vermeiden und den Abtransport von Sekret zu gewährleisten.
- Rehabilitation nach einer Kniegelenkersatzoperation
Ziele der postoperativen Rehabilitation;
- Vorbeugung gegen unerwünschte Wirkungen durch Bettruhe
- Angemessener und funktioneller Bewegungsumfang
- Kräftigung der Muskeln um das Knie
- Gewährleistung der Unabhängigkeit beim Gehen und bei den Aktivitäten des täglichen Lebens
- Verbesserung der Lebensqualität der Patienten.
Eine frühzeitige Mobilisierung des Patienten in Abstimmung mit dem Chirurgen ist wichtig für den Erfolg der postoperativen Rehabilitation. Dabei sollte ein Programm je nach Art der verwendeten Prothese und der Operationsmethode durchgeführt werden. Schmerzlinderung, Vorbeugung möglicher Komplikationen und Training der Gelenkpositionierung sind weitere Punkte, die in der Anfangsphase berücksichtigt werden sollten. In dieser Zeit wird ein Gerät zur kontinuierlichen passiven Bewegung (CPM) eingesetzt.
Die Übungen im Bett werden am ersten postoperativen Tag begonnen. In der Anfangsphase werden Übungen wie Anspannen und Lockern der Hüfte durch Zählen bis drei, Zählen bis drei durch Drücken der Kniekehle auf das Bett, Zählen bis drei durch Ziehen des Knöchels zu sich selbst und nach vorne, während das Bein gestreckt ist, Zählen bis drei und Loslassen, Anheben des Beins gerade nach oben und Halten bis drei und Loslassen.
Der Patient wird zunächst auf die Bettkante gesetzt. Anschließend wird er mit einer Gehhilfe auf die Füße gehoben. Die anfängliche Belastung variiert je nach Art der Prothese. Die Entlassung ist geplant, wenn die Kniebeugung 90 Grad erreicht hat und der Patient in der Lage ist, sich selbständig zu bewegen und zu mobilisieren. Der Patient und seine Familie werden darüber unterrichtet, worauf sie zu Hause zu achten haben, welche Aktivitäten der Patient durchführen kann und wie die Übungen auszuführen sind.
Das ambulante Rehabilitationsprogramm wird nach der Entlassung fortgesetzt. Es wird schrittweise auf Krücken umgestellt und bis etwa zur sechsten Woche fortgesetzt. Nach der sechsten Woche wird mit Widerstandsübungen begonnen. Zunächst werden die Krücken auf eine reduziert, dann wird mit dem Gehtraining ohne fremde Hilfe begonnen. Es wird empfohlen, die Übungen für mindestens ein Jahr nach der Operation fortzusetzen.
Die Hydrotherapie, d. h. ein Bewegungsprogramm im Wasser, wird ebenfalls aktiv in der Rehabilitation nach einem Knieersatz eingesetzt. Während der Rehabilitation sollte auf die Kontrolle von Schmerzen und Ödemen geachtet werden, und bei Bedarf sollten Kälteanwendungen und physiotherapeutische Methoden eingesetzt werden.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Knieschmerzen bei Kindern
Gelenkschmerzen sind in der Kindheit häufig. Gelenkschmerzen können bei entzündlichen und nicht-entzündlichen Erkrankungen auftreten. Die häufigsten muskuloskelettalen Beschwerden bei Kindern in der Primärversorgung sind Knieschmerzen (33 %) und andere Gelenkschmerzen (Knöchel, Handgelenk und Ellenbogen 28 %). Die meisten Beschwerden sind in der Regel gutartig und lassen sich auf Traumata, Überlastung oder entwicklungsbedingte Veränderungen zurückführen, wie z. B. Hypermobilität und gutartige nächtliche Gliederschmerzen im Kindesalter (früher als “Wachstumsschmerzen” bezeichnet).
Die Knochen, die bei der Geburt winzig sind, vollenden ihr Wachstum und ihre Entwicklung durch eine Reihe komplexer Prozesse bis zum Alter von etwa 17-18 Jahren. Die Arme wachsen hauptsächlich aus den Schultern und Handgelenken, während die Beine zu 70-80 Prozent aus den Knien wachsen. Dieses rasche Wachstum kann die Ursache für die Schmerzen sein, über die Kinder oft klagen. Die Schmerzen werden meist durch Ödeme verursacht, die nach Belastung und Spannung in Weichteilen wie Muskeln, Sehnen und Bändern um den Knochen herum auftreten, und nicht durch die Wachstumsrate des Knochens. Da in diesem Bereich jedoch häufig Infektionen, Traumata und Tumore auftreten können, ist es sinnvoll, ihn von einem Spezialisten untersuchen zu lassen.
Ursachen für Knieschmerzen bei Kindern?
Wachsende Schmerzen (gutartige nächtliche Gliederschmerzen im Kindesalter)
Kinder klagen in der Regel abends oder nachts nach ihren Aktivitäten am Tage über Schmerzen, die aber in der Regel am Morgen wieder verschwinden. Zur Behandlung von Wachstumsschmerzen, die vor allem in den Muskeln im oberen und unteren Teil des Knies auftreten, können Ruhe, Massage oder einfache Schmerzmittel eingesetzt werden. Wenn keine Ergebnisse erzielt werden und Probleme wie Schmerzen, Schwellungen, Rötungen und Schwierigkeiten beim Gehen den ganzen Tag über anhalten, sollten die Kinder von einem Spezialisten untersucht werden.
Trauma und Verletzungen der Epiphysenfuge
Die Knochen in den Armen und Beinen, die lange Knochen sind, sollten proportional wachsen. Jede Disproportion kann ein Vorbote für ein Problem im Kniegelenk sein. Die Epiphysen, das sind die Wachstumsplatten am Ende der Knochen, sind im Kindesalter noch nicht verknöchert. Daher kann diese Struktur, die noch aus Knorpel besteht, durch übermäßigen Sport oder Belastung beschädigt werden. Darüber hinaus können Traumata wie übermäßiger Sport oder Verletzungen zu Schäden am Meniskus, an den Bändern und an den Wachstumsplatten in diesem Bereich führen, wodurch die Wachstumsplatte im Knie in Mitleidenschaft gezogen wird und Ungleichheiten oder Deformationen in der Streckung der Unterschenkelknochen auftreten können. Bei Traumata, die durch einen Sturz oder Aufprall verursacht werden, treten bei Kindern Symptome wie Schmerzen, Schwellungen, Blutergüsse, Druckempfindlichkeit und Bewegungseinschränkungen auf. Im Gegensatz zu Wachstumsschmerzen treten bei Traumata lokal begrenzte Schmerzen auf, die von Blutergüssen und Schwellungen begleitet werden. Manchmal verursachen Erkrankungen wie das Abrutschen des Hüftkopfes von der Wachstumsfuge (Hüftkopfgleiten), Morbus Perthes oder eine Hüftgelenksentzündung auch reflektorische Schmerzen im Knie. In all diesen Fällen ist die Anamnese jedoch anders und die Schmerzen gehen mit einem Hinken einher. Anhand normaler Röntgenbilder wird festgestellt, ob ein Bruch oder eine Verrenkung nach einem Trauma vorliegt. Je nach Fortbestehen der Symptome und Anzeichen kann eine MRT-Untersuchung erforderlich sein.
Vordere Knieschmerzen und patello-femorale Fehlstellung
Anteriore Knieschmerzen sind sehr häufig, am schwersten sind Verrenkungen und Verrenkungen der Kniescheibe. Anteriore Knieschmerzen sind Schmerzen um und unter der Kniescheibe, die sich nach längerem Sitzen (auch bekannt als Kinobeschwerden) und Treppensteigen verschlimmern. Er tritt häufiger bei heranwachsenden Mädchen auf und lässt sich in der Regel durch Kräftigungsübungen für den VMO (Vastus medialis obliqus) verbessern, die darauf abzielen, den starken seitlichen Zug des Vastus lateralis auf die Kniescheibe neu auszurichten. Wiederkehrende Verrenkungen können einen chirurgischen Eingriff erfordern.
Osgood-Schlatter-Krankheit
Es handelt sich um eine Störung der Bildung und des Wachstums der proximalen Tibiaapophyse, die während der Verknöcherung bei Heranwachsenden auftritt. Bei Patienten mit anterioren Knieschmerzen konzentrieren sich Druckempfindlichkeit und Schwellung auf das obere Ende des Schienbeins, was bei Bewegung auftritt. Die Schmerzen werden durch Ruhe gelindert. Röntgenaufnahmen zeigen eine Fragmentierung der Apophyse, sind aber für die Diagnose nicht erforderlich, da sie in der Regel klinisch offensichtlich ist. Die Behandlung erfolgt symptomatisch mit Ruhe, Eis, Analgetika und manchmal Physiotherapie. Es kann notwendig sein, sportliche Aktivitäten einzustellen oder zu reduzieren.
Osteochondritis disecans Diese Erkrankung wird durch eine Nekrose eines fokalen Bereichs des subchondralen Knochens verursacht, die am häufigsten den seitlichen Teil des medialen Oberschenkelkondylus betrifft. Wenn der darüber liegende Knorpel seine Stützstruktur verliert, kann ein Fragment in das Gelenk fallen. Es wird angenommen, dass wiederholte Mikrotraumata ein wichtiger auslösender Faktor sind. Die Symptome sind chronisch, oft vage und können Schmerzen bei Aktivität, Steifheit nach Ruhe und eine Blockierung des Knies umfassen.
Röntgenbilder werden in der Regel diagnostiziert, wenn “Tunnelröntgenbilder” angefertigt werden. Eine MRT-Untersuchung wird eingesetzt, um das Ausmaß der Erkrankung zu erkennen und die Behandlung zu steuern. Im Allgemeinen wird die Erkrankung bei Mädchen im Alter von 11 bis 13 Jahren konservativ behandelt, und sie erholen sich in der Regel nach einer gewissen Zeit der Bewegungseinschränkung. Bei älteren Kindern ist die Behandlung schwieriger und es kann eine Arthroskopie oder eine offene Operation erforderlich sein.
Infektion
Bei Knochen- und Gelenkinfektionen (Osteomyelitis, septische Arthritis), die bei Kindern häufiger vorkommen als bei Erwachsenen, ist das Bild viel schwerer als bei Wachstumsschmerzen. Der allgemeine Gesundheitszustand der Kinder verschlechtert sich. Bei Infektionen kommen zu den starken Schmerzen Symptome wie Fieber, Schüttelfrost, Schwellung, Rötung, lokale oder allgemeine Temperaturerhöhung, Bewegungseinschränkung und Schwierigkeiten beim Gehen hinzu. Eine im Gelenk eingeschlossene Entzündung führt zu einer raschen und irreversiblen Zerstörung des Gelenkknorpels, so dass eine rasche Diagnose und chirurgische Entfernung unerlässlich sind. Intravenöse Antibiotika sind erforderlich, bis sich das klinische Bild gefestigt hat (in der Regel bis der CRP-Wert normal ist), dann orale Antibiotika für insgesamt zwei bis sechs Wochen.
Gutartige oder bösartige Tumore: Gutartige oder bösartige Knochentumore im Kindesalter treten häufiger an den langen Knochen und insbesondere an den langen Knochen der Beine auf. Gutartige Knochentumore erreichen mit der Entwicklung des Kindes eine bestimmte Größe. In der Nähe des Gelenks gelegene Tumore können durch den Druck auf Muskeln und Sehnen Schmerzen verursachen, die den Wachstumsschmerzen ähneln. Während die Schmerzen bei gutartigen Knochentumoren jedoch bei Bewegung oder Berührung auftreten, sind die Schmerzen bei bösartigen Tumoren dauerhaft. Tumore im Bereich des Knies sind oft gutartig und verursachen in diesem Fall Schmerzen. Schmerzen, die nachts auftreten und durch Aspirin gelindert werden, sind klassisch für ein Osteoidosteom, aber Nacht- und Ruheschmerzen können ein beunruhigenderes Zeichen für eine neoplastische Läsion sein. Bösartige Tumore wie das Osteosarkom sind zwar selten, treten aber häufig im Bereich des Kniegelenks auf. Sie gehen in der Regel mit einer kurzfristigen Verschlimmerung der Schmerzen, Masse, Knochenzerstörung, Weichteilreaktion und Schwellung einher. Auch Tumore im Bereich der Hüfte können mit Knieschmerzen einhergehen.
Blutkrankheiten
Zu den Problemen, die mit Wachstumsschmerzen verwechselt werden können, gehören Blutkrankheiten und Leukämie. Bei der Hämophilie, einer Bluterkrankung, die durch ständige Blutungen gekennzeichnet ist, können Schwellungen und Blutergüsse die Erkrankung begleiten. Bei Leukämie kann das Kind unter ständigen Schmerzen leiden, die auch durch Ruhe nicht verschwinden.
Rheumatische Erkrankungen
Eine weitere Krankheit, die dem Wachstumsschmerz ähnlich ist, sind rheumatische Erkrankungen. Rheumatische Erkrankungen, die in den letzten Jahren bei Kindern zugenommen haben, gehen oft mit Schmerzen in den Gelenken einher. Rheumatische Schmerzen bei Kindern können sowohl lang anhaltend als auch schwerwiegend sein. Muskelermüdung, Fieber und Aphthen im Mund können auf Rheuma hinweisen. Wie bei Erwachsenen kann die reaktive Arthritis bei Kindern mit Virusinfektionen einhergehen. In der Regel liegt eine virale Infektion in der Vorgeschichte vor. Sie kann durch eine Erkältung, Grippe oder Halsentzündung verursacht werden. Auch die entzündliche Arthritis geht in der Regel mit einem Hinken einher, das häufiger vorkommt als akute Schmerzen. Die Schmerzen machen sich als Morgensteifigkeit oder Steifheit nach längerer Inaktivität bemerkbar. Eine warme Umgebung verbessert die Symptome. In der Kälte nehmen sie zu.
Kinder mit Gelenkschmerzen können unter Schlafstörungen und Müdigkeit leiden und in ihrem körperlichen, emotionalen und sozialen Verhalten beeinträchtigt sein. Erhöhter Stress und schlechte Stimmung bei Kindern und ihren Betreuern sind die wichtigsten Risikofaktoren für die Entwicklung chronischer Schmerzen des Bewegungsapparats bei Kindern. Kleine Kinder können sich an Gelenkschmerzen anpassen, indem sie die Gelenke weniger belasten und nicht über die Schmerzen klagen. Dies ist besonders wichtig für das sich entwickelnde Skelett von Kindern und die durch Gelenkschmerzen verursachten Gangstörungen, Muskelkrämpfe, Belastungsverteilung und Fehlstellungen. Daher sind Beobachtung und vollständige Untersuchung für eine gute Beurteilung unerlässlich.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Sanierung des flachen Bodens

Unsere Füße sind unsere Organe, die sich an alle Arten von Boden anpassen und die Lasten, die auf ihnen lasten, leicht tragen können. Das korrekte Funktionieren der Füße hängt davon ab, dass die extrinsischen und intrinsischen Muskeln in geordneter Weise arbeiten.
Die Füße machen bei jeder Schrittbewegung eine Streckbewegung von der Ferse zum vorderen Teil des Fußes, und diese Streckbewegung hilft den Füßen, den Körper zu tragen und schmerzfreier und länger zu gehen. Es handelt sich dabei um eine Art Federungsbewegung. Diese federnde Bewegung wird durch die Innengewölbe an den Innenseiten beider Füße ermöglicht, die verhindern, dass der Fuß in sich zusammensackt. Das Fehlen dieser Innengewölbe wird als Plattfuß (Pes planus) bezeichnet.
Es gibt zwei Arten von Plattfüßen. Der erste Typ ist der flexible Plattfuß, der in der Gesellschaft am häufigsten vorkommt. In diesem Fall liegt das Problem nicht bei den Knochen, sondern bei den Muskeln und Bändern, und wenn die Person ihren Fuß auf den Boden drückt, scheint es eine innere Kurve zu geben, während der Fuß abflacht, wenn er belastet wird. Der zweite Typ ist der starre Plattfuß, der seltener als der andere Typ ist und mit fortschrittlichen Untersuchungs- und Behandlungsmethoden erkannt und behandelt wird. Bei diesem Typus wirkt der Fuß hart und angespannt, unabhängig davon, ob der Patient auf den Boden tritt oder nicht.
Was sind die Symptome von Plattfüßen?
Wenn der Schmerz bei langem Stehen zunimmt und sich auf das Bein ausbreitet, wenn die Füße schnell ermüden, wenn der Schmerz meist von der Ferse ausgeht und Kontraktionen in der Wadenmuskulatur hervorruft, wenn der Fußschmerz keine sportliche Betätigung mehr zulässt, wenn sich die Innenseiten der Schuhe viel früher als erwartet abnutzen, ist eine ärztliche Beurteilung in Bezug auf Plattfüße angebracht.
Wie behandelt man Plattfüße?
Wenn nach der ärztlichen Untersuchung und den Untersuchungen Plattfüße festgestellt werden, werden einige Maßnahmen und Behandlungen ergriffen, um die Lebensqualität der Betroffenen zu verbessern. Die erste dieser Stufen;
- Es ist eine Information für die Person, Schuhe mit breiten und weichen Sohlen zu wählen.
- Zur Unterstützung des Innengewölbes des Fußes werden maßgefertigte Sohlen und Einlagen empfohlen.
- Der Arzt empfiehlt Medikamente, die die durch Plattfüße verursachten Reaktionen und Schmerzen im Gewebe verhindern.
- Physikalische Therapiemöglichkeiten, die unter der Leitung von Übungen zur Unterstützung des Fußinnengewölbes angewendet werden können.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist Logopädie und Sprachtherapie?

Durch die Anwendung verschiedener Techniken bei der Behandlung von Sprech- und Sprachstörungen soll sichergestellt werden, dass das Kind besser sprechen kann. Sprach- und Sprechstörungen sind unterschiedliche Konzepte. Bei einer Sprachstörung können Laute nicht richtig produziert werden. Bei einer Sprachstörung hingegen können die Laute nicht zu Wörtern zusammengesetzt werden, und die betroffene Person hat Probleme beim Sprechen.
Bei Sprech- und Sprachstörungen können viele verschiedene Techniken eingesetzt werden
Artikulationsstörung
Die Übertragung von Gedanken auf andere Menschen durch den korrekten und harmonischen Einsatz von Lippen, Zunge, Zähnen, Kiefer und Gaumen wird als Artikulation bezeichnet. Artikulationsstörungen hingegen bezeichnen Fehler beim Sprechen, bei der Veränderung oder bei der Lautproduktion, die durch den unsachgemäßen Gebrauch dieses Systems entstehen. Es ist normal, dass Kinder in einem bestimmten Alter bestimmte Laute nicht richtig verwenden. Wenn ein Kind im Alter von 3 Jahren jedoch immer noch einen Laut produziert, den es eigentlich falsch gelernt haben sollte, liegt möglicherweise eine Artikulationsstörung vor. Die häufigsten Artikulationsstörungen sind “y” anstelle von “r” oder “p” anstelle von “k” zu sprechen. Artikulationsstörungen beeinträchtigen die Verständlichkeit der Sprache des Kindes, wenn es mit anderen kommuniziert.
Stottern
Das Stottern beeinträchtigt den Redefluss. Es beginnt in der Kindheit und hält in manchen Fällen ein Leben lang an. Die Störung ist durch Unterbrechungen bei der Produktion von Sprachlauten gekennzeichnet. Die meisten Menschen produzieren manchmal kurze Entladungen. Wenn Ihr Kind zum Beispiel “ba-ba-bar-dak” oder “bbbbbardak” statt “Tasse” sagt, ist das ein Zeichen für Stottern. In den meisten Fällen tritt das Stottern in bestimmten Situationen auf, die für die betroffene Person schwierig sind. Welche Aktivitäten schwierig sind, ist von Person zu Person verschieden. Bei manchen Menschen treten die Kommunikationsschwierigkeiten nur bei bestimmten Tätigkeiten auf, z. B. beim Telefonieren oder beim Sprechen vor großen Gruppen. Bei vielen anderen hingegen können Kommunikationsschwierigkeiten bei einer ganzen Reihe von Aktivitäten zu Hause, in der Schule oder am Arbeitsplatz auftreten. Es handelt sich um Störungen, die im Hinblick auf den schulischen und beruflichen Erfolg und die sozialen Beziehungen der Betroffenen behandelt werden müssen.
Störung der Stimme
Dabei handelt es sich um einen Zustand, bei dem sich die Stimmqualität, die Stimmintensität oder die Stimmlage einer Person verschlechtert. Die Tatsache, dass die Stimme des Kindes klingt, als hätte es einen Kehlkopf oder eine Erkältung, gehört zu den Anzeichen einer Stimmstörung. Beim Sprechen sind Frequenz- und Intensitätsveränderungen in der Stimme zu beobachten. Die hohe Stimme kann gegen Ende des Sprechens abgesenkt werden. Qualität, Intensität und Tonhöhe der Stimme können durch eine logopädische Behandlung erfolgreich korrigiert werden.
Sprachliche Beeinträchtigung
Es handelt sich um eine Situation, in der Kinder aufgrund von Problemen bei der Produktion von Lauten, Wörtern und Sätzen Schwierigkeiten haben zu kommunizieren. Kinder mit Sprachstörungen kommunizieren mit weniger Sätzen als ihre Altersgenossen. Sie verwenden Laute falsch, haben Schwierigkeiten, Wörter zu bilden, indem sie Laute kombinieren, oder bauen Sätze falsch auf. Darüber hinaus gehört auch die Sprachverzögerung zu den Problemen einer Sprachstörung. Sie gehört zu den Problemen, die mit Hilfe von Sprach- und Sprechtherapie korrigiert werden können.
Was sind die Anwendungsbereiche der Logopädie?
Wenn eine Person keine korrekten oder fließenden Sprachlaute produzieren kann oder ein Stimmproblem hat, dann liegt eine Sprachstörung vor. Beispiele für Sprachstörungen sind Schwierigkeiten beim Aussprechen von Lauten, Artikulationsstörungen und Stottern.
Wenn eine Person Probleme hat, andere zu verstehen (Denksprache) oder nicht verstanden wird, wenn sie ihre Gedanken, Ideen und Gefühle mitteilt (Ausdruckssprache), liegt eine Sprachstörung vor. Verschiedene Krankheiten wie Schlaganfall und Aphasie können ebenfalls Sprach- und Sprechstörungen verursachen.
Sprach- und Sprechstörungen können sowohl bei Kindern als auch bei Erwachsenen auftreten. Sie können die Folge eines medizinischen Problems sein oder keine bekannte Ursache haben. Zu den medizinischen Problemen gehören physische Probleme wie Gaumen- oder Lippenspalten und Muskelschwächen in den Sprachgelenken. Sowohl angeborene als auch erworbene Sprachstörungen können mit Hilfe von Sprach- und Sprechtherapie behandelt werden. Kurz gesagt, Logopäden und Sprachtherapeuten werden zur Behandlung von Problemen wie Stottern, Artikulationsstörungen, Stimmstörungen und Sprachstörungen eingesetzt.
Darüber hinaus können Sprach- und Sprechstörungen bei Kindern mit Down-Syndrom und Autismus beseitigt werden.
Wie viele Sitzungen umfasst die Sprachtherapie?
Es gibt keine standardisierte Dauer der Sprachtherapie. Je nach Art, Ursache und Ausprägung der Sprachstörung bei der Person wird die Therapie individuell für die Person oder das Kind festgelegt und angewendet. Je nach Erfolg oder Misserfolg der Therapie werden die Bedürfnisse der Person ermittelt und der Therapieplan wird individuell umgestaltet. Der Erfolg der Therapie ist direkt proportional zur Erfahrung des Therapeuten, der Bereitschaft des Patienten und der Unterstützung durch die Angehörigen. All diese Kriterien bestimmen die Sitzung und die Dauer der Therapie.
Welches ist das beste Alter für den Beginn einer Sprachtherapie?
Im Alter von 3 Jahren sollte die Sprache des Kindes von Personen außerhalb der Familie verstanden werden. Kurz gesagt, es sollte die Fähigkeit haben, sich auszudrücken, Laute richtig zu bilden und Wörter richtig zu verwenden. Wenn es sich trotz seines Alters von 3 Jahren nicht ausreichend ausdrücken, Laute nicht richtig bilden und Wörter nicht richtig verwenden kann, benötigt es möglicherweise eine Sprach- und Sprechtherapie.
Nach der logopädischen Therapie wird das Kind in der Lage sein, sich vollständig auszudrücken, Laute richtig zu bilden und Wörter richtig zu formen. Auf diese Weise werden Kommunikation, Bildung und Entwicklung auf gesunde Weise und in Harmonie mit Gleichaltrigen voranschreiten.
Wie wird die Logopädie bei Erwachsenen angewendet?
Logopädische Therapie kann nicht nur bei Kindern, sondern auch bei Erwachsenen erfolgreich angewandt werden. Nur bei Erwachsenen führt die logopädische Therapie möglicherweise nicht so schnell zu Ergebnissen wie bei Kindern. Das liegt daran, dass die Sprachstörung bereits in der Person angelegt ist.
Da jedoch die Befolgung des logopädischen Programms bei Erwachsenen wesentlich besser ist, können Probleme wie Stottern und Lispeln erfolgreich behandelt werden, auch wenn es etwas länger dauern kann.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist ein Lymphödem?
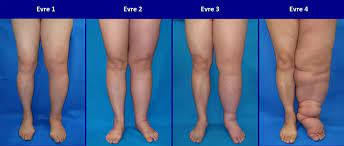
Wenn das Blut durch die Pumpkraft des Herzens in den Körper gepumpt wird, wird es über die Arterien im ganzen Körper verteilt. Wenn es zum Herzen zurückkehrt, kommt der flüssigere Teil über die Venen und der dunklere Teil über die Lymphgefäße zum Herzen zurück. Wenn es ein Prolem in den Venen gibt, entstehen Krampfadern, wenn es ein Problem in der Lymphe gibt, entsteht ein Lymphödem.
Lymphödeme: Es handelt sich um eine Ansammlung von eiweißhaltiger Flüssigkeit als Folge einer gestörten Lymphzirkulation, die manchmal angeboren ist und manchmal nach Infektionen und Operationen auftritt.
Was sind die Ursachen eines Lymphödems?
Lymphödeme können manchmal angeboren sein und werden als Elephantiasis bezeichnet. Lymphödeme treten auch häufig nach Brustoperationen, Operationen an Bauch- und Beckenorganen, Gelenkprothesen, Strahlentherapie und Infektionen auf. Das Risiko ist umso größer, je mehr Lymphknoten entfernt wurden und je größer das Gebiet ist, das bestrahlt wurde.
Wann entsteht ein Lymphödem?
Angeborene Lymphödeme können zu jedem Zeitpunkt des Lebens auftreten. Die postoperativen Lymphödeme entwickeln sich allmählich unmittelbar nach der Operation oder häufiger nach 1-2 Jahren.
Was sind die Symptome eines Lymphödems?
Spannungs- oder Völlegefühl im Arm, Schmerzen, Schweregefühl, Schwere, Kribbeln, Schwellung und Rötung, Bewegungsschwierigkeiten im Arm, in der Hand und im Handgelenk, Zusammendrücken der Uhr, des Rings oder des Armbands, Spannungsgefühl in der Haut, damit verbundenes Unwohlsein und Unruhe.
Wenn sie allmählich anschwillt, wird sie möglicherweise vom Patienten, den Angehörigen oder dem Arzt nicht bemerkt, es sei denn, sie wird gemessen. Wenn sie visuell bemerkt wird, hat der Durchmesserunterschied möglicherweise ein Ausmaß erreicht, das behandelt werden muss.
Wenn die Schwellung zu stark zunimmt, kann es im Bereich des Lymphödems zu Ausscheidungen kommen, die als Hautrisse bezeichnet werden. Diese Bereiche sind anfällig für Infektionen.
Wie kann ich einem Lymphödem vorbeugen?
Es ist nicht möglich, die Entwicklung eines Lymphödems vorherzusagen. Es ist jedoch sinnvoll, den Patienten vor Operationen, bei denen das Risiko eines Lymphödems besteht, zu informieren.
- Ignorieren Sie Schwellungen nicht, sondern wenden Sie sich sofort an Ihren Physiotherapeuten.
- Halten Sie Ihren Arm sauber, pflegen Sie Ihre Haut.
- Tragen Sie nach dem Baden und tagsüber eine Feuchtigkeitscreme auf die Haut auf. Die Feuchtigkeitscreme sollte keinen Alkohol, Parfüm, Mineralöl, Talk oder Lanolin enthalten.
- Lassen Sie sich nicht maniküren. Schieben Sie die Nagelhaut zurück, anstatt sie zu schneiden.
- Vermeiden Sie sich wiederholende Bewegungen wie Reiben, Ziehen oder Schieben mit dem gefährdeten Arm.
- Bei Abschürfungen, Kratzern, Insektenstichen auf der Haut, mit Seife waschen, sauber halten und schützen. Verwenden Sie eine antibakterielle Creme. Bei offenen Wunden diese reinigen und schließen. Bei leichten Verbrennungen nach der Kälteanwendung mit Wasser und Seife abwaschen und schützen.
- Achten Sie bei einer Infektion auf Symptome wie Rötung, Schwellung, erhöhte Temperatur, Empfindlichkeit und Fieber und suchen Sie sofort Ihren Arzt auf.
- Benutzen Sie einen Elektrorasierer (keine Enthaarungscreme, kein Wachs oder Rasiermesser), um Achsel- und Beinhaare zu entfernen.
- Schützen Sie Ihren Arm vor Sonnenbrand. Verwenden Sie Sonnenschutzcremes und vermeiden Sie lange Aufenthalte in der Sonne.
- Achten Sie darauf, dass die von Ihnen verwendeten Cremes nicht kosmetisch sind. Ungeeignete Inhaltsstoffe können Allergien und Wundbildung verursachen.
- Seien Sie vorsichtig, wenn die Gefahr von Insektenstichen, Bienenstichen oder Katzenkratzern besteht. Wenn es zu einem Biss kommt, reinigen Sie die Haut, legen Sie den Arm hoch, kühlen Sie ihn und suchen Sie Ihren Arzt auf.
- Vermeiden Sie Dinge, die die Haut reizen.
- Tragen Sie immer Schutzhandschuhe, wenn Sie heiße Töpfe und Pfannen anfassen, die aus dem Ofen kommen. Seien Sie vorsichtig mit kochendem Wasser und Lebensmitteldämpfen aus Mikrowellenherden.
- Prüfen Sie immer mit dem anderen Arm die Temperatur des fließenden Wassers, bevor Sie in die Badewanne steigen, und verwenden Sie kein sehr heißes Wasser.
- Kein Schrubben oder Fusseln im Badezimmer.
- Vermeiden Sie zu heiße Umgebungen wie Saunas, Spas oder den Aufenthalt in extremer Hitze im Sommer.
- Versuchen Sie, sich von jeglicher Art von Hitze fernzuhalten!!
- Tragen Sie bei der Haus- und Gartenarbeit Handschuhe.
- Tragen Sie beim Nähen einen Schutzring an Ihren Fingern.
- Lassen Sie sich nicht im Risikoarm impfen, lassen Sie Ihren Blutdruck nicht messen, lassen Sie sich kein Blut abnehmen.
- Das Tragen von enger Kleidung, Handschuhen und Schmuck ist zu vermeiden.
- Vermeiden Sie das Tragen von Taschen und Akten mit einem riskanten Arm.
- Unterwäsche mit breiten Trägern, die nicht auf die Schultern drücken
- Halten Sie Ihren Arm nicht über längere Zeit in einer bestimmten Position. Bewegungen wie das Halten des Arms in einer Schlinge führen zu Einschränkungen und Schwellungen im Arm.
- Verwenden Sie auf Reisen ein Druckarmband.
Was sollte ich tun, wenn sie anschwillt?
Wenden Sie sich sofort an Ihren Arzt, auch wenn Sie diese Erfahrung schon einmal gemacht haben, wäre es angebracht, sich von Ihrem Physiotherapeuten untersuchen zu lassen.
Wie man Lymphödeme versteht: Wenn man einem Patienten begegnet, von dem man annimmt, dass er ein Lymphödem entwickelt hat, muss man zunächst versuchen, die Ursache des Lymphödems zu verstehen und seine Art und sein Stadium so weit wie möglich zu bestimmen. Wenn das Lymphödem nach einer Operation, einer Infektion oder einer Strahlentherapie aufgetreten ist, reicht die Messung der Durchmesserdifferenz zwischen zwei Armen oder Beinen für die Diagnose aus. Ist die Ursache unklar, werden fortschrittliche Diagnosemethoden eingesetzt. Doppler-Ultraschall, Lymphszintigraphie und MR können zur Diagnose eingesetzt werden.
Gibt es eine Behandlung für Lymphödeme?
Ja, es gibt eine Behandlung für Lymphödeme. Wenn Sie erst kürzlich geschwollen sind, ist die Behandlung kürzer, wenn Ihr Arm schon lange geschwollen ist, dauert die Behandlung länger. Wenn Sie also so bald wie möglich mit der Behandlung beginnen, erhöht sich der Erfolg der Behandlung.
Wie wird eine Lymphödembehandlung durchgeführt?
Ziel der Behandlung ist es, die Schwellung zu reduzieren und zu verhindern, dass sie erneut auftritt. Dies ist ein langwieriger Prozess, den der Patient und der Arzt in Einklang bringen müssen. Aber die Ergebnisse sind für den Patienten günstig.
- Richtige Hautpflege (eine für den Arm geeignete Feuchtigkeitscreme sollte in einer Richtung von unten nach oben aufgetragen werden, die Haut sollte nicht trocken sein) (2 Mal pro Tag)
- Die wirksamste Behandlung ist die manuelle Lymphmassage. Vor der Behandlung wird für jede geschwollene Extremität (Arm oder Bein) eine Lymphkarte erstellt und festgelegt, wie der blockierte Bereich zu passieren ist. Dann werden die Lymphgefäße, ausgehend von der Stelle, die dem Herzen am nächsten liegt, in Richtung Herz entleert und bis zum tiefsten Punkt der Schwellung hinabgelassen. Anschließend wird die geschwollene Extremität des Patienten mit einem Kurzzugverband bandagiert, um die Lymphe 24 Stunden lang abzuleiten.
- In der nächsten Phase der Behandlung können der Patient oder seine Angehörigen in Selbstmassage und manueller Lymphdrainage unterwiesen werden (dies sollte von geschulten und erfahrenen Personen durchgeführt werden). Bitte lassen Sie dies nicht von unerfahrenen Personen durchführen, Ihre Schwellung kann zunehmen!)
- Wenn der Durchmesserunterschied groß ist (2 bis 2,5 cm zwischen den beiden Armen), wird eine manuelle Lymphmassage und eine Bandagenbehandlung durchgeführt. Die Bandagenbehandlung und das verwendete Material sind speziell. Es wird eine mehrschichtige Anwendung mit einem Kurzzugverband durchgeführt. Sie sollte von einem erfahrenen Arzt für Physiotherapie und Rehabilitation durchgeführt werden. Wenn sich der Durchmesser auf verschiedene gewünschte Werte verringert hat, wird die Druckmanschette angelegt.
- Druckpumpen (pneumatische Kompressionsanwendungen)
- Übungen: Der wichtigste Stimulator der Lymphzirkulation ist die Muskelpumpe, und mit der richtigen Übung wird die Lymphzirkulation beschleunigt und Schwellungen können verhindert werden.
Wie wirkt sich ein Lymphödem auf uns aus?
Bei einem Lymphödem kann sich eine Infektion oder ein Gerinnsel im Arm oder Bein bilden. Die Bewegung des geschwollenen Arms oder Beins wird erschwert, mit der Zeit treten Einschränkungen und Schmerzen auf.
Gibt es eine Behandlung mit Medikamenten?
In weltweit durchgeführten Studien wurden keine positiven Ergebnisse für die Wirksamkeit des Medikaments bei der Behandlung von Lymphödemen gefunden. Daher wird der Einsatz des Medikaments in den Behandlungsleitlinien nicht empfohlen.
Gibt es eine Lymphödem-Diät?
Eine Gewichtszunahme erhöht das Risiko eines Lymphödems. Daher sollten zuckerhaltige und salzige Lebensmittel vermieden und faserhaltige Nahrungsmittel verzehrt werden, um zu verhindern, dass der Körper Wasser einlagert und nicht an Gewicht zunimmt.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist eine Schröpfkopfbehandlung?
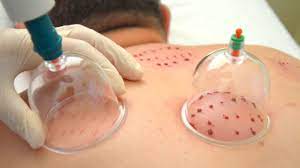
Die Schröpftherapie, die zu den modernen physikalischen Therapiemethoden gehört, ist in den letzten Jahren in der Welt und in unserem Land als eine der komplementären und traditionellen Behandlungsmethoden populär geworden und wird in verschiedenen Teilen der Welt bei chronischen Krankheiten, die auf eine konventionelle Behandlung nicht ansprechen, als ergänzende Behandlung eingesetzt.
Obwohl die Schröpftherapie auf unterschiedliche Weise angewendet wird, wird sie grundsätzlich als nasse (Schröpfen) und trockene Schröpftherapie durchgeführt. Bei beiden Anwendungen werden die Schröpfköpfe auf die Haut aufgesetzt, indem ein Unterdruck erzeugt wird, der Platz für neues, sauerstoffreiches Blut im extrazellulären Raum unter der Haut schafft. Beim nassen Schröpfen (Schröpfen) wird das Blut durch Kratzen der Haut entfernt.
Anwendungsmethoden
Während in der Antike Horn, Keramik, Metall und Bambus als Becher verwendet wurden, werden heute eher Einwegbecher aus Glas und PVC (Hartplastik) bevorzugt.
Bei der Schröpfkopfbehandlung werden zunächst die Schröpfköpfe aufgesetzt, die Haut schwillt durch den entstehenden Unterdruck an, es kommt zur Hyperämie. Nach etwa 5 Minuten werden die Schröpfköpfe entfernt. Wenn geschröpft werden soll, wird an diesen Stellen gekratzt und die Schröpfköpfe werden durch den entstehenden Unterdruck erneut aufgesetzt, die Flüssigkeit wird ausgeschieden. Schröpfen ist eigentlich eine Kombination aus trockenem Schröpfen und nassem Schröpfen.
Mit Hilfe von Feuer oder einer Pumpe wird ein Unterdruck auf die betroffene Stelle ausgeübt. Es wird angenommen, dass die Flamme durch die Erzeugung eines unkontrollierten Drucks eine Kapillarverletzung verursacht. Das Pumpendrucksystem ist eine bevorzugte Methode, da die Intensität des Vakuums kontrollierbar ist.
Die Anwendungstechnik ist ebenfalls sehr wichtig für die Wirksamkeit. Die obere Schicht der Haut ist die Epidermis und die untere Schicht die Dermis. Im dermo-epidermalen Bereich befinden sich Kapillaren. Es wird empfohlen, dass die Kratzer auf der Haut (0,1-02 mm) oberflächlich sind, die Kapillaren beim Öffnen der Hautbarriere so wenig wie möglich traumatisiert werden und vor allem die Flüssigkeit im interstitiellen Bereich ausgetrieben wird. Die Menge des beim Schröpfen ausgeschiedenen Blutes ist je nach Patient unterschiedlich, und die therapeutische Wirkung ist nicht von der Blutmenge abhängig. Es gibt verschiedene Schröpfanwendungen; beim beweglichen Schröpfen wird Creme/Öl auf die zu behandelnde Stelle aufgetragen, der Schröpfkopf wird aufgesetzt und zu bestimmten Stellen bewegt.
Becher Anwendungstypen
Trockenes Schröpfen – Nasses Schröpfen (Schröpfen) – Bewegtes Schröpfen – Leeres Schröpfen – Nadel-Schröpfen – Wasser-Schröpfen – Heißes Schröpfen/Moxa-Schröpfen – Kräuter-Schröpfen, Schröpfmassage (Bewegtes Schröpfen)
Im Allgemeinen werden die Schröpfköpfe auf die Bereiche der neurolymphatischen Durchgänge auf der Haut gesetzt, die in der chinesischen Medizin als Akupunkturpunkte bezeichnet werden. Ibn-i Sina führte die Bereiche des Schröpfens wie folgt auf.
- Nackenbereich
- Nimm es
- Zwischen den Schulterblättern
- Hals-Seite
- Schulterköpfe
- Oberhalb der Kälber
- Auf meinem Kopf
- Unter dem Kinn
- Hüften
- Knie
Was sollte vor und nach einer Schröpfbehandlung beachtet werden?
Für ein bis zwei Tage vor und nach der Anwendung wird eine eiweißarme Ernährung empfohlen. Baden wird innerhalb von 24 Stunden nach dem Eingriff nicht empfohlen. Da die verstärkte Durchblutung der Mesenterialarterie nach einer Mahlzeit den Blutfluss zur Haut verringern kann, wird empfohlen, das Schröpfen auf nüchternen Magen durchzuführen.
Wem es nicht geschieht:
Das Altersschröpfen (Schröpfen) wird nicht empfohlen für Menschen mit Blutungsstörungen, Anämie, Schwangere, Menschen mit fortgeschrittener Herz- und Niereninsuffizienz, Krebspatienten, Menschen unter 2 Jahren und über 60 Jahre alt.
Wann ist sie fertig?
Es gibt in den Hadithen keine eindeutigen Informationen über den Zeitpunkt, zu dem der Prophet das Schröpfen empfohlen hat. Er schröpfte sich jedoch häufig, um gesund zu bleiben.
Aufgrund der durch die Schwerkraft des Mondes bedingten Blutdruckveränderungen wird empfohlen, das Schröpfen am 17., 19., 21. und 23. des Monats nach dem Mondkalender durchzuführen.
Die beim Schröpfen ausgeschiedene Blutmenge ist je nach Patient unterschiedlich, und man geht davon aus, dass die therapeutische Wirkung nicht von der Blutmenge abhängt.
Bei welchen Krankheiten hat es sich als wirksam erwiesen?
Die Schröpftherapie wird sowohl bei der Behandlung von Krankheiten als auch in der Präventivmedizin eingesetzt.
Lumbale Bandscheibenläsion – Zervikale Spondylose – Brachialgia paresthetica nocturnia – Anhaltende unspezifische Nacken- und Kreuzschmerzen – Fibrositis – Fibromyalgie – Kniearthrose – Dysmenorrhoe – Thalassämie und Hämochromatose – Migräne – Trigeminusneuralgie – Karpaltunnelsyndrom – Gicht Arthritis – Hyperlipidämie – Allergische Rhinitis – Asthma – Asthmatische Bronchitis – Bluthochdruck – Herzinsuffizienz – Herzrhythmusstörungen und Herzinfarkt (eine Studie an Tieren) – Herpeszoster – Virale Hepatitis – Zellulitis – RA – Sekundäre Ammonere – Schlaganfall-Rehabilitation – Akne vulgaris – Atopische Dermatitis
Nebenwirkungen:
Die Schröpftherapie ist eine sichere Methode ohne ernsthafte Nebenwirkungen, wenn sie von Ärzten durchgeführt wird.
Zu den Nebenwirkungen gehören Eisenmangelanämie, Dermatitis, Herpesinfektionen, Hautpigmentierung und Rissbildung, verstärkte Schmerzen.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist die Schiefhalserkrankung (Torticollis)?
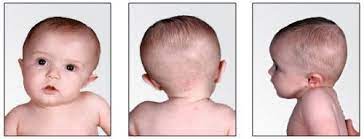
Ein Schiefhals (Torticollis) ist eine Kopfhaltung, die durch einen kontrahierten Musculus sternocleidomastoideus (SCM) verursacht wird, der es dem Hals ermöglicht, sich seitwärts und nach vorne zu bewegen. Dies führt zu einem dramatischen Erscheinungsbild, das durch eine Neigung des Halses in Richtung der Seite des kontrahierten Muskels und eine Drehung des Kinns und des Gesichts in Richtung der gegenüberliegenden Seite gekennzeichnet ist.
Was verursacht Schiefhals?
Kongenitaler muskulärer Schiefhals ist die häufigste Ursache für Schiefhals im Kindesalter. Er wird in der Regel im Neugeborenen- oder Säuglingsalter diagnostiziert. Er kann auf einen gutartigen Tumor des SCM-Muskels zurückzuführen sein oder nur in Form von Steifheit des SCM-Muskels auftreten. Beim haltungsbedingten Schiefhals ist keine Steifheit oder Masse im Muskel tastbar. Neben dem muskulären Schiefhals, der die häufigste Form des Schiefhalses ist, kann er auch als Begleiterscheinung einiger neurologischer Erkrankungen auftreten. Er kann auch aufgrund von Seh- und Hörstörungen und bei einigen Erkrankungen der inneren Organe auftreten.
Wie entsteht Torticollis?
Die am meisten akzeptierte Meinung über die Ursache des kongenitalen muskulären Schiefhalses ist die intrauterine Kompression während der Schwangerschaft und der Geburt. In 30-60 % der Schiefhalsfälle liegt eine schwierige Entbindung vor. Das Kompartmentsyndrom, das sich durch die Kompression der Halsgefäße während der Wehen entwickelt, ist die Hauptursache für diesen Zustand.
Die Inzidenz des kongenitalen Schiefhalses liegt bei etwa 3-4 pro Tausend. Es wird geschätzt, dass er bei etwa einer von zweihundertfünfzig Geburten auftritt. Er tritt häufiger bei Jungen und auf der rechten Seite des Halses auf.
Wird keine angemessene Behandlung durchgeführt, kann es im Laufe der Zeit zu einer Abflachung des Kopfes und eines kleinen Gesichts kommen.
Wie wird Torticollis diagnostiziert?
Torticollis wird durch eine sorgfältige körperliche Untersuchung diagnostiziert. Ein Baby, das sich mit einer Nackenverkrümmung beim Arzt vorstellt, sollte auf andere neurologische Störungen, Wirbelsäulendeformitäten, Seh- und Hörprobleme untersucht werden, um sie von anderen Erkrankungen, die eine Verkrümmung verursachen können, zu unterscheiden. Die Kopf- und Nackenbewegungen des Patienten werden analysiert. Der SCM-Muskel wird auf Steifheit, Masse oder Verkürzung untersucht. Die bevorzugte bildgebende Methode ist die Ultraschalluntersuchung des SCM-Muskels. Sie ist einfach durchzuführen und erfordert keine Anästhesie.
Wie behandelt man Torticollis?
Ziel der Behandlung des kongenitalen Schiefhalses ist es, eine Verkürzung des betroffenen Muskels zu verhindern und künftige Deformierungen zu vermeiden, indem der Kopf in der richtigen Position gehalten wird. Positionierung und Übungen, die von der Familie durchgeführt werden, spielen eine wichtige Rolle bei der Behandlung. Daher beginnt die Behandlung mit der Aufklärung der Familie.
Zunächst wird die Familie über die Erkrankung und den Ablauf der Behandlung und Nachsorge informiert. Es ist wichtig, die Familie über die Lagerung und Handhabung aufzuklären. Das Baby sollte im Bett mit der normalen Seite zur Wand gelegt werden, damit es seinen Hals aktiv gegen akustische Reize drehen kann. Es sollte darauf geachtet werden, dass sich Spielzeug und audiovisuelle Reize wie der Fernseher ebenfalls auf dieser Seite befinden. Auch das Stillen und Füttern sollte von derselben Seite aus erfolgen, wobei eine Hand das Baby beim Tragen unter dem Nacken stützt, während der andere Arm zwischen den Beinen hindurchgeführt wird, um den Körper des Babys zu stützen.
Der wichtigste Teil der Behandlung sind Gelenkbeweglichkeits- und Dehnungsübungen, die regelmäßig fünfmal täglich durchgeführt werden sollten. Die Bewegungsübungen werden langsam und vorsichtig in Form von Vorwärts-, Rückwärts-, Seitenbeuge- und Drehbewegungen des Halses durchgeführt. Dehnungsübungen werden durchgeführt, indem der Kopf des Babys 10 Sekunden lang gehalten und losgelassen wird, indem der Kopf des Babys mit einer Hand nach rechts/links und zur Seite gedreht wird, während Brust und Schulter mit der anderen Hand gestützt werden, und indem das Kinn des Babys mit einer Hand gehalten wird, während Schulter und Kopf mit der anderen Hand gestützt werden, und indem das Kinn des Babys in die entgegengesetzte Richtung gedreht und 10 Sekunden lang gehalten und losgelassen wird. Die Übungen sollten in 15 Wiederholungen durchgeführt werden.
Während der Übungen sollte darauf geachtet werden, dass der Bauch des Babys voll, bequem und glücklich ist. In der Zwischenzeit können Sie die Übungen durch das Singen von Liedern und Kinderliedern zu einem Spiel machen, um die Anpassung des Babys zu fördern.
Dieses Übungsprogramm sollte mindestens 1 Jahr lang fortgesetzt werden. In der Zwischenzeit sollte der Zustand des Patienten durch regelmäßige Kontrollen überwacht werden.
Bei Patienten, die aufgrund einer verzögerten oder unangemessenen Behandlung eine dauerhafte Verkürzung des Muskels und eine fortschreitende Asymmetrie des Gesichts entwickeln, kann nach dem Alter von einem Jahr eine chirurgische Behandlung in Betracht gezogen werden.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Rehabilitation des Schluckens
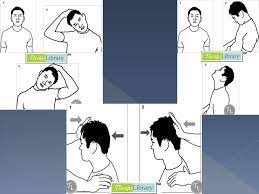
Was ist Schlucken?
Schlucken ist eine physiologische Funktion, die es ermöglicht, die in den Mund aufgenommene Nahrung vom Mund in den Magen zu befördern. An diesem Prozess sind viele Muskeln und Nerven beteiligt. Das Schlucken läuft im Allgemeinen in 3 Phasen ab. In der ersten Phase wird die Nahrung durch Speichel und Kauen für das Schlucken vorbereitet. In der zweiten Phase wird die Nahrung mit Hilfe der Zunge zurückgeschoben und der Schluckvorgang ausgelöst, d. h. eingeleitet. Der Atemweg ist in dieser Phase verschlossen. Die letzte Phase ist die Bewegung der Nahrung nach unten in die Speiseröhre.
Was ist eine Schluckstörung?
Sie kann als Schwierigkeit oder Fehlen des Transports von Nahrungsmitteln oder Flüssigkeiten vom Mund zum Magen definiert werden, die auf eine Beeinträchtigung in einem beliebigen Stadium des Schluckvorgangs zurückzuführen ist. In diesem Fall kann es in jeder Phase des Transports der Nahrung zum Magen zu einer Verzögerung, Obstruktion oder Aspiration kommen.
Was ist Streben?
Aspiration ist, grob gesagt, das Eindringen von Nahrung oder Flüssigkeiten in die Luftröhre statt in die Speiseröhre, also unter die eigentlichen Stimmbänder in die Luftröhre. Es ist sehr wichtig, eine Aspiration zu verhindern, denn sie kann viele Probleme verursachen, insbesondere schwere Lungeninfektionen und sogar den Tod.
Warum ist die Behandlung einer Schluckstörung wichtig?
Dies wirkt sich nicht nur negativ auf die tägliche Nahrungsaufnahme des Patienten aus, sondern kann auch das Risiko einer lebensbedrohlichen Speichelaspiration erhöhen und zu Mangelernährung führen.
Was sind die Ursachen einer Schluckstörung (Dysphagie)?
Schluckstörungen können aufgrund vieler Krankheiten in jeder Altersgruppe auftreten, vom Neugeborenen bis zum älteren Menschen. Schlaganfall, Schädel-Hirn-Trauma, Morbus Parkinson, Hirntumore, Erkrankungen der Motoneuronen und fortschreitende neurologische Erkrankungen gehören zu den Krankheiten, die Schluckbeschwerden verursachen.
Was sind die Symptome einer Schluckstörung?
Husten während oder nach dem Essen oder Trinken, Veränderung der Stimme während oder nach dem Essen oder Trinken, Kauen oder Schlucken erfordert mehr Mühe oder Zeit als nötig, feste oder flüssige Nahrung läuft aus dem Mund oder klebt an der Innenseite des Mundes, Verstopfung der Brust nach dem Essen, Gewichtsverlust aufgrund von unzureichender Nahrungsaufnahme.
Wie wird eine Schluckstörung diagnostiziert?
Bei einem Patienten mit Dysphagie kann die Krankheit, die die Dysphagie verursacht, eine körperliche und neurologische Untersuchung des Patienten, gefolgt von einer speziellen Schluckuntersuchung und weiteren Untersuchungen (Videofluoroskopie) erforderlich sein, um sowohl den Faktor, der die Dysphagie verursacht, als auch den Behandlungsplan zu bestimmen.
Wie wird eine Schluckstörung behandelt?
Je nach der Grunderkrankung des Patienten, der Ursache der Schluckstörung und der Schwere des Problems können verschiedene Behandlungsmethoden ausprobiert werden. Diese Methoden reichen von der Veränderung der Konsistenz der Nahrung, der Veränderung des Zeitpunkts der Fütterung, der Veränderung der Nahrungsmenge, der Verbesserung der Strukturen rund um den Mund durch sensomotorische Entwicklungstechniken bis hin zum Erlernen spezieller Haltungstechniken und spezieller Schluckmanöver. Wenn der Patient nicht sicher und wirksam ernährt werden kann, wird eine Sondenernährung versucht. Dabei handelt es sich nicht um eine Behandlungsmethode, sondern um eine Strategie zum Schutz des Patienten vor unerwünschten Krankheitsbildern (Dehydrierung, Unterernährung, Aspiration usw.). Eine nasogastrale Sondenernährung (nasale Fütterung) sollte bei ereignislosen Schluckstörungen empfohlen werden, die sich voraussichtlich in 3-4 Wochen bessern, und eine Magensondenernährung sollte bei Schluckstörungen empfohlen werden, die nur langsam auf die Behandlung ansprechen und länger als einen Monat andauern.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist eine Dry Needling-Behandlung?

Im Allgemeinen wird die Behandlung durch Einstechen von Nadeln, die auch bei der Akupunkturbehandlung verwendet werden, in Triggerpunkte und Spannungsbänder in Muskeln und Bindegewebe als Dry Needling-Behandlung bezeichnet. Der Begriff trocken rührt daher, dass dem Körper keine Medikamente wie Steroide, Lokalanästhetika, Mesotherapieprodukte verabreicht werden. Sie wird im Allgemeinen bei schmerzhaften Zuständen des Bewegungsapparats eingesetzt. Es gibt zahlreiche wissenschaftliche Studien über ihre Wirksamkeit.
Was ist der Wirkmechanismus der Trockennadelbehandlung?
Die wichtigste theoretische, aber allgemein akzeptierte Theorie stammt aus dem Jahr 1977. Nach dieser Theorie haben Triggerpunkte meist mit Nerven-Muskel-Verbindungen zu tun, und die Stimulierung dieser Bereiche mit einer Nadel führt dazu, dass zu viele Informationen in das zentrale Nervensystem gelangen, was dazu führt, dass die Schmerzreizeingänge zum zentralen Nervensystem, d. h. zum Gehirn und Rückenmark, geschlossen werden. Der wichtigste Punkt dabei ist, dass diese Beschwerden, die im Volksmund als “Ohrenschmerzen” und “Blähungen” bezeichnet werden, viel ernstere Erkrankungen wie Bandscheibenvorfälle und eingeklemmte Nerven imitieren und tatsächlich einfach mit einer trockenen Nadel behandelt werden können, die nahezu nebenwirkungsfrei ist. Aus diesem Grund ist die Differenzialdiagnose und die Beurteilung durch den Arzt von großer Bedeutung. In wissenschaftlichen Artikeln wird ihre Wirksamkeit mit etwa 70 % angegeben. Es liegt auf der Hand, dass sich diese Rate bei richtiger Patientenauswahl und korrekter Anwendungstechnik noch erhöhen wird.
Was ist der Unterschied zwischen einer Akupunktur- und einer Dry Needling-Behandlung?
Es wurde eine Ähnlichkeit von bis zu 71 % zwischen schmerzhaften Triggerpunkten des Bewegungsapparates und Akupunkturpunkten festgestellt. In der traditionellen Medizin und der Akupunkturbehandlung werden diese schmerzhaften Punkte als “Ah-Shi-Punkte” (grob übersetzt: wunde Punkte) bezeichnet. Die Akupunkturbehandlung ist jedoch weiter verbreitet und basiert auf dem Energiefluss, der in den 12 Meridianen im Körper zirkuliert, und auf deren Störungen, während die Trockennadelbehandlung bei Erkrankungen des Bewegungsapparats eingesetzt wird.
Bei welchen Krankheiten wird die Dry Needling-Behandlung eingesetzt?
- Myofasziales Schmerzsyndrom
- Fibromyalgie
- Tennis-/Golfer-Ellbogen
- Kopfschmerzen
- Arthrosen sind die wichtigsten Krankheiten.
Gibt es Nebenwirkungen der Dry Needling-Behandlung?
Die Nebenwirkungen sind sehr gering. Je nach Anwendungstechnik können jedoch unerwünschte Situationen auftreten, die von gutartigen Nebenwirkungen wie lokalen Schmerzen, Fremdkörperreaktionen und Infektionen bis hin zu schwerwiegenden Nebenwirkungen wie Pneumothorax reichen. Aus diesem Grund empfehlen wir dringend, dass die Behandlung in kompetenten Händen und in Gesundheitseinrichtungen durchgeführt wird, die zur Durchführung dieser Behandlung zugelassen sind.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist eine angeborene Verletzung des Plexus brachialis?
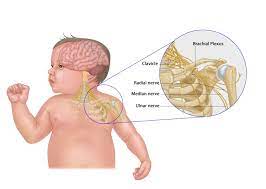
Die Geburt ist die kürzeste, aber schwierigste Reise des Menschen. In diesen wenigen Minuten können wir auf Probleme stoßen, die unsere Zukunft bestimmen, wir können misshandelt werden und sogar unser Leben verlieren, bevor wir überhaupt angefangen haben. Wenn wir auf Schwierigkeiten gestoßen sind, aber überlebt haben, kann eines der Probleme eine “angeborene Brachialplexusverletzung” sein, d. h. eine Verletzung des Nervengeflechts, das aus den Wirbeln im Halsbereich austritt und die Nerven des Arms bildet. Die Schädigung betrifft das Schulterblatt, die Schulter und die Armmuskeln. Die Beeinträchtigung der Nerven kann zu einer Muskelschwäche im Arm oder in der Hand führen. Es kommt zu einer Einschränkung der Arm- und Handbewegungen auf der betroffenen Seite. Es besteht ein Gefühlsverlust in allen oder einigen Teilen des Arms. Die Beweglichkeit des Arms variiert je nach Art und Schwere der Schädigung.
Was ist der Plexus Brachialis?
Der Plexus brachialis ist das Nervennetz auf beiden Seiten des Halses, das für die Bewegung und das Gefühl von Schulter, Arm und Hand sorgt. Es hat eine komplexe anatomische Struktur. Die Nerven, die zum Arm ziehen, treten aus dem Rückenmark aus und verlaufen zwischen den Wirbelknochen im Nacken. In diesem Nervennetz gibt es vier Halsnervenwurzeln (C5-C8) und eine Brustnervenwurzel (T1). Diese Wurzeln vereinen sich und teilen sich in drei Stämme auf. Die Wurzeln C5-C6 bilden den oberen Stamm, die Wurzel C7 bildet den mittleren Stamm und die Wurzeln C8-T1 den unteren Stamm. Jeder Stamm ist in einen Abschnitt unterteilt. Die Hälfte der Abschnitte bewegt im Allgemeinen die Beugemuskeln (Muskeln, die den Arm beugen und heben) und die andere Hälfte die Streckmuskeln (Muskeln, die den Arm strecken und senken).
Wie kommt es zu einer angeborenen Verletzung des Plexus brachialis?
Während der Wehen steht der Plexus brachialis unter dem Einfluss von zwei Kräften. Eine dieser Kräfte ist der intrauterine Druck und die andere ist die vom Arzt ausgeübte Zugkraft. Bis vor kurzem ging man davon aus, dass eine angeborene Verletzung des Plexus brachialis durch übermäßigen Zug auf den Nacken des Babys entsteht. Inzwischen weiß man jedoch, dass sie auch ohne Traktion oder Risikofaktoren auftreten kann.
Was sind die Risikofaktoren für eine angeborene Verletzung des Plexus brachialis?
Mütterliche Risikofaktoren:
- Diabetes bei Müttern
- Mütterliche Fettleibigkeit oder übermäßige Gewichtszunahme
- Fortgeschrittenes mütterliches Alter >35 Jahre
- Erste Geburt
- Störung der Beckenanatomie
- Anomalie der Gebärmutter
- Vorgeschichte einer früheren Verletzung des Plexus brachialis
Risikofaktoren, die von Säuglingen ausgehen ;
- Großes Baby (>4 kg)
- Steißlage, vor allem bei kleinen Säuglingen
- Eine Schulterdystokie ist das Scheitern der Abwärtsbewegung des Kopfes zur Entbindung der Schultern, gefolgt von zusätzlichen Manövern. Eine Schulterdystokie erhöht die angeborene Verletzung des Plexus brachialis um das 76- bis 100-fache und tritt bei 50 % der Patienten auf.
Angeborene Risikofaktoren;
- Verlängerte Schwangerschaft
- Verlängerte 2. Phase der Wehen
- Eingeleitete Wehen
- Unterstützung der Arbeit
- Sie tritt auch nach einem Kaiserschnitt auf. Bei 30 % der Säuglinge mit angeborener Plexus brachialis-Verletzung wurde kein Risikofaktor gefunden.
Wie hoch ist die Häufigkeit des Auftretens?
Die Häufigkeit wird mit 1-3 pro 1000 Lebendgeburten angegeben. Sie ist im Allgemeinen einseitig und tritt häufiger auf der rechten Seite auf.
Was sind die klinischen Aspekte?
Beteiligung des oberen Rumpfes (Erb-Duchenne): Dies ist die häufigste Form. Meistens sind die Spinalnerven C5-C6 betroffen, aber auch C7 kann geschädigt sein. Säuglinge mit dieser Art von Schädigung können ihre Schultern nicht bewegen und haben Schwierigkeiten, ihre Arme zu strecken und zu drehen. Ihre Schultern sind tief und werden als Kipphand beschrieben. Unmittelbar nach der Geburt ist der Arm oft unbeweglich, doch können Hand- und Fingerbewegungen innerhalb weniger Wochen beginnen.
Beteiligung des unteren Rumpfes (Klumpke): Eine isolierte Verletzung des unteren Rumpfes ist selten. C8-T1-Nerven sind betroffen. Sie kann durch ein Ziehen des Arms nach oben verursacht werden. Diese Art von Verletzung führt zu einer Schwäche der Hand und des Handgelenks, aber die Schulter- und Armbewegungen bleiben in der Regel erhalten. In seltenen Fällen kann sich ein Horner-Syndrom entwickeln, wenn die zervikale Sympathikuskette bei einer Beteiligung des unteren Rumpfes ebenfalls geschädigt ist. Beim Horner-Syndrom können die Muskeln der Iris, die die Größe der Pupille steuern, nicht funktionieren, und ein Auge erscheint kleiner als das andere.
Totale (vollständige) Beteiligung: Bei dieser Art von Verletzung sind die oberen, mittleren und unteren Stämme des Plexus brachialis in unterschiedlichem Ausmaß betroffen. Die Nerven C5-C8 sind betroffen. Bei diesen Säuglingen kommt es zu einer Schwäche der Schulter-, Arm-, Hand- und Handgelenksbewegungen. Bei der körperlichen Untersuchung fallen eine Krallenhand, eine Schlaffheit des Arms und ein fehlendes Gefühl auf.
Wie wird bewertet?
Die Diagnose wird im Allgemeinen anhand der klinischen Befunde gestellt. Vor allem bei Säuglingen mit Risikofaktoren sollte bei einseitiger Bewegungseinschränkung und Schwäche des Arms ein Facharzt aufgesucht werden. Zur Abgrenzung von anderen Ursachen der Armschwäche und zur Bestätigung der Diagnose kann eine Untersuchung durchgeführt werden. Kalte, trockene Haut am betroffenen Arm deutet auf eine Sympathikusdysfunktion hin. Frakturen, insbesondere Schlüsselbeinfrakturen, sollten untersucht werden. Außerdem sollte das Vorhandensein von Problemen geprüft werden, die mit einer Verletzung des Plexus brachialis einhergehen können, z. B. Gesichtslähmung, Schiefhals, intraokulare Blutungen.
Welche Untersuchungen sind erforderlich?
Röntgenbilder von Schulter, Hals, Brust und Ellbogen
MRT der Schulter: Akut und so früh wie möglich durchgeführte MRT-Untersuchungen können die Differenzierung von Art und Ort der Verletzung erleichtern.
EMG: Bei Patienten mit starkem Verdacht ist es wichtig, das EMG in den ersten 7-10 Tagen durchzuführen, um Informationen über den Verlauf zu erhalten, geeignete Patienten für eine frühzeitige Operation auszuwählen und eine unnötige frühzeitige Operation zu vermeiden. Bei anderen Patienten sollte es in den ersten 3 Monaten durchgeführt werden, frühestens im 1. Die EMG-Intervalle werden je nach Schweregrad der Läsion festgelegt.
Was ist der klinische Kurs?
Eine Spontanheilung wird in 80 % der Fälle in den ersten 3 Monaten beobachtet. Eine vollständige Heilung ist bei 60-70 % der Patienten zu beobachten. Eine leichte Schwäche wird bei 11 %, eine mittlere Schwäche bei 9 % und eine schwere Schwäche bei 14 % der Patienten beobachtet. Sie kann jedoch je nach Schwere der Verletzung und dem Grad der Beteiligung variieren.
Welche Behandlungsmöglichkeiten gibt es?
Die Behandlung sollte unmittelbar nach der Diagnose eingeleitet werden. Rehabilitations- und chirurgische Methoden können allein oder gemeinsam angewandt werden. Die eine Behandlung macht die andere nicht überflüssig. Um die besten Ergebnisse zu erzielen, sollte ein Team bestehend aus Familie, Kinderarzt, Facharzt für physikalische Medizin und Rehabilitation, Physiotherapeut, Orthopäde und Neurologe zusammenarbeiten.
Ziele der Rehabilitation:
- Verringerung der Gelenksteifigkeit im betroffenen Arm
- Information der Familie über die Positionierung des betroffenen Arms
- Sicherstellung der aktiven Nutzung des betroffenen Arms
- Steigerung und Stärkung der Armbewegungen des Babys
- Um sicherzustellen, dass sie altersgemäße Bewegungen und Fähigkeiten erwerben
- Erhaltung der Beweglichkeit des Gelenks und Vorbeugung von Gelenkverformungen, die sich entwickeln können
Elemente der Rehabilitationsbehandlung:
- Familienbildung
- Positionierung
- Übungen für den Bewegungsbereich
- Erlernen bestimmter Bewegungen und Verhaltensweisen durch gezielte Spiele
- Modalitäten und Geräte der physikalischen Therapie
Familienbildung
Die Familie erhält die notwendigen Informationen; die Kontrolle, die Nachsorge und die Behandlungsphasen sowie die verschiedenen Behandlungsmöglichkeiten werden erläutert. Es wird eine Schulung für die regelmäßige Durchführung von Übungen zu Hause angeboten. Bewegungsübungen sollten 3 bis 5 Mal täglich durchgeführt werden, um Steifheit und Verformungen der Gelenke zu vermeiden. Die Schulter sollte in den ersten 3 Wochen nicht mehr als 90 Grad angehoben werden. Die Übungen können während des Stillens oder Windelwechsels durchgeführt werden. Der Arm des Babys sollte bei maximalem Bewegungsumfang ohne Schmerzen und Widerstand bewegt werden. Der Patient sollte alle 2-4 Wochen untersucht werden.
Positionierung und Verbände
Wenn das Kind wach ist, sollte es auf dem Bauch, auf der Seite und auf dem Rücken gelagert werden, und der betroffene Arm sollte nicht unter dem Kind liegen oder zur Seite hängen.
Das Baby sollte nicht unter der Achselhöhle gehalten werden, wenn es sich bewegt, und ein Handtuch wird verwendet, um den betroffenen Arm zu stützen, wenn es sich bewegt.
Wenn sich der Kopf des Patienten in einer beliebigen Position befindet, sollte er in der Mittellinie gehalten werden, und es sollte ein C-förmiges Kissen verwendet werden.
Das Kind sollte nicht an den Armen hochgehoben werden. Um eine Überdehnung des betroffenen Arms zu vermeiden, sollte beim Anziehen die betroffene Seite und beim Ausziehen der Kleidung die gesunde Seite bevorzugt werden.
Beim Baden sollten die betroffene Schulter und das Schulterblatt mit einer Hand gestützt werden, das Baby sollte mit der freien Hand gewaschen werden.
Während des Fütterns sollte der betroffene Arm an der Brust des Babys angewinkelt gehalten werden, und die Mutter sollte angewiesen werden, das Baby von beiden Seiten zu füttern.
Weitere Behandlungsmöglichkeiten im Bereich der Rehabilitation
Elektrische Stimulation: Sie wird mit auf der Haut angebrachten Elektroden auf bestimmte Muskeln angewendet, um die Muskelmasse zu erhöhen und Muskelschwund zu verhindern. Die Behandlung kann von einem Physiotherapeuten oder von der Familie zu Hause mit tragbaren Geräten bei Patienten durchgeführt werden, die von den Ärzten für geeignet gehalten werden.
Kinesiologisches Taping: Um die Funktion der Muskeln im Schulterbereich zu unterstützen, wird es von einem Arzt/Physiotherapeuten, der über ausreichende Erfahrung auf diesem Gebiet verfügt, in bestimmten Bereichen auf die Haut geklebt. Es kann zusammen mit anderen Behandlungsmethoden angewendet werden.
Botulinumtoxin-Injektion: Eine Substanz, die aus einem starken, von einem Bakterium abgesonderten Gift gewonnen wird, das die Weiterleitung von Nervenimpulsen an die Muskeln verhindert. Die Kontraktionskraft eines Muskels, dem Botulinumtoxin injiziert wurde, wird im Verhältnis zur Dosis des Medikaments reduziert oder geht ganz verloren. Die Wirkung des Medikaments setzt einige Tage nach der Injektion ein und hält in der Regel etwa 3-6 Monate an. Daher muss die Injektion möglicherweise alle 3-6 Monate wiederholt werden, um die Wirkung aufrechtzuerhalten. Die Dosis wird vom Arzt je nach Alter und Gewicht des Kindes angepasst und in die entsprechenden Muskeln injiziert.
Zwangsbehandlung (CIT): Die Bewegung der gesunden oberen Gliedmaße wird mit Hilfe von Handschuhen oder einer Schlinge verhindert. Die betroffene obere Extremität wird für 90 % der Arbeitsstunden oder 6-8 Stunden/Tag in das RT-Programm einbezogen. Die Behandlung kann unter der Aufsicht eines Physiotherapeuten oder in der Familie durchgeführt werden, indem das Kind die angegebenen Aufgaben ausführt.
Verwendung der Orthese: Sie wird im Allgemeinen eingesetzt, um den Arm nach chirurgischen Eingriffen zu positionieren. Die vom Arzt empfohlenen Hilfsmittel können für diesen Zweck geeignet sein.
Wann wird die Operation durchgeführt?
Sie kann bei vollständiger Lähmung oder in Fällen geplant werden, in denen die angestrebten Muskelfunktionen trotz eines wirksamen Rehabilitationsprogramms eine gewisse Zeit lang nicht wiedererlangt werden. Chirurgische Eingriffe können von einem spezialisierten plastischen Chirurgen oder Orthopäden mit Muskel-/Nervenreparatur- oder Muskel-/Nerventransplantationsmethoden durchgeführt werden. Bei angeborenen Barakialplexusläsionen empfehlen die meisten Autologen eine Neurolyse, Nerventransplantation oder einen Nerventransfer nach 3 Monaten, wenn keine Besserung der Schulter und des Ellenbogens eintritt. Sehnentransfers werden in der Regel nach 24 Monaten bevorzugt.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist Schwindel?

Obwohl er im Allgemeinen durch eine Infektion der oberen Atemwege verursacht wird, können Schwindelanfälle auch genetisch bedingt, traumatisch oder durch die Einnahme bestimmter Medikamente ausgelöst werden. Es ist nicht korrekt, das Wort Schwindel als Krankheitsbegriff zu betrachten. Schwindel ist ein Symptom. Zu den häufigsten Ursachen für Schwindel gehören das Gleichgewichtsorgan im Ohr, das zentrale Nervensystem (Schädigung des Gehirns), die Propriozeption (die Wahrnehmung der Lage, Position und Bewegung der Gelenke im Raum) und Sehstörungen. Schwindel kann von physiologischen Symptomen wie Übelkeit, Schweißausbrüchen, Kopfschmerzen, Unbehagen in Menschenmengen, Höhenangst, Reisekrankheit, Lichtempfindlichkeit oder Unbehagen bei völliger Dunkelheit und schließlich sozialer Isolation durch Angst vor dem Ausgehen begleitet sein.
Wie wird Schwindel behandelt?
Die Behandlung von akuten Schwindelanfällen besteht aus zwei Komponenten. Die erste besteht darin, die akuten Anfälle zu kontrollieren, und die zweite besteht darin, die Erholung zu beschleunigen und neue Anfälle zu verhindern. Ein ideales Medikament für die Behandlung von Schwindel ist noch nicht gefunden worden. Die verwendeten Medikamente dienen zumeist der symptomatischen Behandlung mit dem Ziel, die akuten Symptome und autonomen Beschwerden zu kontrollieren. Die spezifische Behandlung besteht darin, die dem Schwindel zugrunde liegende Ursache zu beheben.
Übungsprogramme werden bei Schwindel aufgrund von peripheren Gleichgewichtsstörungen eingesetzt. Zu diesem Zweck wird die vestibuläre Rehabilitation eingesetzt.
Was ist vestibuläre Rehabilitation?
Die vestibuläre Rehabilitation wird durchgeführt, um den Patienten an Schwindel bei sich wiederholenden Bewegungen zu gewöhnen und den Schwindel zu verringern. Je nach Ursache ist es möglich, mit einem Rehabilitationsprogramm die Beschwerden des Patienten zu verringern und die Genesung zu beschleunigen. Bei den vestibulären Rehabilitationsübungen handelt es sich um Übungen zur Haltungskontrolle, zur visuell-vestibulären Interaktion und zur Konditionierung, die eine Gewöhnung an die pathologische Reaktion beinhalten und sich als Blickstabilisierungsübungen (Sehübungen), Sehübungen, somatosensorische Übungen und Posturographietraining zusammenfassen lassen. Es wird empfohlen, die Übungen 4-6 Wochen lang 2 Mal täglich durchzuführen. Diese Übungen und Manöver werden individuell organisiert und angewandt. Ziel der vestibulären Rehabilitation ist es, den Schwindel zu reduzieren, der Person ein Gefühl der Sicherheit zu geben, Probleme bei der aktiven Teilnahme am täglichen Leben zu vermeiden, Stürze und Verletzungen zu verhindern und die Isolierung von der Gesellschaft und zusätzliche psychische Störungen wie Angst, Panikstörung und schwere Depression zu vermeiden.
Die Krankheitsgruppen, für die eine vestibuläre Rehabilitation geeignet ist, sind wie folgt:
- Bening paroxysmaler Lagerungsschwindel (BPPV),
- Vestibularisverlust: “einseitig: wie Akustikusneurinom oder Vestibularisneuritis” beidseitig: wie Gentamicin-Toxizität
- Vestibularisprobleme mit schwankendem Verlauf: Menière-Syndrom, perilymphatische Fistel.
- Empirisch bei Patienten mit unsicherer Diagnose: posttraumatischer Schwindel, multifaktorielles Ungleichgewicht bei älteren Menschen
- Zur Desensibilisierung bei psychogenem Schwindel
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Mesotherapie
Was ist Mesotherapie, wozu wird sie eingesetzt?
Mesotherapie: Sie wurde erstmals 1952 von Dr. Michel Pastor in Frankreich in der Sportmedizin eingesetzt. Während sie in Europa in der Schmerzbehandlung weit verbreitet ist, ist sie eine sehr wirksame Methode im Bereich der physikalischen Therapie und Rehabilitation, obwohl es die Meinung gibt, dass sie in unserem Land hauptsächlich in der Ästhetik eingesetzt wird.
Die Mesotherapie ist eine Methode zur Injektion von gemischten Arzneimitteln in die mittlere Hautschicht (Mesoderm) mit Mikroinjektionstechnik unter Verwendung spezieller 4mm-Nadelspitzen in einer Dosis, die unter der normalen Anwendungsdosis liegt. Lokalanästhetika, Vitamine (B1, B6, B5, B12, Vitamin C), NSAID (Schmerz- und Ödemlöser), Myorelaxantien (Muskelrelaxantien), Pentoxifyllin (Kreislaufregulatoren), die für die Schmerzmesotherapie verwendet werden, wirken durch die Beseitigung der Substanzen, die Schmerzen und Ödeme im schmerzhaften Bereich verursachen, durch die Regulierung des Kreislaufs, die Stärkung des Bindegewebes und der Kollagenstruktur in den tragenden Teilen des Körpers, die einem chronischen Trauma ausgesetzt sind.
Wer kann die Mesotherapie anwenden?
Ärzte, die sich mit Schmerzen befassen, sollten besonders ausgebildet und auf Mesotherapieanwendungen spezialisiert sein. Die Mesotherapie wird in Form von Sitzungen in bestimmten Abständen durchgeführt. . Um gute Ergebnisse der Behandlung zu erzielen, sollten die Sitzungen regelmäßig durchgeführt werden.
Was sind die Vorteile einer Schmerzmesotherapie-Behandlung?
Direkte Anwendung des Medikaments an der problematischen Stelle, Lokale und schnelle Wirkung des Medikaments, Kombination von Medikamenten, die sich gegenseitig in ihrer Wirkung verstärken können, Geringere Dosierung des Medikaments, Geringere medikamentenbedingte Nebenwirkungen, Schmerzfreie Behandlungsmethode, Weniger Eingriffe im Vergleich zu vielen Schmerzbehandlungsmethoden, Weniger Sitzungen und längere Sitzungsintervalle, Keine Beeinträchtigung des täglichen Lebens und des Arbeitslebens, Langsame Absorption und lange Verweildauer in der Region.
Bei welchen Erkrankungen wird die Mesotherapie eingesetzt?
Die Schmerzmesotherapie kann bei vielen Problemen eingesetzt werden, z. B. bei Muskel- und Gelenkschmerzen, rheumatischen und degenerativen Erkrankungen (Verkalkung), Bänder- und Sehnenverletzungen, Meniskus, Triggerfinger, Neuralgien (Nervenschmerzen).
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Meniskusrisse
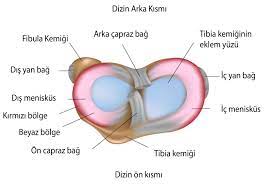
Im Knie gibt es zwei Menisken, einen im inneren Teil (medialer Meniskus) und einen im äußeren Teil (lateraler Meniskus). Diese Strukturen sorgen für eine leichte Beweglichkeit der Knie, die die beweglichsten Gelenke des Körpers sind, und vergrößern die Kontaktflächen der Schienbein- und Oberschenkelknochen zueinander, so dass das Körpergewicht gleichmäßig auf die Knochen verteilt werden kann. Darüber hinaus fängt es die Stoßkraft ab, die bei einem plötzlichen Aufprall im Kniebereich entsteht, und ermöglicht die Ausbreitung der Kniebinnenflüssigkeit auf die Gelenkknorpel.
Ein Meniskusriss kann bei vielen Menschen auftreten, vor allem bei Sportlern. Diejenigen, die schwere Lasten tragen, diejenigen, die ständig stehen, Hausfrauen, die häufig in der Hausarbeit beschäftigt sind, ältere Menschen…
Da der mediale Meniskus unbeweglicher ist, treten seine Risse häufiger auf. Seitliche Meniskusrisse treten häufiger bei akuten Verletzungen auf, die zu Rissen des vorderen Kreuzbandes führen. Risse des medialen Meniskus-Hinterhorns treten häufiger bei älteren Patienten auf.
Was sind die Symptome eines Meniskusrisses?
Das erste Symptom eines Meniskusrisses sind Schmerzen. Die Schmerzen treten in der Regel bei kniebeugenden Bewegungen auf, z. B. beim Treppensteigen, beim Toilettengang und beim Beten. Je nach Größe des Risses werden sie von Beschwerden wie Einrasten, Schnappen, Ploppen, Knacken und Schwellungen in den Knien begleitet. Manche Patienten klagen auch über Schmerzen beim Treppensteigen.
Schmerzen beim Druck auf die Gelenklinie auf der Seite des verletzten Meniskus sind der empfindlichste Untersuchungsbefund. Bei der Untersuchung kann Flüssigkeit in den Gelenken festgestellt werden. Tests wie Mc Murray und Apley können bei der Untersuchung eingesetzt werden.
Liegt bei den untersuchten Patienten ein Meniskusriss und weitere Verletzungsbeschwerden vor, wird eine MRT-Untersuchung zum Nachweis angefordert.
Wie wird ein Meniskusriss behandelt?
Bei einer plötzlichen Verletzung sollte das Knie zunächst geschont, Eis aufgelegt und das Bein komprimiert und hochgelagert werden. Langfristig sollte die Bewegung reguliert werden, nicht-steroidale Schmerzmittel sollten eingenommen werden und der Patient sollte zur Physiotherapie gebracht werden.
Die Patienten können bei Bedarf Krücken benutzen und das Knie kann 4-6 Wochen lang bis zum Knöchel eingegipst werden. Nach 4-6 Wochen sollten die Patienten mit isometrischen Übungen beginnen, um die Muskeln um das Knie und die Hüfte zu stärken.
Die chirurgische Behandlung wird in der Regel bei jungen Patienten und bei vertikalen kongitudinalen Rissen im äußeren Drittel des Meniskus mit guter Vaskularisation angewandt.
Bei der Wahl der Operationsmethode werden das Alter des Patienten, sein allgemeiner Gesundheitszustand, sein Lebensstil und die Lage des Meniskusrisses berücksichtigt. Die partielle Meniskusektomie ist eine häufig angewandte Methode.
Wie wird die Physiotherapie bei Meniskusrissen durchgeführt?
Bei allen Meniskusrissen, ob mit oder ohne Operation, ist ein Übungsprogramm wirksam, um die Symptome zu lindern.
In den ersten Wochen geht es darum, den Bewegungsumfang zu vergrößern und Schmerzen und Schwellungen zu reduzieren. Es werden statische Dehnungsübungen durchgeführt, um eine Atrophie der Oberschenkelmuskulatur zu verhindern, und es kann eine elektrische Stimulation erfolgen. Sobald der Patient dies toleriert, wird mit aktiven Bewegungsübungen begonnen.
Ein frühzeitiges und angemessenes Rehabilitationsprogramm nach partieller Meniskektomie spielt eine wichtige Rolle für die funktionelle Erholung.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Rehabilitation nach Hüftgelenkersatz
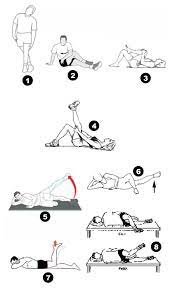
Bei der Hüftgelenkersatzoperation wird bei Patienten, deren Hüftgelenk aus bestimmten Gründen geschädigt ist, das beschädigte Gelenk durch ein künstliches Gelenk ersetzt. Der Hüftgelenksersatz lindert Schmerzen, die auf nichtoperative Behandlungen nicht ansprechen, sorgt für Stabilität (nach Hüftfrakturen und -verrenkungen) und vergrößert den Bewegungsumfang, was zu einer sicheren Bewegung führt.
Wann ist ein Hüftgelenkersatz erforderlich?
- Bei starkem Gelenkverschleiß aufgrund von Arthrose (Verkalkung)
- Bei rheumatischen Erkrankungen wie rheumatoider Arthritis oder Spondylitis ankylosans, die die Bewegung des Gelenks vollständig einschränken
- Bei Durchblutungsstörungen im Bereich des Oberschenkelkopfes
- In fortgeschrittenen Stadien einer angeborenen Hüftluxation
- Knochentumore
- Bei Patienten mit Schäden nach einer Hüftgelenksinfektion kann eine Hüftprothese erforderlich sein.
Präoperative Rehabilitation bei Hüftgelenkersatz
Um den Erfolg einer Hüftgelenkersatzoperation zu erhöhen, ist es wichtig, bereits vor der Operation mit der Rehabilitation zu beginnen. Zu diesem
- Kräftigungsübungen für die Bauch- und Rückenmuskulatur
- Kräftigungsübungen für die Hüft- und Kniemuskulatur
- Erreichen des maximalen schmerzfreien Bewegungsumfangs
- Unterrichtsprogramm für postoperatives Gehen
- Vermittlung von Atemübungen und Husten, um Lungenkomplikationen vorzubeugen und den Abtransport von Sekret zu gewährleisten
- Eine Kräftigung des Musculus gluteus medius der Hüfte ist notwendig, um eine Belastung der Prothese zu vermeiden.
- Von großer Bedeutung ist auch das Erlernen von Positionen, die eine Hüftluxation verhindern, von Transfer- und Gehübungen sowie von Übungen für den ersten postoperativen Tag.
Rehabilitation nach einer Hüftgelenkersatzoperation
Die Mobilisierung des Patienten am 1. und 2. postoperativen Tag, insbesondere mit einem Rollstuhl, ist sehr wichtig. Bei Patienten mit zementierter Technik kann die volle Belastung mit Krücken für 6 Wochen und mit einem Gehstock für 4-6 Monate erfolgen. Bei unzementierten Techniken kann das Gehen mit den Zehen 6-8 Wochen lang geübt werden, das Gehen mit teilweiser Gewichtsbelastung 8-12 Wochen lang und das Gehen mit voller Gewichtsbelastung nach der zwölften Woche. Es ist wichtig, dass der Patient diesen Rehabilitationsprozess unter der Aufsicht eines Facharztes für Physiotherapie und Rehabilitation und eines spezialisierten Physiotherapeuten durchläuft. Das Rehabilitationsprogramm wird auf den Patienten zugeschnitten:
In der ersten Woche sollten nach der Lagerung, der Vorbeugung von tiefen Gefäßverschlüssen und Maßnahmen zur Verbesserung der Lungenfunktion aktive oder aktiv unterstützte Beuge- und Streckübungen für das Hüftgelenk, isometrische Übungen für die Hüft- und Kniemuskulatur, Sitzen auf einem Hochstuhl, Gehen mit einer Gehhilfe, Bauch-, Rücken- und Arm-Bein-Kräftigungsübungen durchgeführt werden.
In der zweiten Woche ist es wichtig, Übungen zu vermitteln, die die Beweglichkeit der Gelenke und die Muskelkraft in der Hüfte erhöhen, den Übergang zu Krücken, wenn das selbständige Gehen mit einer Gehhilfe erreicht ist, Treppenaktivitäten und Situationen, die bei den Aktivitäten des täglichen Lebens zu beachten sind.
Wichtige Punkte für Patienten mit Hüftgelenkersatz
Liegend;
- Nicht auf der Seite auf der operierten Hüfte liegen
- Die Beine nicht übereinander schlagen, nicht übereinander schlagen
- Legen Sie ein Kissen zwischen Ihre Beine
- Legen Sie sich mindestens 30 Minuten pro Tag flach auf den Rücken
- Kein Kissen unter das Prothesenbein legen
Sitzen;
- Nicht auf niedrigen Stühlen und Sesseln sitzen
- Beim Sitzen sollte die Kniehöhe nicht tiefer als die Hüfte sein.
- Verwenden Sie eine Toilettensitzbank
- Beim Sitzen nicht nach vorne lehnen
- Schlagen Sie die Beine nicht übereinander
Stehend;
- Bücken Sie sich nicht, um etwas vom Boden aufzuheben.
- Wenn Sie sich bücken, sollte Ihre Hand die Kniehöhe nicht überschreiten.
- Drehen Sie den Fuß nicht nach innen
- Beugen Sie sich beim Anziehen von Hosen, Socken und Schuhen nicht mehr als 80 Grad und verwenden Sie langstielige Anziehhilfen.
- Halten Sie sich beim Treppensteigen an die Abfolge der gesunden, beinbetriebenen Beinkrücken. Denken Sie daran, dass die umgekehrte Reihenfolge auch für das Hinabsteigen von Treppen gilt.
Empfohlene Sportarten: Schwimmen, Radfahren, Golf, Tanzen, Wassergymnastik
Nicht empfohlene Sportarten: Laufen, Joggen, Sportarten, die Drehungen und plötzliche Bewegungen auf einem festen Fuß erfordern, Kontaktsportarten, schwere Arbeiten.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Wie kommt es zu einer Knöchelverstauchung?
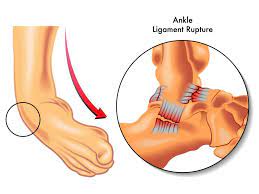
Das Sprunggelenk ist eines der am häufigsten verletzten Gelenke. Das Sprunggelenk ist das Gelenk, das das Bein mit dem Fuß verbindet. Dieses Gelenk wird von drei Knochen gebildet: Diese drei Knochen sind durch sehr starke Bänder miteinander verbunden. Diese Bänder verhindern, dass der Fuß anormale Bewegungen wie Umknicken und Verstauchen ausführt. Die äußeren Seitenbänder befinden sich an der Außenseite des Knöchels und verhindern, dass sich der Knöchel nach innen bewegt. Die inneren Seitenbänder befinden sich auf der Innenseite und verhindern, dass sich der Knöchel nach außen dreht. Bänder sind flexible Strukturen. Nach übermäßiger Belastung kann es jedoch zu Rissen in den elastischen Fasern dieser Bänder kommen.
Verletzungen des äußeren Seitenbandes sind die häufigsten Verletzungen.
Sportverletzungen machen 15 % der Knöchelverletzungen aus. Basketball, Volleyball und Fußball sind die Sportarten mit dem größten Risiko. Knöchelverletzungen können nicht nur nach sportlichen Aktivitäten, sondern auch bei alltäglichen Tätigkeiten auftreten. Im Allgemeinen können Bänder reißen, wenn der Fuß auf unebenem Boden nach innen oder außen gedreht wird. Durch den unvollständig verheilten und vernachlässigten Bänderriss entsteht eine Lockerheit im Gelenk. Wenn keine Schutzmaßnahmen ergriffen werden, können Verstauchungen häufig wiederkehren. Dadurch verschlechtert sich der Zustand der Gelenkknorpel.
Bei einer Verstauchung des Fußes, die als Stadium 1 bezeichnet wird, sind die Bänder nicht gerissen, aber es ist eine Dehnung zu sehen, und es gibt Wasseransammlungen (Ödeme) um das Band herum. Im Stadium 2 sind die Bänder teilweise gerissen. Bei der Untersuchung wird festgestellt, dass das Sprunggelenk gelockert ist. Im Stadium 3 ist eine Selbstheilung aufgrund des Bänderrisses möglicherweise nicht möglich. Bei der Behandlung einer Fußverstauchung im Stadium 3 kann ein chirurgischer Eingriff erforderlich sein.
Was sind die Symptome einer Knöchelverstauchung?
Schwellungen um den Knöchel entstehen durch Blutungen und Ödeme nach einer Verstauchung des Knöchels. Bewegungen des Knöchels sind schmerzhaft. Obwohl es in der Regel schmerzhaft ist, kann der Patient auf seinen Fuß treten. Einige Tage nach der Verstauchung ist an der Stelle der Schwellung ein Bluterguss zu sehen, der auf eine Blutung zurückzuführen ist.
Wie behandelt man eine Fußverstauchung?
Bei Verstauchungen ist es notwendig, ohne Zeitverlust einen Arzt aufzusuchen. In der ersten Phase geht es in erster Linie darum, die Schmerzen zu lindern und die Schwellung zu reduzieren Eisanwendung: Sie ist die wirksamste Methode zur Schmerzlinderung. Außerdem trägt es zum Heilungsprozess bei, indem es Ödeme und Schwellungen reduziert. Es ist unpraktisch, Eis direkt auf die Haut zu legen. Es ist sinnvoller, es auf ein Handtuch zu legen. Das Eis wird 20 Minuten lang aufgelegt, und dieser Zeitraum kann in Abständen von 30 Minuten wiederholt werden. Ruhe: Wenn möglich, sollte der verletzte Knöchel zwei bis drei Tage lang nicht betreten werden. In dieser Zeit können Krücken verwendet werden. Elastische Binde: Eine elastische Binde, die von den Zehen ausgehend gewickelt wird und nicht zu eng anliegt, hilft, die Schwellung zu reduzieren. Hochlagern des Beins: Es ist notwendig, den Fuß zwei bis drei Tage lang so weit wie möglich über der Brusthöhe zu halten. Auch diese Anwendung trägt zur Verringerung der Schwellung bei. Schmerzmittel: Je nach Stärke der Schmerzen können einfache Schmerzmittel oder Medikamente, die sowohl schmerzlindernd als auch ödemreduzierend wirken, eingesetzt werden. Knöchelbandagen: Spezielle Knöchelbandagen für Verstauchungen können verwendet werden, um den Knöchel während des Heilungsprozesses zu stützen und die Schmerzen zu lindern. Sie ermöglichen es dem Knöchel, sich auf und ab zu bewegen, verhindern aber eine Verstauchung. Mit einigen von ihnen kann Sport getrieben werden.
Wie verläuft der Heilungsprozess bei einer Knöchelverstauchung?
Bei einer Fußverstauchung im Stadium 1 sind die Bänder nicht gerissen, aber gedehnt. Bei der Behandlung wird eine elastische Bandage um den Fuß des Patienten gewickelt, und es wird empfohlen, sich auszuruhen und nicht zu viel zu gehen. Gleichzeitig sollte weiterhin Eis aufgelegt werden. Die Fußverstauchung heilt in der Regel innerhalb von drei Wochen aus. Im Stadium 2 sind die Bänder teilweise gerissen. Bei der Untersuchung wird festgestellt, dass der Knöchel gelockert ist. Bei der Behandlung können je nach Grad der Verletzung Teilgips, Schiene oder spezielle Knöchelschienen angelegt werden. Auf diese Weise bleibt der Knöchel des Patienten ruhiggestellt und die Heilung der Bänder wird beschleunigt. Darüber hinaus werden Ödem- und Schmerzmittel verabreicht. Wenn sich der Patient ausreichend lange ausruht, dauert die Genesung 3-6 Wochen.
Im Stadium 3 ist das Band gerissen und kann möglicherweise nicht mehr von selbst heilen. Bei der Behandlung einer Fußverstauchung im Stadium 3 muss das gerissene Band repariert werden oder es kann ein anderes Band transplantiert werden. Da das Band vollständig gerissen ist, dauert es länger, bis der Fuß nach der Operation geheilt ist.
Nach einer Verstauchung des Sprunggelenks klingen Beschwerden wie Schmerzen und Schwellungen in der Regel innerhalb von zwei Wochen ab. Nach dem Abklingen der Schmerzen ist es notwendig, die Bewegungen des Sprunggelenks zu üben, um zukünftige Bewegungseinschränkungen im Sprunggelenk zu vermeiden. In dieser Zeit sollte eine physiotherapeutische Betreuung erfolgen.
Die Heilungsrate nach einer Verstauchung des Sprunggelenks liegt zwischen 80 und 90 Prozent, und eine chirurgische Behandlung ist nur selten erforderlich. Es dauert jedoch vier bis sechs Wochen, bis die Bänder vollständig verheilt sind. Neue Zerrungen, die auftreten, bevor die Knöchelbänder vollständig verheilt sind, wirken sich negativ auf die Heilung der Bänder aus und bilden die Grundlage für wiederkehrende Verstauchungen in der Zukunft. Eine weitere Ursache für wiederkehrende Verstauchungen ist eine Verschlechterung des muskulären Gleichgewichts aufgrund einer Schwächung der Muskeln. Wiederholte Verstauchungen verursachen ein Gefühl der Unsicherheit und chronische Schmerzen im Knöchel.
Was kann man tun, um Verstauchungen des Knöchels zu vermeiden?
Schuhe mit hohen Absätzen und unbequeme Schuhe sollten nicht getragen werden, auch wenn sie benutzt werden sollen, Schuhe, die den Fuß vom Knöchel aus umschließen, sollten bevorzugt werden, spezielle Knöchelarmbänder während des Sports bei wiederkehrenden Verstauchungen zu verwenden, sich vor dem Training gut aufzuwärmen, auf den Boden zu achten, auf dem Sport getrieben oder gelaufen wird, die Muskeln um den Knöchel zu stärken.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist laterale Epicondylitis (Tennisarm), mediale Epicondylitis (Golferellenbogen)?
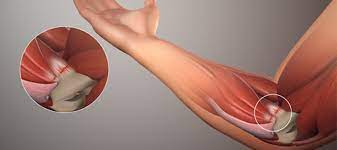
Die laterale Epicondylitis wird oft auch als Tennisarm bezeichnet. Es handelt sich um eine schmerzhafte Erkrankung, die an der Außenseite des Ellenbogens auftritt, wo die Muskel-Sehne am Knochen ansetzt. Sehnen verbinden den Muskel mit dem Knochen. Bei dem betroffenen Muskel handelt es sich um den Extensor carpi radialis brevis. Bei der lateralen Epicondylitis kommt es zu einer Degeneration und Schwächung der Sehnenansatzstelle. Sie kann Schmerzen bei Bewegungen verursachen, bei denen dieser Muskel aktiv ist (Strecken, Greifen usw.). Epicondylitis medialis Golferellenbogen ist eine Erkrankung, die durch Schmerzen und Empfindlichkeit des knöchernen Vorsprungs an der Innenseite des Ellenbogens gekennzeichnet ist. Am medialen Epicondylus setzen die Sehnen der Armmuskeln an, die für die Beugung des Handgelenks verantwortlich sind. Der Golferellenbogen kann durch eine Überbeanspruchung dieser Muskeln entstehen. Wenn die Muskeln überbeansprucht werden, werden die Sehnen in dem Bereich, in dem sie ansetzen, einer wiederholten Zugkraft ausgesetzt. Infolgedessen kommt es zu Entzündungen und kleinen Rissen in den Sehnen, die Schmerzen verursachen.
Wer hat laterale Epicondylitis (Tennisarm)?
Sportarten wie Tennis werden häufig mit dieser Erkrankung in Verbindung gebracht. Er tritt häufig zwischen dem 30. und 50. Lebensjahr auf, kann aber auch bei jüngeren und älteren Menschen vorkommen. Der Golferellenbogen tritt am häufigsten bei Männern zwischen 20 und 49 Jahren auf.
Welche Erkrankungen verursachen die laterale Epicondylitis (Tennisellenbogen) und die mediale Epicondylitis (Golferellenbogen)?
Überlastung: Tätigkeiten, die eine Belastung an der Ansatzstelle der Sehne verursachen, erhöhen die Verletzungsgefahr für die Sehne. Diese Belastungen können wiederholtes Halten, Greifen, Schneiden, Streichen, Verdrehen, Quetschen sein.
Trauma: Eine Verletzung kann auch durch eine plötzliche, unerwartete Bewegung, Kraft und Aktivität entstehen.
Was sind die Symptome der lateralen Epicondylitis (Tennisellenbogen) und der medialen Epicondylitis (Golferellenbogen)?
Der Hauptgrund, warum Patienten eine Behandlung benötigen, sind Schmerzen. Beim Tennisellenbogen ist der Schmerz auf den hervorstehenden Knochen, den so genannten “lateralen Epikondylus”, an der Außenseite des Ellenbogens begrenzt. Beim Golferellenbogen treten die Schmerzen an der inneren (medialen) Seite des Ellenbogens auf. In diesem Bereich kommt es zu einer Empfindlichkeit bei Berührung. Der Schmerz kann sich auch bei Bewegungen verstärken, die die Sehne belasten (z. B. Greifen, Dehnen, Beugen). Der Schmerz beginnt am Ellenbogen bei Aktivität und kann vom Unterarm bis zur Hand ausstrahlen. Manchmal treten die Schmerzen auch ohne jede Bewegung auf.
Welche Behandlungsmethoden gibt es für die laterale Epicondylitis (Tennisellenbogen) und die mediale Epicondylitis (Golferellenbogen)?
Änderung der Aktivität: Aktivitäten, die diesen Zustand verursachen, sollten eingeschränkt werden. Es wird empfohlen, anstrengende Aktivitäten einzuschränken, anstatt sich völlig auszuruhen. Modifizierte Haltetechniken, bei denen beide Hände während der Aktivität benutzt werden, können das Problem verringern.
Medikation: Eine entzündungshemmende (schmerz- und ödemlindernde) Behandlung hilft, die Schmerzen zu lindern.
Bandage: Die Bandage wird über den hinteren Unterarmmuskeln und unterhalb des Ellenbogens getragen. Die Ellenbogenbandage reduziert die Spannung auf die Sehnen und ermöglicht die Heilung.
Physiotherapie: Kräftigungs- und Dehnungsübungen können zur Genesung beitragen. Vor allem wenn der Ellenbogen vollständig geöffnet ist, können Dehnübungen für das Handgelenk von Vorteil sein. Auch Ultraschall- und Wärmebehandlungen können zur Physiotherapie eingesetzt werden.
Injektion: Das Steroid ist ein starkes entzündungshemmendes Mittel, das lokal injiziert werden kann. Die Injektion sollte nicht öfter als dreimal innerhalb von 3 Monaten durchgeführt werden. Sie wird in Sitzungen durchgeführt
Schmerzmesotherapie: Es handelt sich um die Injektion von Medikamenten in Mischungen in die mittlere Schicht der Haut (Mesoderm) mit Mikroinjektionstechnik unter Verwendung spezieller 4mm-Nadelspitzen in einer Dosis, die niedriger ist als die normale Gebrauchsdosis. Die Mesotherapie wird in Form von Sitzungen in bestimmten Abständen durchgeführt.
Chirurgische Behandlung: Eine chirurgische Behandlung sollte in Betracht gezogen werden, wenn der Betroffene aufgrund von Schmerzen nicht mehr in der Lage ist, seinen täglichen Aktivitäten nachzugehen und zu arbeiten, und eine nicht-chirurgische Behandlung länger als 6 Monate nicht geholfen hat. Bei einer chirurgischen Behandlung ist es erforderlich, krankes, degeneriertes Sehnengewebe zu entfernen. Die Physiotherapie nach der Operation hilft, die Bewegungen des Arms wiederherzustellen. Um die alten Aktivitäten wieder aufnehmen zu können, sind Kräftigungsprogramme erforderlich.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was sind entzündliche Gelenkrheumatismen?
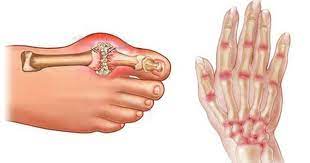
Entzündlicher Gelenkrheumatismus ist ein allgemeiner Begriff und keine einzelne Krankheit, sondern es gibt fast 200 rheumatische Erkrankungen. Davon ist der entzündliche Rheumatismus die häufigste;
- Rheumatoide Arthritis (RA),
- Spondyloarthropathien (SpA) (wie Spondylitis ankylosans (AS), Psoriasis rheumatica (PsA), reaktive Arthritis und Arthritis infolge entzündlicher Darmerkrankungen),
- Erkrankungen des Bindegewebes (systemischer Lupus erythematodes und Sjögren-Syndrom usw.).
- Darüber hinaus werden Krankheiten wie Morbus Behçet, Familiäres Mittelmeerfieber (FMF) und Gicht ebenfalls als “entzündliche” rheumatische Erkrankungen definiert.
Was ist die Ursache für entzündliches Gelenkrheuma?
Bei den meisten dieser Krankheiten handelt es sich um Autoimmunerkrankungen und Krankheiten, die durch das Immunsystem verursacht werden. Die meisten dieser entzündlichen Krankheiten sind für die Mechanismen bekannt, durch die das Immunsystem und/oder die Entzündungsmechanismen unangemessen arbeiten und den Körper veranlassen, Krankheiten gegen sich selbst zu erzeugen. Die meisten Krankheiten, die durch eine genetische Veranlagung verursacht werden, werden durch einen äußeren Faktor ausgelöst. Es können Gelenkschmerzen und Symptome auftreten, die den Körper dauerhaft schädigen können.
Was sind die allgemeinen Symptome des entzündlichen Rheumas?
- Anschwellen der Gelenke
- Gelenkschmerzen
- Bewegungseinschränkung in den Gelenken
- Morgensteifigkeit
- Kreuz-, Hüft- oder Rückenschmerzen (bei Entzündungen der Wirbelsäule wie z. B. Spondyloarthropathie)
- Funktionsverlust der Gelenke
- Hautausschläge oder trockene Augen (bei Bindegewebserkrankungen)
- Wiederkehrende Wunden/Schäfte im Mund (Behçet-Krankheit)
- Wiederkehrende Unterleibsschmerzen und Fieber (FMF/Familiäres Mittelmeerfieber)
- Entzündlicher Rheumatismus an der Großzehe (Gicht)
Welche Abteilung behandelt entzündliche Gelenkrheumatismus-Krankheiten?
Rheumatologische Leistungen werden von einem Rheumatologen (Rheumatologen) erbracht. Ein Rheumatologe ist ein Arzt, der sich auf die Diagnose und medizinische Behandlung von Arthritis und anderen rheumatischen Erkrankungen spezialisiert hat. Im engeren Sinne ist ein Rheumatologe ein Arzt mit einer Spezialisierung in Innerer Medizin (5 Jahre) und einer anschließenden Ausbildung in Rheumatologie (3 Jahre); ein Rheumatologe konzentriert sich auf die Diagnose der rheumatischen Erkrankung, bevor er sie behandelt. “Entzündlicher Gelenkrheumatismus” ist ein allgemeiner Begriff und bezieht sich auf alle Arten von Arthritis und Rheumatismus. Neben den entzündlichen systemischen (den ganzen Körper betreffenden) und gelenkspezifischen rheumatischen Erkrankungen fallen auch degenerative, stoffwechselbedingte und mechanische Erkrankungen des Bewegungsapparates in das Fachgebiet des Rheumatologen. Da der Rheumatologe ein Facharzt für Innere Medizin ist, verfügt er über die Infrastruktur, um die meisten Probleme der inneren Organe (Herz, Niere, Lunge, Leber, Magen-Darm-Trakt usw.) zu lösen, die bei Rheumapatienten aufgrund der Krankheit selbst oder der Behandlung häufig auftreten können.
Wie wird entzündlicher Gelenkrheumatismus diagnostiziert?
Zunächst erkundigt sich der Rheumatologe nach der Krankengeschichte und den Beschwerden und erhebt eine Anamnese. Anschließend konzentriert er sich auf die körperliche Untersuchung, wobei er nicht nur die Gelenke untersucht, sondern auch auf systemische Befunde achtet, die den ganzen Körper betreffen können. Oft reicht ein einziger Test nicht aus, um eine endgültige Diagnose des entzündlichen Rheumas zu stellen. Der Rheumatologe kann mehrere Blutuntersuchungen oder bildgebende Untersuchungen (Röntgen, Ultraschall oder MRT) anordnen, um den klinischen Befund zu bestätigen und die Diagnose zu sichern.
Welche Tests gibt es für entzündlichen Rheumatismus?
- Rheumafaktor (RF): Hohe (positive) Werte des Rheumafaktors werden mit Autoimmunerkrankungen, insbesondere entzündlichem Rheuma, in Verbindung gebracht.
- Anti-Citrullinated Cyclic Peptide (Anti-CCP)-Antikörper-Test: Ein positiver Anti-CCP-Antikörper in Kombination mit RF bestätigt rheumatoide Arthritis und liefert prognostische Informationen. Bei Personen, die diesen Antikörper tragen, wird im Allgemeinen davon ausgegangen, dass sie an Rheuma leiden.
- Anti-Nuklearer-Antikörper-Test (ANA): Dieser Test wird durchgeführt, um festzustellen, ob der Körper Autoantikörper produziert, deren Vorhandensein auf eine mögliche Autoimmunerkrankung hinweist und eine Bindegewebserkrankung in Betracht zieht.
- Anti-ds-DNA-Antikörper: Ein für den systemischen Lupus erythematodes spezifischer Autoantikörper.
- Anti-SSA/SSB-Antikörper: Ein Test auf Autoantikörper, die bei der als Sjögren-Syndrom bekannten Bindegewebserkrankung auftreten.
- HLA-B27-Gentests:
- Erythrozyten-Sedimentationsrate (auch bekannt als Sedim oder ESR): Mit ihrer Hilfe lässt sich der Grad der Entzündung im Körper bestimmen. Bei entzündlichen rheumatischen Gelenkerkrankungen ist sie in der Regel hoch, muss aber nicht immer hoch sein.
- Test auf C-reaktives Protein (CRP): Wie die ESR bestimmt er das Vorhandensein einer schweren Infektion oder eines entzündlichen Rheumas irgendwo im Körper. Ein hoher CRP-Wert im Blut ist in der Regel bei Patienten mit entzündlichem Gelenkrheuma hoch, aber wie die ESR muss er nicht immer hoch sein, auch wenn Rheuma vorhanden ist.
Gibt es eine Behandlung für entzündlichen Rheumatismus?
Im Allgemeinen gibt es keine Behandlung, die entzündlichen Rheumatismus vollständig heilt, aber es gibt viele Behandlungen, die die Krankheit zum Stillstand bringen, Gelenkschmerzen lindern und die Lebensqualität verbessern können. Die Priorität des Rheumaspezialisten besteht immer darin, die Entzündung im Körper zu reduzieren und zu verhindern. Die Verringerung der Entzündung trägt dazu bei, dauerhafte Schäden sowohl an den Gelenken als auch an den inneren Organen zu verhindern. Bei der Behandlung von entzündlichem Rheuma kommen verschiedene Medikamente und unterschiedliche Methoden zum Einsatz. Dazu gehören unter anderem;
- Kortisonhaltige und nicht kortisonhaltige entzündungshemmende Medikamente,
- Klassische entzündungshemmende Rheumamittel (DMARDs), die den Krankheitsverlauf verändern: insbesondere Medikamente mit Sulfasalazin, Hydroxychloroquin und Methotrexat,
- Biologische Wirkstoffe (bDMARDs): Diese neue Generation von Rheumamitteln wird häufig bei Menschen eingesetzt, die auf herkömmliche Rheumamittel nicht ansprechen, und ist sehr wirksam bei der Verringerung von Entzündungen,
- Komplementärmedizinische Methoden (z. B. Ozontherapie, Laserbehandlungen)
- Pilates, Hydrotherapie, Aqua/Pool-Behandlungen und Übungen, die unter der Aufsicht von Spezialisten für Physiotherapie und Rehabilitation und FTR durchgeführt werden,
- Spezialisierte Ernährung
Was ist für eine erfolgreiche Behandlung des entzündlichen Rheumas erforderlich?
Eine frühzeitige Diagnose ist für die erfolgreiche Behandlung von Rheuma sehr wichtig. Eine frühzeitige Diagnose erfordert eine lange Untersuchung und Nachsorge des Patienten. Denn die Symptome ändern sich in dem Zeitraum, in dem die Beschwerden ab- oder zunehmen. Die Art der Behandlung ist von Person zu Person unterschiedlich und sollte bei jedem Patienten anders gehandhabt werden. Bei chronischen Krankheiten kann eine langfristige Behandlung erforderlich sein. Durch die medikamentöse Behandlung und die Physiotherapie unter ärztlicher Aufsicht kann die Krankheit zwar nicht vollständig beseitigt werden, aber ihr Fortschreiten wird aufgehalten und das Leben des Patienten wird durch die Linderung der Schmerzen erleichtert.
Medikamente werden eingesetzt, um die Schmerzen des Patienten zu lindern, die Krankheit zu stoppen oder Schwellungen und Schmerzen zu lindern. Diese Medikamente wirken auf die rheumabedingte Entzündung. Darüber hinaus werden Muskelrelaxantien, Vitaminpräparate und blutdrucksenkende Medikamente eingesetzt, um andere Symptome des Patienten zu beseitigen. Diese Medikamente sollten mit reichlich Wasser eingenommen werden. Außerdem ist darauf zu achten, ob es Nebenwirkungen gibt (einige Medikamente können eine Schwangerschaft verhindern). Zu den Behandlungsmethoden bei Rheuma gehören die medikamentöse Therapie, intraartikuläre Injektionen, Physiotherapie und Operationen. Der wichtigste Aspekt der Aufgabe und Leistung eines Rheumatologen besteht darin, zu bestimmen, welche Behandlungsmethode wann, wie und wie lange angewendet wird. Daher sollten die Behandlungsoptionen von einem Rheumatologen geleitet werden.
Welche Arten von entzündlichem Rheumatismus gibt es?
Der häufigste entzündliche Rheumatismus;
- Rheumatoide Arthritis (RA),
- Spondyloarthropathien (SpA) (wie Spondylitis ankylosans (AS), Psoriasis rheumatica (PsA), reaktive Arthritis und Arthritis infolge entzündlicher Darmerkrankungen),
- Erkrankungen des Bindegewebes (Systemischer Lupus erythematodes und Sjögren-Syndrom usw.).
- Darüber hinaus werden Krankheiten wie Morbus Behçet, Familiäres Mittelmeerfieber (FMF) und Gicht ebenfalls als “entzündliche” rheumatische Erkrankungen definiert.
Was ist rheumatoide Arthritis (RA)?
Seropositive rheumatoide Arthritis: Sie ist die häufigste Form des entzündlichen Rheumas. Sie kann schwerwiegendere und schwerwiegendere Symptome als andere Arten von Rheuma haben. Zu den allgemeinen Symptomen gehören Schwellungen und Schmerzen in den kleinen Gelenken (Finger oder Handgelenke), Steifheit in den Gelenken für mehr als 30 Minuten am Morgen und ein Gefühl der Steifheit, das bei Bewegung nachlässt, allgemeine Schwäche und Müdigkeit. Bei unkontrollierten Patienten können auch Schwellungen, Rötungen und Wärmegefühle in den Gelenken der Hand und/oder des Handgelenks hinzukommen.
Welche Krankheiten gehören zur Gruppe der Spondyloarthropathien (SpA)?
Spondyloarthritis oder Spondyloarthropathie (SpA) ist die Bezeichnung für eine Gruppe von rheumatischen Erkrankungen. Diese Gruppe von Krankheiten betrifft etwa einen von hundert Patienten in der Bevölkerung. Die Symptome der SpA-Erkrankungen sind sehr vielfältig, beginnen aber in der Regel in den so genannten Iliosakralgelenken (dem Gelenk zwischen Steißbein und Becken). Neben den Iliosakralgelenken sind auch Wirbelsäulengelenke, periphere Gelenke (wie Knie, Hüfte, Schulter und Knöchel) sowie Sehnen- und Bandansätze an den Knochen (insbesondere Fersen- und Sohlenschmerzen) betroffen. Bei Patienten mit dieser SpA-Gruppe treten auch Schuppenflechte (Psoriasis) auf der Haut, eine Entzündung der Augen (Uveitis) und entzündliche Darmerkrankungen auf. Die wichtigsten Erkrankungen der SpA-Gruppe sind die ankylosierende Spondylitis (AS), die Psoriasis-Arthritis (PsA), die reaktive Arthritis und die enteropathische Arthritis aufgrund einer entzündlichen Darmerkrankung.
Was sind Bindegewebskrankheiten, insbesondere der systemische Lupus erythematodes (SLE) und das Sjögren-Syndrom?
Was ist systemischer Lupus erythematosus?
Der systemische Lupus erythematodes (auch als SLE oder einfach Lupus bezeichnet) ist eine Krankheit, die verschiedene gesundheitliche Probleme verursacht. Sie kann Hautausschläge, Arthritis, Blutarmut, epileptische Anfälle oder psychiatrische Erkrankungen verursachen und befällt häufig innere Organe wie Nieren, Lunge und Herz. Einst eine Krankheit mit hoher Sterblichkeitsrate, ist sie heute zu einer chronischen (lang anhaltenden) Krankheit geworden. Im Jahr 1954 lag die Überlebensrate nach 4 Jahren Krankheit bei 50 %, während sie heute bei über 97 % liegt.
Grund
SLE ist eine chronische (lang anhaltende) Entzündungskrankheit, die durch eine Funktionsstörung des Immunsystems verursacht wird, das normalerweise für den Schutz des Körpers vor Infektionen und Krebs zuständig ist. Bei SLE überarbeitet sich das Immunsystem und produziert große Mengen an abnormalen Antikörpern. Diese abnormen Antikörper greifen das Candida-Gewebe des Patienten an. Die Ursache von Lupus ist nicht genau bekannt, aber es wird vermutet, dass erbliche Ursachen, Umweltbedingungen und hormonelle Veränderungen eine Rolle spielen können.
Auswirkungen auf die Gesundheit
Die Häufigkeit von SLE liegt zwischen 40 und 50 pro 100.000 Menschen.
In einigen ethnischen Gruppen, z. B. bei Schwarzen, ist sie häufiger anzutreffen.
Mehr als 80 Prozent der Lupuspatienten sind Frauen.
Diagnose
- Aufgrund der großen Vielfalt an Symptomen ist die Diagnose oft schwierig und der Arzt muss sehr vorsichtig sein. Typische Merkmale von SLE sind:
- Schmetterlingsförmige Hautflecken auf den Wangen
- Ein Hautmakel, der an sonnenexponierten Hautstellen auftritt
- Wunden in Mund und Nase
- Arthritis in einem oder mehreren Gelenken
- Nierenentzündung
- Erkrankungen des Nervensystems wie Epilepsie, Geisteskrankheiten und Schlaganfall
- Fieber, Gewichtsverlust, Haarausfall, Durchblutungsstörungen in den Fingern und Zehen, Brustschmerzen beim tiefen Atmen (Rippenfellentzündung) und Bauchschmerzen sind häufige Symptome.
Labortests sind für die Diagnose des SLE sehr wichtig. Insbesondere der Test auf antinukleäre Antikörper (ANA) ist bei SLE immer positiv.
Die Krankheit kann sich schleichend manifestieren, so dass die endgültige Diagnose oft erst spät gestellt wird.
Behandlung
Die Behandlung von SLE hängt von den klinischen Problemen ab und davon, ob die Krankheit derzeit aktiv ist. Eine frühere und genauere Diagnose, ein besseres Verständnis der Immunanomalien bei SLE und die Forschung im Bereich der Behandlung werden gemeinsam dazu beitragen, die Behandlung von SLE-Patienten zu verbessern.
Bei der Nachsorge von SLE-Patienten ist eine regelmäßige medizinische Beurteilung wichtig. Die medikamentöse Behandlung sollte für jeden Patienten entsprechend seinen spezifischen Problemen und dem Schweregrad der Erkrankung angepasst werden. Bei einer leichten Entzündung können nicht-steroidale Entzündungshemmer helfen. Kortikosteroide, das wichtigste Medikament zur Behandlung des SLE, sollten nur mit Vorsicht eingesetzt werden. Bei der Anwendung von Steroiden ist es wichtig, die Knochen zu schützen. Antimalariamittel (Malariamittel) wie Hydroxychloroquin verringern die Krankheitsaktivität und helfen bei Haut- und Gelenkbeschwerden. In schwereren Fällen von SLE sind Immunsuppressiva wie Azathioprin und Cyclosporin erforderlich. Die Krankheit durchläuft oft Perioden der Ruhe und geringer oder keiner Aktivität (Remission), in denen die Medikamente reduziert und manchmal die Behandlung beendet werden kann.
SJÖGREN-SYNDROM
Was ist das Sjögren-Syndrom?
Das Sjögren-Syndrom ist eine chronische, langwierige Erkrankung, die durch trockene Augen und einen trockenen Mund gekennzeichnet ist.
Sie ist nach dem schwedischen Augenarzt Henrik Sjögren benannt, der sie erstmals beschrieben hat.
Sie tritt häufig im Zusammenhang mit rheumatischen Erkrankungen wie rheumatoider Arthritis, Lupus erythematodes, Sklerodermie und Polymyositis auf.
Bei etwa der Hälfte der Patienten tritt sie jedoch allein auf.
Wie entsteht das Sjögren-Syndrom?
Die Ursache ist nicht genau bekannt. Es gibt Hinweise darauf, dass genetische oder virale Infektionen durch unbekannte Mechanismen das Sjögren-Syndrom verursachen können. Es wird angenommen, dass diese Krankheit hauptsächlich durch eine Störung des Immunsystems verursacht wird. Das Immunsystem ist der Abwehrmechanismus des Körpers gegen Krankheiten. Beim Sjögren-Syndrom ist der normale Kontrollmechanismus des Immunsystems gestört, was zu einer übermäßigen Produktion von weißen Blutkörperchen führt. Diese so genannten Lymphozyten wandern zu den Tränen- und Speicheldrüsen und zerstören diese Gewebe. Dies führt zu einem Rückgang der Sekretion sowohl der Speicheldrüsen als auch der Tränendrüsen, d. h. zu Trockenheit. Gleichzeitig scheiden diese Zellen Eiweißstoffe aus, so genannte “Autoantikörper”, die im Blut nachgewiesen werden können. Diese Autoantikörper sind ein Hinweis darauf, dass das Immunsystem nicht richtig funktioniert und die Speichel- und Tränendrüsen schädigen kann. Andere Organe wie Gelenke, Lunge, Nieren, Nerven, Schilddrüse, Leber und Gehirn können ebenfalls vom Sjögren-Syndrom betroffen sein.
Wer hat das Sjögren-Syndrom?
Obwohl das Sjögren-Syndrom in jedem Alter auftreten kann, ist es bei Frauen über 45 Jahren am häufigsten. Unter 20 Jahren ist es sehr selten.
Was sind die Symptome des Sjögren-Syndroms?
Sie beginnt in der Regel langsam. Der Patient spürt eine starke Trockenheit in den Augen und im Mund. Viele haben auch einen trockenen Husten und ein kitzelndes Gefühl im Rachen. Die Speicheldrüsen können anschwellen und der Geschmacks- und Geruchssinn kann beeinträchtigt sein. Rötung, Brennen, Juckreiz und Überempfindlichkeit gegenüber Licht entstehen durch die Trockenheit der Augen. Wird die Krankheit nicht angemessen behandelt, kann es zu Geschwüren an der äußersten durchsichtigen Membran des Auges, der Hornhaut, und selten zur Erblindung kommen. Patienten mit dem Sjögren-Syndrom können auch Trockenheit der Nase, der Haut und der weiblichen Geschlechtsorgane entwickeln.
Kauen, Schlucken und Sprechen können aufgrund von Mundtrockenheit schwierig sein. Daher sollten die Patienten viel Flüssigkeit zu sich nehmen.
Auch Zahnkaries ist bei Patienten weit verbreitet. Das liegt daran, dass Speichel eine Flüssigkeit ist, die Bakterien bekämpft und die Bildung von Karies verhindert. Beim Sjögren-Syndrom ist die Speichelsekretion beeinträchtigt, was die Entstehung von Karies begünstigt.
Manchmal können Patienten eine Art von Lymphknotenkrebs entwickeln, der als “Lymphom” bezeichnet wird. Obwohl dies selten vorkommt, sollte bei der Untersuchung und Nachsorge der Patienten darauf geachtet werden.
Wie wird das Sjögren-Syndrom diagnostiziert?
Diese Diagnose sollte bei Patienten mit trockenem Mund und trockenen Augen vermutet werden. Bei der Untersuchung können Befunde wie rote und juckende Augen, geschwollene Speicheldrüsen, trockene Zunge und vergrößerte Lymphknoten im Halsbereich festgestellt werden. Das Vorhandensein von Autoantikörpern in Bluttests unterstützt ebenfalls die Diagnose.
Trockenheit im Auge wird durch den “Schirmer-Test” festgestellt. Auch eine Untersuchung der Hornhaut durch einen Augenarzt gibt Aufschluss über die Trockenheit.
Ein “Sialogramm” kann durchgeführt werden, um zu prüfen, ob die Speicheldrüsen richtig funktionieren. Bei diesem Test wird ein Farbstoff in die Speicheldrüse gespritzt und anschließend werden spezielle Aufnahmen gemacht. Für die endgültige Diagnose des Sjögrens-Syndroms sollte eine Lippenbiopsie, d. h. ein kleines Stück der kleinen Speicheldrüsen in der Lippe, entnommen und unter dem Mikroskop auf das Vorhandensein von Lymphozyten untersucht werden.
Die Überwachung der Lungen- und Nierenfunktion durch direkte Röntgenaufnahmen und Labortests kann hilfreich sein.
Wie wird das Sjögren-Syndrom behandelt?
Obwohl es keine eindeutige Diagnose für diese Krankheit gibt, können die Beschwerden der Patienten gelindert und ihre Lebensqualität durch spezielle Behandlungen der Symptome verbessert werden. Da nicht alle Patienten die gleichen Symptome haben, sollte das Behandlungsprogramm vom Arzt individuell nach den Bedürfnissen des Patienten geplant werden. Regelmäßige ärztliche und zahnärztliche Kontrolluntersuchungen sind unerlässlich.
- Bei trockenen Augen können künstliche Tränen und Augentropfen verwendet werden.
- Eines der wirksamsten Mittel gegen Mundtrockenheit ist das Trinken von viel Flüssigkeit. Spezielle Kaugummis (vorausgesetzt, sie sind zuckerfrei, um Karies vorzubeugen), Zahnpasten und regelmäßiges Zähneputzen helfen den Patienten.
- Bei trockener Haut können für empfindliche Haut empfohlene Feuchtigkeitscremes verwendet werden. Es kann empfohlen werden, zu Hause und am Arbeitsplatz Dampfgeräte zu verwenden, die die Dampfluft befeuchten.
- Nichtsteroidale Antirheumatika können zur Vorbeugung von Schwellungen, Steifheit, Muskelschmerzen und Gelenkentzündungen eingesetzt werden. Bei schwerwiegenden Patienten kann auch Kortison empfohlen werden, das jedoch aufgrund der Schwere der Nebenwirkungen nur unter ärztlicher Aufsicht eingenommen werden sollte. Wenn Patienten an einer anderen rheumatischen Erkrankung leiden (z. B. rheumatoide Arthritis, Lupus usw.), ist auch deren Behandlung unerlässlich.
- Leichte Übungen wie Gehen und Schwimmen sind nützlich, um die Elastizität von Muskeln und Gelenken zu erhalten. Da Übungen auch eine vorbeugende Wirkung auf Gelenkschäden haben, sollten sie in das Behandlungsprogramm aufgenommen werden. Die Patienten sollten auch Informationen über die Krankheit und Ratschläge zum Stressabbau erhalten.
- Ein bestimmter “Antikörper” im Blut von Patientinnen mit Sjögren-Syndrom wird selten mit Herzproblemen bei Neugeborenen in Verbindung gebracht. Daher sollten Patientinnen, die schwanger sind oder sich ein Kind wünschen, ihren Arzt zu diesem Thema befragen.
- Das Sjögren-Syndrom ist im Allgemeinen nicht lebensbedrohlich. Die Trockenheit im Mund und in den Augen ist jedoch lang anhaltend und kann ein Leben lang bestehen bleiben. Die Verwendung künstlicher Feuchtigkeitscremes und die Beachtung der Zahnhygiene können in der Regel ernsthafte Probleme verhindern.
MORBUS BEHÇET
Was ist die Behçet-Krankheit?
Die Behçet-Krankheit, die erstmals 1937 von Dr. Hulusi Behçet, einem türkischen Professor für Dermatologie, beschrieben wurde, ist eine chronische Krankheit, die Wunden (Aphthen, Geschwüre) im Mund und im Genitalbereich sowie Entzündungen im Auge verursacht.
Bei einigen Patienten verursacht es auch Arthritis, Entzündungen und Verstopfungen der Blutgefäße, Entzündungen des Verdauungstrakts, des Gehirns und des Rückenmarks.
Die Behçet-Krankheit zeigt bei jedem Patienten ein anderes Bild. Bei einigen Patienten verläuft die Krankheit mild und es treten nur Geschwüre im Mund und im Genitalbereich auf.
Bei anderen verläuft sie schwerer und kann zu einer Meningitis (Entzündung der das Gehirn umgebenden Membranen) führen. Schwere Symptome treten in der Regel erst Monate oder sogar Jahre nach dem Auftreten der ersten Symptome auf. Die Symptome können lange anhalten oder innerhalb weniger Wochen wieder verschwinden. Typischerweise treten die Symptome auf, verschwinden wieder und treten erneut auf (Schübe).
Grund
Die Ursache der Behçet-Krankheit ist nicht genau bekannt. Die meisten Symptome werden durch eine Entzündung der Blutgefäße verursacht. Man nimmt an, dass diese Entzündung der Blutgefäße durch das Immunsystem verursacht wird, aber es ist nicht bekannt, was diese Reaktion auslöst.
Die Behçet-Krankheit ist nicht ansteckend. Neben Störungen des Immunsystems spielen vermutlich auch erbliche Ursachen eine Rolle bei der Entstehung. Es wird auch angenommen, dass Umweltfaktoren (wie Viren oder Bakterien) die Krankheit bei anfälligen Personen auslösen können.
Die Behçet-Krankheit ist in den Ländern entlang der “Seidenstraße” (Mittelmeerraum, Türkei, Iran, asiatische Länder, Fernost, Japan) weit verbreitet. Obwohl die Krankheit in der Regel in den 20er und 30er Jahren beginnt, kann sie in jedem Alter auftreten. Der “Pathergietest”, bei dem die Haut mit einer Nadel nach einer bestimmten Methode eingestochen wird, kann zur Diagnose herangezogen werden, ist aber nur bei 40 % der Patienten positiv.
Behandlung
Obwohl es keine vollständige “Heilung” des Morbus Behçet gibt, ist es oft möglich, die Symptome mit geeigneten Medikamenten zu kontrollieren. Ziel der Behandlung ist es, die Symptome zu lindern und Komplikationen wie Behinderung oder Erblindung zu verhindern. Die Wahl des Medikaments und die Dauer der Behandlung hängen vom Zustand des Patienten ab. Bei einigen Symptomen kann eine Kombination mehrerer Behandlungen erforderlich sein.
- Topische (lokale, regionale) Behandlung: Zur Linderung von Schmerzen und Beschwerden können Kortikosteroide auf die Geschwüre aufgetragen werden, um die Entzündung zu verringern, oder Schmerzsalbe, um die Schmerzen zu lindern. Bei Mundgeschwüren kann eine Mundspülung verschrieben werden.
- Orale Medikamente: Je nach Schwere der Symptome des Patienten können Kortikosteroide wie Prednisolon, Immunsuppressiva wie Azathioprin, Chlorambucil, Cyclosporin oder Colchicin verschrieben werden. Wenn diese Medikamente keine Wirkung auf die Symptome haben, können andere Medikamente wie Cyclophosphamid oder Methotrexat verschrieben werden.
Auch bei wirksamer Behandlung kann es zu Exazerbationen kommen.
Was ist Familiäres Mittelmeerfieber – FMF?
Das familiäre Mittelmeerfieber (FMF) ist eine Erbkrankheit, die in der Türkei, in nordafrikanischen Ländern, bei Armeniern, Arabern und Juden vorkommt. Sie ist in der medizinischen Fachliteratur als Familiäres Mittelmeerfieber (FMF) bekannt. Die Krankheit ist gekennzeichnet durch wiederkehrende akute (plötzlich auftretende), kurzzeitige, schmerzhafte Anfälle von Peritonitis (Bauchfellentzündung), Pleuritis (Rippenfellentzündung) oder Arthritis (Gelenkentzündung), die von Hautausschlägen begleitet sein können. Bei einigen Patienten kann auch die Niere betroffen sein, was als Amyloidose bezeichnet wird. In seltenen Fällen können neben der Amyloidose auch eine Nierenbeteiligung und eine Gefäßentzündung auftreten. Eine Nierenbeteiligung kann zu Nierenversagen führen.
Grund
Obwohl vor kurzem eine Mutation (Veränderung) in einem Gen namens “Pyrin” bei dieser Krankheit gefunden wurde, ist die genaue Ursache nicht bekannt.
Diagnose
Bei Patienten mit einem Anfall stützt sich die Diagnose auf klinische Befunde, die Familienanamnese, Untersuchungsergebnisse und Labortests. Der Nutzen einer genetischen Analyse bei Patienten ist begrenzt, da die bisher identifizierten Mutationen nur bei 80 % der Patienten mit AAA gefunden wurden. Eine genetische Analyse kann jedoch in atypischen Fällen nützlich sein.
Behandlung
Es hat sich gezeigt, dass eine kontinuierliche Behandlung mit 1 bis 2 mg Colchicin täglich bei einem erheblichen Teil der Patienten Anfälle und die Entwicklung einer Amyloidose verhindern kann. Amyloidose ist jedoch nach wie vor ein ernstes Problem bei Patienten, die die Behandlung nicht einhalten oder die erst spät mit Colchicin beginnen. Es ist nicht bekannt, wie Colchicin Anfälle verhindert oder die Entwicklung von Amyloidose verhindert. Bei einigen Patienten, die mit Colchicin behandelt werden, ändert sich die Häufigkeit der Anfälle nicht, während die Entwicklung der Amyloidose zum Stillstand kommt. Daher sollte die Colchicin-Behandlung lebenslang erfolgen. Es ist bekannt, dass die Colchicin-Behandlung eine sichere, angemessene und wichtige Behandlung für Patienten mit AAA ist. Sie wird auch dann empfohlen, wenn die Patientin schwanger wird. Obwohl Colchizin nachweislich keine schädlichen Auswirkungen auf das Kind hat, werden bei schwangeren AAA-Patientinnen eine Fruchtwasseruntersuchung (Entnahme einer Probe aus dem Wassersack, in dem sich das Kind befindet) und eine genetische Untersuchung des Fötus empfohlen.
Was für eine Krankheit ist Gicht und gehört sie zu den rheumatischen Erkrankungen?
Die Gicht, die als “die Krankheit der Könige und die Königskrankheit” bezeichnet wird, ist spätestens seit Hippokrates Gegenstand zahlreicher Studien und betrifft bekanntlich unzählige Menschen. Gicht ist eine Krankheit, die durch plötzliche, schwere Anfälle mit Schmerzen, Empfindlichkeit, Rötung, Schwellung und erhöhter Temperatur in einigen Gelenken gekennzeichnet ist. In der Regel ist immer nur ein Gelenk betroffen, und das ist in der Regel das Großzehengelenk. Andere Gelenke wie Knie, Ellbogen und Handgelenk können ebenfalls betroffen sein.
Die Anfälle entwickeln sich sehr schnell, und der erste Anfall tritt meist nachts auf. Es ist die schmerzhafteste aller Rheumatismusarten.
Angriffe können aus den folgenden Gründen entstehen:
- Zu viel Alkoholkonsum
- Zu strenge Diät und Hungersnot
- Übermäßiger Verzehr von bestimmten Lebensmitteln
- Eine Operation (selbst ein einfacher Eingriff wie eine Zahnextraktion kann die Ursache sein)
- Plötzliche, schwere Krankheit
- Übermäßige Müdigkeit und übermäßiges Grübeln aus irgendeinem Grund
- Gelenktrauma, Verletzung
- Verabreichung von Chemotherapie
- Einnahme von harntreibenden Medikamenten
(Diuretika sind Medikamente, die bei Bluthochdruck eingesetzt werden und für die Ausscheidung von Flüssigkeit aus dem Körper sorgen)
Vergessen Sie nicht!
Wenn Sie an Gicht leiden und nach einer kleinen Verletzung oder einem Trauma starke Schmerzen im Gelenk haben und die Heilung länger als erwartet dauert, sollten Sie daran denken, dass es sich um einen Gichtanfall handeln könnte.
Alles, was Ihr Körpersystem aus dem Gleichgewicht bringt, kann einen Gichtanfall auslösen. Achten Sie auf die ersten Anzeichen eines akuten Anfalls, denn je früher die Behandlung beginnt, desto besser.
Was ist die Ursache für Gicht?
Gicht wird durch einen Überschuss an Harnsäure in unserem Körper verursacht. Harnsäure ist auch im Blut gesunder Menschen als Abbauprodukt verschiedener chemischer Prozesse vorhanden.
Ein Überschuss an Harnsäure wird jedoch entweder durch eine übermäßige Produktion von Harnsäure, eine geringe Ausscheidung über die Nieren oder eine übermäßige Aufnahme von Purinen, die im Körper in Harnsäure umgewandelt werden, mit bestimmten Lebensmitteln verursacht. Rotes Fleisch, Meeresfrüchte und Hülsenfrüchte sind reich an Purinen.
Auch alkoholische Getränke erhöhen den Harnsäurespiegel erheblich. Die Ansicht, dass Gicht durch übermäßiges Essen und Trinken verursacht wird, ist nicht richtig. Der übermäßige Verzehr bestimmter Lebensmittel oder eine übermäßige Gewichtszunahme können bei Gichtpatienten zu mehr Anfällen führen.
Das Problem der chemischen Prozesse, die Harnsäure im Körper durchläuft, kann in Familien vererbt werden oder als Komplikation einer anderen Krankheit auftreten. Es kann von den Eltern oder Großeltern vererbt werden. Aber auch Umweltfaktoren können eine Rolle spielen. Darüber hinaus leiden nicht alle Mitglieder einer Familie an Gichtanfällen.
Mit der Zeit führt ein Überschuss an Harnsäure im Blut zu Ablagerungen in den Gelenken. Infolgedessen bildet die Harnsäure in den Gelenken nadelartige Kristalle, die Gichtanfälle auslösen. Diese Kristalle bilden sich nicht nur in den Gelenken. Harnsäure kann sich auch unter der Haut, als Tofus im Ohrläppchen und als Nierensteine in den Harnwegen ablagern. Tofus sieht aus wie ein kleiner, weißer Pickel.
Was sind die langfristigen Risiken?
Die ersten Gichtanfälle verursachen keine dauerhaften Gelenkschäden, und Ihre Gelenke bleiben völlig normal. Wird ein Gelenk jedoch wiederholt von Gichtanfällen heimgesucht – was heute dank der Behandlung sehr selten ist -, dann schädigen die Harnsäurekristalle das Gelenk und es kann sich eine chronische Arthritis entwickeln. In leichten Fällen sind die Anfälle sehr selten, die Abstände zwischen den Anfällen können in Jahren gemessen werden, und es entstehen keine bleibenden Schäden.
Gicht ist eng mit Fettleibigkeit, Bluthochdruck, Hyperlipidämie und Diabetes verbunden. Wenn Gicht nicht behandelt wird, können sich Nierensteine bilden.
Wie wird Gicht diagnostiziert?
Da verschiedene rheumatische Erkrankungen Gichtanfälle imitieren können und die Behandlung spezifisch für Gicht ist, ist eine korrekte Diagnose sehr wichtig. Die körperliche Untersuchung und die Anamnese sind für die Diagnose sehr hilfreich.
Ihr Arzt kann die folgenden Untersuchungen anfordern:
Blutuntersuchung. Gemessen wird die Menge der Harnsäure im Blut. Dieses Ergebnis kann jedoch irreführend sein. Denn Gichtpatienten können normale oder sogar niedrige Harnsäurewerte haben. Gleichzeitig können auch bei gesunden Menschen, insbesondere bei fettleibigen Menschen, hohe Werte festgestellt werden.
Untersuchung der Gelenkflüssigkeit. Die Gelenkflüssigkeit kann von Ihrem Arzt mit einer Spritze abgesaugt und unter dem Mikroskop auf das Vorhandensein von Uratkristallen untersucht werden. Wenn diese Kristalle gefunden werden, ist die Diagnose Gicht bestätigt. Dieser Test ist besonders nützlich, wenn die Gicht auf untypische Weise beginnt. So kann die Gicht manchmal eine andere rheumatische Erkrankung wie die rheumatoide Arthritis imitieren.
Direkte Röntgenaufnahme der Gelenke (Röntgen). Wenn Ihr Arzt es wünscht, kann eine Röntgenaufnahme Ihres Gelenks gemacht werden, aber normalerweise ist das Ergebnis normal und hilft nicht bei der Diagnose.
Vergessen Sie nicht!
Wiederholte Gichtanfälle können Ihr Gelenk schädigen und eine dauerhafte Arthritis verursachen. Moderne Behandlungsmethoden können die Entstehung von Arthritis verhindern.
Wie wird Gicht behandelt?
Akute Gichtanfälle werden mit entzündungshemmenden Analgetika behandelt. Diese Medikamente wirken schmerzlindernd und entzündungshemmend. Da diese Medikamente bei Gicht nur für kurze Zeit eingesetzt werden, verursachen sie in der Regel keine nennenswerten Nebenwirkungen und werden gut vertragen. Allerdings können manchmal Verdauungsstörungen, Magenschmerzen, Übelkeit, Hautausschlag und Kopfschmerzen auftreten. Auch Asthmapatienten sollten bei der Einnahme dieser Arzneimittel vorsichtig sein. Menschen, die in der Vergangenheit an Geschwüren gelitten haben, sollten ihren Arzt unbedingt darüber informieren, damit der Arzt eine Behandlung wählen kann, die nicht schädlich ist. Aspirin und Aspirin-haltige Medikamente sollten während akuter Anfälle vermieden werden.
Ein weiteres Medikament, das zur Behandlung akuter Anfälle eingesetzt wird, ist Colchicin. Colchicin ist sehr wirksam, kann aber häufig Übelkeit, Erbrechen und Durchfall verursachen. Die intravenöse Verabreichung dieses Arzneimittels verringert das Auftreten dieser Nebenwirkungen. Wenn Ihr Arzt entscheidet, Ihnen Colchicin zu geben, wird er Ihnen empfehlen, es alle 2 Stunden einzunehmen, bis die Schmerzen nachlassen oder Nebenwirkungen wie Durchfall auftreten.
Es ist wirksamer, wenn Sie Ihre Medikamente zu Beginn des Anfalls einnehmen. Aus diesem Grund ist es sinnvoll, die vom Arzt empfohlenen Medikamente zu Hause aufzubewahren und sie einzunehmen, bis Sie Ihren Arzt aufsuchen, wenn der Anfall beginnt.
Ein Gichtanfall kann sehr schnell und erfolgreich bekämpft werden, wenn Sie die Empfehlungen Ihres Arztes sorgfältig und genau befolgen. Ein schmerzhaftes Gelenk wie der große Zeh sollte geschützt werden. Es ist hilfreich, eine käfigartige Struktur über den Fuß zu legen, um das Gelenk vor Gewichten wie Decken und Bettdecken zu schützen.
Die bei akuten Anfällen empfohlenen Medikamente haben keine Wirkung auf den Harnsäurespiegel im Blut. Mit anderen Worten: Diese Arzneimittel verhindern weder neue Anfälle noch die Ansammlung von Harnsäure in den Gelenken. Wenn Ihre Anfälle häufiger werden, wenn Sie Tofus/Nierensteine entwickeln oder wenn Bluttests hohe Harnsäurespiegel zeigen, kann Ihr Arzt Ihnen daher Medikamente zur Senkung des Harnsäurespiegels im Blut empfehlen. Bei einer solchen Entscheidung müssen Sie jeden Tag Medikamente einnehmen, unabhängig davon, ob Sie einen Anfall haben oder nicht. Es gibt verschiedene Medikamente, die zu diesem Zweck als vorbeugende Behandlung eingesetzt werden. Beispiele sind Allopurinol, das die Bildung von Harnsäure im Körper blockiert, und Probenecid, das die Nieren bei der Ausscheidung von Harnsäure unterstützt. Je nach der Menge der Harnsäure in Ihrem Urin können Sie zwischen diesen beiden Medikamentenarten wählen. Mit der richtigen Behandlung kann die Gicht in fast allen Fällen gut kontrolliert werden.
Nicht vergessen!
Die präventive Behandlung ist lebenslang.
Sie sollten viel Flüssigkeit zu sich nehmen.
Tritt während der vorbeugenden Behandlung ein Anfall auf, ist dieser gesondert zu behandeln.
Diät
Früher hielt man die Ernährung für wichtiger, aber seit der Entdeckung wirksamer Behandlungsmethoden können viele Gichtkranke essen und trinken, was sie wollen. Es ist ratsam, Innereien wie Leber und Nieren zu meiden, da einige Lebensmittel eine hohe Konzentration an Zellen enthalten und Harnsäure durch Zellzerstörung gebildet wird. Eiweißhaltige Lebensmittel (vor allem Fleisch) sollten in Maßen verzehrt werden; ein gewisses Maß an diesen Lebensmitteln ist für jeden Menschen von Vorteil, nicht nur für Gichtpatienten. Wenn Sie übergewichtig sind, hilft eine Gewichtsabnahme nicht nur, den Uratspiegel im Blut zu senken, sondern ist auch gut für Ihr Herz. Eine zu strenge Diät und Hungern kann jedoch auch Anfälle auslösen.
Alkohol
Der übermäßige Genuss von alkoholischen Getränken ist nicht die Ursache der Gicht, kann aber einen Anfall auslösen. Es gibt verschiedene Gerüchte darüber, welche Getränke man trinken sollte und welche nicht; nehmen Sie diese nicht ernst. Manchmal berichten Patienten jedoch, dass eine bestimmte Art von alkoholischen Getränken einen Anfall auslöst. In diesem Fall wird dem Patienten geraten, diese Art von Getränk nicht zu trinken.
EINIGE FRAGEN ÜBER GICHT und ANTWORTEN
Können Frauen Gicht bekommen?
Das Risiko für Gicht besteht vor allem bei Männern über 40 Jahren, doch kann die Krankheit Menschen jeden Alters treffen. Sehr selten kann Gicht auch bei älteren Frauen nach der Menopause auftreten. Sie kann insbesondere bei Frauen auftreten, die harntreibende Medikamente einnehmen, die zur Behandlung von Bluthochdruck oder Herzkrankheiten empfohlen werden können. Diese Medikamente bewirken, dass Harnsäure im Körper gespeichert wird. Die Entwicklung von Gicht bei jungen Frauen ist sehr selten und erfordert besondere Untersuchungen.
Verursacht Gicht schwere Gelenkerkrankungen?
Sie kann nur auftreten, wenn keine Behandlung erfolgt. Zunächst sind die Anfälle akut und das Gelenk kehrt in seinen normalen Zustand zurück. Die Ablagerung von Harnsäure kann jedoch zu Deformierungen und Behinderungen führen. Die gute Nachricht ist, dass dies mit einer geeigneten Behandlung verhindert werden kann.
Wird Harnsäure auch an anderen Stellen als in den Gelenken gespeichert?
In anderen Bereichen kann es unter der Haut gespeichert werden, zum Beispiel an den Ohren und Händen. Es kann auch in unseren inneren Organen, insbesondere in den Nieren, gespeichert sein. Aus diesem Grund sollten bei der Untersuchung eines Gichtpatienten Nierentests durchgeführt werden. Hierfür wird eine Urinprobe
Kann die langfristige Einnahme von Medikamenten, die den Harnsäurespiegel senken, schädlich sein?
Diese Arzneimittel sind sehr sicher. Manchmal kann es notwendig sein, die Einnahme aufgrund von Hautausschlägen oder Sodbrennen zu unterbrechen. Ansonsten können sie kontinuierlich und ohne Nebenwirkungen eingenommen werden.
Gibt es noch andere Arten von Kristallen als Harnsäure, die Gelenkerkrankungen verursachen können?
Eine besondere Art von Kalziumkristallen kann sich ebenso wie Harnsäure in den Gelenken ablagern. Es kann zu akuten Anfällen kommen, die der Gicht ähneln, aber in diesem Fall ist das Kniegelenk und nicht der große Zeh betroffen.
Ist die Prävalenz von Gicht von Land zu Land unterschiedlich?
Es gibt bestimmte Rassen (z. B. pazifische Länder) mit hohen Harnsäurespiegeln; diese Menschen sind von Natur aus anfälliger für Gicht. Selbst in ein und demselben Land kann das Auftreten von Gicht zu verschiedenen Zeiten unterschiedlich sein. So war die Häufigkeit von Gicht in den europäischen Ländern während des Zweiten Weltkriegs sehr gering, als Hunger herrschte und die Lebensbedingungen sehr schwierig waren.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist das chronische Müdigkeitssyndrom?

Das chronische Müdigkeitssyndrom wird heute auch als “chronische neuroendokrine Immundysfunktion” bezeichnet. Es handelt sich um eine chronische Erkrankung, die im Allgemeinen nicht durch Ruhepausen verschwindet, länger als 6 Monate anhält, häufig den Bewegungsapparat und Kopfschmerzen betrifft und viele Systeme einbezieht. Das Chronische Müdigkeitssyndrom unterscheidet sich von anderen Krankheiten, die Müdigkeit verursachen, dadurch, dass die Ursache der Krankheit nicht eindeutig bekannt ist. Ob das chronische Müdigkeitssyndrom durch medizinische (organische) oder psychiatrische Ursachen ausgelöst wird, ist in der medizinischen Fachwelt noch umstritten. Um das chronische Müdigkeitssyndrom zu diagnostizieren, sollten daher die Anamnese, die körperliche Untersuchung, der psychische Zustand und die Laborergebnisse ausgewertet werden.
Was sind die Symptome der chronischen Müdigkeit?
- Häufige Symptome des chronischen Müdigkeitssyndroms sind folgende:
- Ständige Müdigkeit und Schläfrigkeit, chronische Müdigkeit seit mehr als 6 Monaten aus unbekannten Gründen, Müdigkeit, die nicht durch Ruhe verschwindet.
- Muskel- und Gelenkschmerzen, die nicht auf eine offensichtliche rheumatische Erkrankung zurückzuführen sind und die stark genug sind, um die täglichen Aktivitäten der betroffenen Person einzuschränken,
- Halsweh
- Schmerzen im Unterleib
- Energieverlust
- Übelkeit und Erbrechen
- Überempfindlichkeit gegen Schall, Lärm, Licht, Umweltfaktoren,
- Vergesslichkeit und Abnahme der kognitiven Leistungsfähigkeit. Oder Vergesslichkeit und damit einhergehende Konzentrationsprobleme
- Störungen des Schlafverhaltens und der Schlafqualität, Unfähigkeit zu “schlafen”, obwohl man 5-8 Stunden geschlafen hat,
- Schwächung des Immunsystems
- Störungen der Regelmäßigkeit des Stuhlgangs
- Negative Einstellung zur Arbeit und zum sozialen Leben
- Ständige Unruhe
- Depressionen oder Schwindelgefühle
Da die Müdigkeit mit immunologischen (ähnlich wie bei Allergien), rheumatischen (Gelenk-, Rücken-, Kreuz-, Muskelschmerzen) und neuropsychiatrischen (Schlafstörungen, Konzentrationsschwierigkeiten) Symptomen einhergehen kann, wird das Chronische Müdigkeitssyndrom in einigen medizinischen Fachkreisen als “Chronische neuroendokrine Immunstörung” bezeichnet.
Wie wird das chronische Müdigkeitssyndrom diagnostiziert?
Es gibt keinen spezifischen Test, um das chronische Müdigkeitssyndrom zu diagnostizieren. Die Diagnose wird nach Ausschluss anderer klinischer Erkrankungen gestellt, die Müdigkeit verursachen können. Insbesondere Depressionen sollten nicht mit dem chronischen Müdigkeitssyndrom verwechselt werden. Allerdings können Patienten im Laufe der Zeit psychische Störungen und insbesondere Depressionen entwickeln. Das bedeutet jedoch nicht, dass jeder, der an einer Depression leidet, auch ein chronisches Müdigkeitssyndrom hat.
Klassischerweise sind für die Diagnose des chronischen Müdigkeitssyndroms die folgenden zwei Kriterien erforderlich:
Das chronische Müdigkeitssyndrom wird anerkannt, wenn die klinisch bewertete, nicht erkannte, anhaltende oder wiederkehrende Müdigkeit neu ist oder bekanntermaßen (z. B. nicht lebenslang) auftritt, nicht das Ergebnis andauernder Aktivität ist, nicht hauptsächlich durch Ruhe gelindert wird und zu einer deutlichen Einschränkung der derzeitigen Aktivitäten in Beruf, Ausbildung, Gesellschaft und Privatleben führt.
Gleichzeitig müssen vier oder mehr der folgenden Symptome vorhanden sein, die seit mindestens sechs aufeinander folgenden Monaten bestehen und nicht früher als die Müdigkeit eingesetzt haben dürfen.
- Erhebliche Beeinträchtigung des Kurzzeitgedächtnisses oder der Konzentration
- Halsweh
- Zärtlichkeit in den Lymphknoten
- Muskelschmerzen
- Schmerzen in verschiedenen Gelenken ohne Rötung oder Schwellung
- Neue, wechselnde oder starke Kopfschmerzen
- Unfähigkeit, am Morgen aufzuwachen (anhaltende Schläfrigkeit)
- Unwohlsein, das mehr als 24 Stunden nach einer Arbeit anhält
Neben diesen Hauptsymptomen werden auch Bauchschmerzen, Alkoholunverträglichkeit, Blähungen, Brustschmerzen, chronischer Husten, Durchfall, Schwindel, Mund- und Augentrockenheit, Ohrenschmerzen, Herzklopfen, Kieferschmerzen, Morgensteifigkeit, Übelkeit, Nachtschweiß, psychische Probleme (Depressionen, Reizbarkeit, Angstzustände, Panikattacken), Kurzatmigkeit, Hautempfindlichkeit, Kribbeln und Gewichtsverlust berichtet.
Wie wird chronische Müdigkeit behandelt und welche Ärzte sind Spezialisten für das Chronische Müdigkeitssyndrom?
Bei chronischer Müdigkeit ist die Vorgeschichte der Müdigkeitsbeschwerden (Anamnese), die der Patient dem Arzt mitteilt, äußerst wichtig. Begleitsymptome der Müdigkeit und zusätzliche Erkrankungen (Komorbiditäten) sind für den Facharzt ebenso wichtig. Darüber hinaus werden alle aussagekräftigen Informationen über die soziale Vorgeschichte des Patienten, seine Arbeit und seine täglichen Aktivitäten vom Arzt notiert. Da der chronischen Müdigkeit viele immunologische (Autoimmun-), rheumatologische, entzündliche und metabolische Erkrankungen zugrunde liegen und ein Facharzt für Rheumatologie sowohl Facharzt für Innere Krankheiten als auch Facharzt für Rheumatologie ist, wurde in einer in den USA durchgeführten Studie festgestellt, dass der am besten qualifizierte Arzt für die Behandlung der chronischen Müdigkeit ein Facharzt für Rheumatologie ist. Das chronische Müdigkeitssyndrom wird häufig mit Fibromyalgie und dem myofaszialen Schmerzsyndrom verwechselt, weshalb ein Rheumatologe am besten geeignet war, diese Unterscheidung zu treffen. Der Studie zufolge wurde vorgeschlagen, dass die Diagnose “chronisches Müdigkeitssyndrom” oder “chronische Müdigkeit aufgrund eines Fibromyalgie-Syndroms” von einem Rheumatologen überprüft und bestätigt werden sollte, bevor ein Patient die Diagnose erhält. Der Rheumatologe muss viele Faktoren berücksichtigen, um die richtige Diagnose zu stellen, und sobald die richtige (endgültige) Diagnose gestellt ist, können viele Ursachen der Müdigkeit behandelt werden, und diese Behandlung beginnt oft mit der Beseitigung der Entzündungsursachen. Es ist auch sehr wichtig, die Menge der entzündungsfördernden Nahrungsmittel zu reduzieren. Eine entzündungshemmende Diät, die sowohl von einem Rheumatologen als auch von einem Ernährungsberater verschrieben wird, ist in dieser Hinsicht von großer Bedeutung.
Es gibt jedoch auch Fälle, in denen keine internistischen und rheumatologischen Ursachen für die Müdigkeit vorliegen, oder es können auch behandlungsresistente Zustände auftreten. In diesen Fällen wird die Behandlung der chronischen Müdigkeit in Anwesenheit von Psychiatern und Psychologen begonnen. Diese Situation, zu der noch weitere Fachrichtungen hinzukommen, unterstreicht die Bedeutung einer multidisziplinären Arbeit bei der Behandlung des chronischen Müdigkeitssyndroms, die nicht nur von einem Arzt geleistet werden darf. Patienten mit chronischem Müdigkeitssyndrom werden ermutigt, ein aktives soziales Leben zu führen. Stressabbau und Entspannungstechniken können helfen, chronische Schmerzen und Müdigkeit zu verringern. Es ist auch äußerst wichtig, die körperliche Gesundheit und körperliche Aktivitäten nicht zu vernachlässigen. Es ist auch sehr wichtig, dass die Art der Übungen und körperlichen Aktivitäten von einem Spezialisten für Physiotherapie und Rehabilitation (PT) individuell gestaltet und unter ärztlicher Aufsicht fortgesetzt werden. Im Allgemeinen wird empfohlen, sehr schwere Übungen an Tagen zu vermeiden, an denen die Müdigkeit zu stark spürbar ist. Der Physiotherapeut passt das Ausmaß der körperlichen Aktivität und der Übungen an die Fähigkeiten des Patienten an, so dass “personalisierte” Programme erstellt werden. Daher ist es von großem Vorteil, wenn körperliche Aktivität, Ruhe und Schlafmuster unter der Aufsicht eines Arztes und eines Physiotherapeuten stehen.
Da eine andere neue Bezeichnung für das chronische Müdigkeitssyndrom chronische neuroendokrine Immunstörungen lautet, wenden einige Physiotherapeuten (und andere Fachrichtungen) auch eine ergänzende Behandlungsmethode namens Neuraltherapie an. Die Neuraltherapie ist eine Methode, die die Systeme aktiviert, die den Körper zur Selbstheilung befähigen. Bei der Neuraltherapie werden bestimmte “Störfelder” identifiziert und in diese Bereiche injiziert, so dass chronische Schmerzen und Müdigkeit unterdrückt werden können.
Obwohl die Krankheit noch nicht vollständig geheilt werden kann, haben eine Reihe von Medikamenten bei bestimmten Patienten eine positive Reaktion gezeigt. Die medikamentöse und ergänzende Behandlung des chronischen Müdigkeitssyndroms ist jedoch nicht einfach. Die Moral ist sehr wichtig, um mit dieser Krankheit fertig zu werden. Das Ziel der Behandlung ist immer, den Patienten aktiver zu machen und die Müdigkeit zu verringern. Die Überwachung durch den Arzt ist sehr wichtig, und Bewegung/Aktivität sollte niemals aufgegeben werden.
Was sind die offensichtlichen Ursachen für chronische Müdigkeit und wie unterscheidet sie sich vom chronischen Müdigkeitssyndrom?
In der Medizin gibt es viele medizinische und psychiatrische Ursachen für chronische Müdigkeit. Die folgende Liste enthält die häufigsten Ursachen für chronische Müdigkeit (mit 15 Themen).
Anämie ist die häufigste Krankheitsgruppe bei Müdigkeit. Die häufigste Ursache bei Frauen ist Anämie aufgrund von Eisenmangel, aber nicht jede Anämie ist auf Eisenmangel zurückzuführen.
Vitamin- oder Mineralstoffmangel: Insbesondere ein chronischer Mangel an Vitamin D, Vitamin B12, Magnesium, Eisen und Zink kann zu Müdigkeit führen.
Schilddrüsenerkrankungen: Eine Schilddrüsenunterfunktion (Hypothyreose) ist die Hauptursache für chronische Müdigkeit aufgrund einer Schilddrüsenerkrankung. Auch subklinische Hypothyreose, Autoimmun-Thyreoiditis-Erkrankungen wie Hashimoto/Graves sollten nicht vergessen werden.
Diabetes (unkontrollierter Diabetes mellitus) oder Insulinresistenz
Herzkrankheiten: Insbesondere die chronische Herzinsuffizienz/Kardiomyopathie ist eine der wichtigsten Ursachen für Müdigkeit. Auch Perikarditis (Entzündung der Herzmembran) kann chronische Müdigkeit verursachen.
Krebs: Patienten, bei denen Krebs diagnostiziert wurde, können aus verschiedenen Gründen unter Müdigkeit leiden, und vor allem ist es wichtig, daran zu denken, dass Müdigkeitssymptome das früheste Anzeichen einiger Krebsarten sein können.
Psychiatrische Ursachen: Chronische Ängste oder Depressionen können die Hauptursache für chronische Müdigkeit sein.
Infektionskrankheiten: Infektionskrankheiten, die aus verschiedenen Gründen im Körper auftreten, sind ebenfalls häufige Ursachen für Müdigkeit: Insbesondere die chronische virale Hepatitis (B und C) kann Müdigkeit ohne Gelbsucht, in chronisch aktiver Form oder in der Trägerform verursachen. Chronische parasitäre Erkrankungen, Tuberkulose (Tuberkulose), HIV (AIDS), Epstein-Barr-Virus (EBV) können ebenfalls chronische Müdigkeit verursachen.
Krankheiten aufgrund von Schwermetallbelastung: Schwermetallvergiftungen können schleichende Krankheiten und chronische Müdigkeit verursachen. Stoffe wie Blei, Kadmium, Arsen, Quecksilber, Aluminium, Fluorid und Kupfer können sich im menschlichen Gewebe anreichern und DNA-Schäden verursachen, die zu Gesundheitsproblemen wie Krebs, Nierenerkrankungen und chronischer Müdigkeit führen.
Stoffwechsel- / andere endokrine Erkrankungen: z. B. chronisches Nierenversagen und Leberversagen, oder hormonelle Ursachen / Nebennierenfunktionsstörungen (im Zusammenhang mit dem Hypothalamus-Hypophysen-Nebennieren-Zyklus) oder Hypotonie neuralen Ursprungs können die Ursache für chronische Müdigkeit sein.
Schlafapnoe: Schlafapnoe ist als eine der wichtigsten Ursachen für chronische Müdigkeit bekannt, insbesondere bei übergewichtigen Personen und Menschen mit Schnarchproblemen.
Immunologische Ursachen (im Zusammenhang mit dem Immunsystem): Chronische rheumatologische Erkrankungen, Bindegewebserkrankungen, entzündlicher Gelenkrheumatismus und andere Autoimmun- oder Immunerkrankungen werden während der aktiven Phasen der Krankheit von chronischer Müdigkeit begleitet. Chronische Darmentzündungen / Colitis / Glutensensitivität / entzündliche Darmerkrankungen / Leaky-Gut-Syndrom sind ebenfalls Ursachen für chronische Müdigkeit.
Dekonditionierung und körperliche Schwäche: Müdigkeit steht auch in engem Zusammenhang mit körperlicher Stärke und Fitness. Ein gut trainierter und starker Mensch wird später müde.
Unterernährung: Sie ist eine wichtige Ursache für chronische Müdigkeit. Viele Menschen ernähren sich falsch und entziehen sich wichtige Vitamine, Mineralien, Elektrolyte und Proteine.
Arbeitsstress: In der heutigen Zeit können viele Menschen die Arbeitsbelastung nicht mehr bewältigen, was zu chronischer Müdigkeit führt.
Die Ursache der als Chronisches Müdigkeitssyndrom bekannten Krankheit ist jedoch nicht eindeutig bekannt.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Entzündliche Schmerzen im unteren Rückenbereich
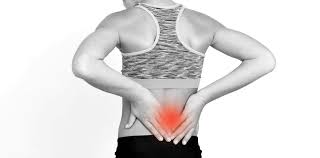
Schmerzen im unteren Rückenbereich sind ein weltweit weit verbreitetes Problem, das Dutzende von Ursachen haben kann.
Die meisten Kreuzschmerzen werden durch “mechanische” Ursachen wie strukturelle Störungen, Bandscheibenvorfälle und Bandscheibenvorwölbungen verursacht. Die meisten dieser mechanischen Schmerzen werden durch eine Belastung der Lendenwirbelsäule ausgelöst, z. B. durch das Heben von schweren Gegenständen oder übermäßige Bewegung. Im Allgemeinen werden die meisten mechanischen Schmerzen durch Ruhe gelindert.
Entzündliche Kreuzschmerzen treten jedoch schleichend auf, ohne dass eine Belastung oder ein Trauma vorliegt. Das charakteristischste Merkmal entzündlicher Kreuzschmerzen ist, dass sie sich in Ruhe verschlimmern und bei Bewegung abklingen. Er ist fast das Gegenteil des mechanischen Kreuzschmerzes. Entzündliche Kreuzschmerzen werden in der medizinischen Fachsprache auch als entzündliche Kreuzschmerzen bezeichnet, aber die Entzündung ist nicht auf eine Infektion zurückzuführen. Die Mehrzahl der entzündlichen Kreuzschmerzen ist durch die Gruppe der Spondyloarthropathien gekennzeichnet, die gemeinhin als “entzündlicher Kreuzschmerz” bezeichnet werden. Die schwerste dieser Spondyloarthropathien ist die ankylosierende Spondylitis (AS).
Entzündliche Kreuzschmerzen sind ein Zustand, der berücksichtigt werden muss. Insbesondere bei Patienten unter 40 Jahren, die seit mehr als drei Monaten unter Morgensteifigkeit (mindestens 45 Minuten) und Kreuzschmerzen leiden und bei denen sich die Kreuzschmerzen in Ruhe verschlimmern und bei Bewegung abnehmen, sind diese Symptome höchstwahrscheinlich auf entzündliche Kreuzschmerzen zurückzuführen. Viele Patienten geben an, dass es nicht ausreicht, morgens die Augen zu öffnen, um fit für den Tag zu sein. Wenn der Patient morgens aufwacht, hat er Schwierigkeiten mit der Körperpflege und dem Anziehen von Kleidung. Diese Patienten haben in der zweiten Nachthälfte, insbesondere zwischen 03:00 und 05:00 Uhr morgens, starke Schmerzen oder Steifheit im unteren Rücken. Der entzündliche Kreuzschmerz ist dadurch gekennzeichnet, dass er tagsüber nachlässt und bei vielen Menschen ganz verschwindet. Sie werden durch Bewegung oder Übungen gelindert, und viele Patienten geben ähnliche Beschreibungen wie “Ich fühle mich tagsüber wie ein anderer Mensch, meine Schmerzen oder Steifheit verschwinden völlig, aber wenn ich morgens aufwache, wache ich wieder steif auf”.
Wenn entzündliche Kreuzschmerzen nicht kontrolliert werden, können sie später zu einer fortschreitenden Krankheit werden, da sie schleichend fortschreiten können. Daher versuchen wir, diese Erkrankung so schnell wie möglich korrekt und genau zu diagnostizieren. Wenn entzündliche Kreuzschmerzen nicht rechtzeitig behandelt werden, können sie zu einer Versteifung der Wirbelsäule führen. Jahrelang können Fersen-, Rücken-, Nacken-, Hüft- oder Rippenschmerzen auch mit entzündlichen Kreuzschmerzen einhergehen. Patienten, von denen man annimmt, dass sie seit langem Kreuzschmerzen haben, sollten unbedingt von einem Rheumatologen untersucht werden, wenn sie immer noch Kreuzschmerzen haben. Ein Patient, der seit Jahren “mechanische” Schmerzen hat, kann in Wirklichkeit eine Spondyloarthropathie haben, die als entzündlicher Kreuzschmerz bekannt ist. Leider handelt es sich bei den meisten Patienten, bei denen in unserem Land Morbus Bechterew diagnostiziert wird, um Patienten, die seit Jahren mit der Diagnose “mechanischer” Bandscheibenvorfall unterwegs sind, und einige von ihnen haben sich einer Rückenoperation unterzogen, ohne dass sie davon profitiert haben. Daher sollten wir Schmerzen im unteren Rückenbereich, insbesondere bei jungen Menschen, Aufmerksamkeit und Sorgfalt widmen und so schnell wie möglich diagnostizieren, ob es sich um eine Entzündung handelt oder nicht.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist rheumatoide Arthritis?
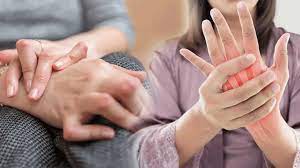
Die rheumatoide Arthritis (RA) ist ein entzündlicher Rheumatismus und die häufigste nicht-mikrobielle entzündliche Gelenkerkrankung. Die rheumatoide Arthritis ist eine chronische, systemische, entzündliche Erkrankung unbekannter Ursache, die durch ein symmetrisches Muster der Gelenkbeteiligung gekennzeichnet ist. Hauptsächlich ist die Synovialis der Gelenke betroffen, d. h. die Auskleidung der Gelenke, aber auch Knorpel, Knochen, Sehnen und Bänder/Fasern können geschädigt werden. Das Synovialgewebe kann sich entzünden und wuchern und eine dicke Membran (Pannus) bilden, die in den Knochen, den Knorpel und die Bänder eindringt und Schäden und Deformationen/Missbildungen an den Gelenken verursacht. In der Regel bildet sie ein symmetrisches Muster, d. h., es sind Gelenke auf beiden Seiten des Körpers betroffen.
Wie beginnt die rheumatoide Arthritis?
Die RA beginnt in der Regel schleichend mit Symptomen wie Schmerzen und Schwellungen in den Gelenken und der Anzahl der betroffenen Gelenke innerhalb von Wochen oder Monaten. Innerhalb weniger Wochen oder Monate kommt es zu einer symmetrischen Verteilung.
Was versteht man unter einer symmetrischen Beteiligung der Gelenke bei RA?
Symmetrische Beteiligung ist die Beteiligung beider Körperseiten in ähnlicher Weise, d. h. die Beteiligung der rechten und linken Körperseite.
Was sind die typischen Laborbefunde bei Blutuntersuchungen von RA-Patienten?
Die Positivität der Antikörper gegen den Rheumafaktor (RF) und das antizyklische citrullinierte Peptid (Anti-ccp) sind für die Diagnose wichtig. Insbesondere Anti-ccp ist zu 98 % spezifisch für rheumatoide Arthritis. Die Erythrozytensedimentationsrate (ESR) und die Werte des C-reaktiven Proteins (CRP) sind bei Patienten mit aktiver RA erhöht.
Kann es bei rheumatoider Arthritis noch andere Symptome als die Gelenke geben, und welche sind das?
Ja, das kann sie, wir nennen diese extraartikulären Symptome. Es können Symptome wie hohes oder chronisches Fieber, geschwollene Lymphknoten, Gewichtsverlust, Schwäche, Hautläsionen, Entzündungen der Augen, des Herzens, der Lunge und eine neurologische Beteiligung auftreten.
Wie wird die rheumatoide Arthritis normalerweise behandelt?
Es gibt keine Möglichkeit, die Krankheit grundlegend zu beseitigen. Die Behandlungen zielen darauf ab, den entzündlichen Rheumatismus und die Gelenkschäden zu verringern. Zur Kontrolle und Austrocknung der Entzündung werden langwirksame Medikamente wie Methotrexat, Salazoprin, Plaquenil und Arava eingesetzt. Darüber hinaus haben Injektionen und Infusionen (z. B. Enbrel, Humira oder Infliximab/Mabthera), die seit 1998 eingesetzt werden, in den letzten 10 Jahren an Bedeutung gewonnen. Bei all diesen Medikamenten ist es wichtig, sie regelmäßig zu überwachen und die notwendigen Blutuntersuchungen durchzuführen. Die Behandlung wird individuell für den Patienten geplant, wobei die Schwere der Erkrankung, begleitende Gesundheitsprobleme und individuelle Bedürfnisse im Vordergrund stehen. Vor allem während der akuten Schübe wird eine Schonung der betroffenen Gelenke empfohlen. Außerhalb der akuten Phase, wenn sich der Patient gut fühlt, sind ausgewogene Übungen für den Patienten von Vorteil.
Zum Schutz der Gelenkfunktionen und zur Vorbeugung von Verformungen können einige einfache Schienen und Vorrichtungen, sogenannte “Splints”, verwendet werden. Diese Schienen sind sehr wirksam bei der Vorbeugung von Verformungen. Auch Sie können dazu beitragen, Verformungen vorzubeugen, indem Sie einige Regeln beachten:
Achten Sie bei der Arbeit darauf, dass Sie Ihre großen Gelenke und nicht Ihre kleinen Gelenke benutzen. Wenn Sie zum Beispiel eine Tür öffnen, schieben Sie sie mit dem Arm und nicht mit der Hand, oder wenn Sie ein Glas öffnen, öffnen Sie es mit der Hand und nicht mit den Fingern.
Versuchen Sie, die Last auf mehrere Gelenke statt auf ein einziges Gelenk zu verteilen. Wenn Sie zum Beispiel ein Buch heben, halten Sie es mit beiden Händen statt nur mit einer.
Versuchen Sie, Ihre Gelenke in ihrer “natürlichsten” Position zu benutzen. Vermeiden Sie übermäßige Beugung und Belastung.
Bei einigen Patienten kann ein chirurgischer Eingriff erforderlich sein, um Deformierungen zu korrigieren, Schmerzen zu lindern oder die Gelenke nutzbar zu machen.
Eine enge Zusammenarbeit zwischen Arzt und Patient ist in allen Phasen der Behandlungsentscheidungen erforderlich.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist Fibromyalgie?
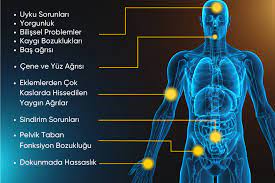
Die Fibromyalgie ist eine chronische Muskel-Skelett-Erkrankung unbekannter Ursache, die durch weit verbreitete Schmerzen und schmerzempfindliche Stellen in bestimmten Körperregionen gekennzeichnet ist. Es handelt sich um eine chronische Erkrankung, die keine Bewegungseinschränkungen und Gelenkverformungen verursacht, aber die Lebensqualität der Betroffenen beeinträchtigt.
Was sind die Ursachen für Fibromyalgie?
Obwohl die Ursache der Krankheit nicht bekannt ist, wird angenommen, dass viele Bedingungen wie Stress, Angst, Depression, perfektionistische Persönlichkeit, neurohormonelle Störungen, Störungen des Immunsystems, Muskelprobleme, grippeähnliche Virusinfektionen, Lärm, körperliche Verletzungen, physische und psychische Traumata (z. B. Autounfall, sexueller Missbrauch in der Kindheit, Scheidung, Tod eines geliebten Menschen), schweres Arbeitstempo, feuchte Umgebung, Schlafstörungen, längerer Computergebrauch bei Menschen mit genetischer Veranlagung Fibromyalgie verursachen.
Wie häufig tritt Fibromyalgie auf und wer ist davon betroffen?
Etwa 2 Prozent der Bevölkerung sind davon betroffen. Obwohl sie in jedem Alter und bei beiden Geschlechtern auftreten kann, ist sie am häufigsten im Alter zwischen 25 und 55 Jahren und bei Frauen häufiger als bei Männern. Diese Krankheit tritt auch bei Kindern und älteren Menschen auf.
Was sind die Symptome der Fibromyalgie?
Die Anzeichen und Symptome, die das klinische Bild des Fibromyalgiesyndroms ausmachen, sind sehr vielfältig. Die wichtigsten Anzeichen und Symptome sind chronische weit verbreitete Schmerzen, Steifheit, Müdigkeit, empfindliche und schmerzhafte Punkte und Schlafstörungen.
Allgemeiner Schmerz und Steifheit: Chronisch, diffus und beidseitig. Häufig lokalisiert im unteren Rücken, im Nacken, in den Schultern und in den Hüften. Er ist brennend, nagend und ausbreitend und verschwindet selten vollständig. Die Beschwerden variieren im Laufe des Tages. Es nimmt zu bei Kälte, Stress, Müdigkeit, feuchter Luft, Schlaflosigkeit, Angstzuständen, Autofahrten, familiären Problemen, Umwelt- und Arbeitsplatzbedingungen sowie körperlichen und emotionalen Traumata; es nimmt ab bei heißen Bädern, warmer und trockener Luft, Urlaub, erholsamem Schlaf und Bewegung.
Müdigkeit Der Patient kommt morgens müde aus dem Bett. Die Müdigkeit hält den ganzen Tag an, ist schwerwiegend und selbst leichte Aktivitäten erhöhen die Müdigkeit. Die Patienten beschreiben Müdigkeit und Schwäche bei der Verrichtung alltäglicher Aufgaben.
Schlafstörungen: Die Patienten klagen in der Regel über Schlaflosigkeit, leichten Schlaf und die Unfähigkeit, sich im Schlaf zu erholen.
Kopfschmerzen Spannungskopfschmerzen und Migräne sind sehr häufig.
Subjektives Gefühl einer Schwellung: Es ist bei der Untersuchung nicht sichtbar, aber der Patient gibt an, dass die Gelenke geschwollen sind
Raynaud-Phänomen: Die Patienten haben bei Kälte blaue Flecken und eine Aufhellung der Hände.
Reizdarmsyndrom: Es kann zu Verstopfung oder Durchfall mit Bauchschmerzen, Blähungen und übermäßigen Blähungen kommen.
Reizblasensyndrom: Obwohl bei den Patienten keine Harnwegsinfektionen auftreten, sind Beschwerden wie häufiges Wasserlassen, Brennen beim Wasserlassen und Schmerzen im Unterbauch häufig.
Trockener Mund Sie steht in keinem Zusammenhang mit der Einnahme von Medikamenten.
Ängste und Depressionen: Angstzustände wurden bei 50-70 % und Depressionen bei 30 % festgestellt.
Wie lauten die körperlichen Untersuchungsergebnisse?
- Schmerzhafte Punkte Nach der Definition des American College of Rheumatology (ACR) verursacht die Ausübung eines Drucks von 4 kg mit dem Finger Schmerzen in 11 von 18 spezifischen Punkten an verschiedenen Stellen des Körpers.
- Andere Untersuchungsergebnisse:
- Dermographismus: Dabei handelt es sich um eine Form der Urtikaria (Nesselsucht), die auftritt, wenn die Haut mit einem harten Gegenstand zerkratzt oder gerieben wird oder wenn Kleidung und Wäsche den Körper eindrücken.
- Cutis anserina: Ein Hautzustand, der durch das Aufstellen von Federn aufgrund von Kälte oder Schreck gekennzeichnet ist; Gänsehaut.
- Cutis marmaratus: Rot-violette Flecken auf der Haut, die durch Durchblutungsstörungen aufgrund von Infektionen oder plötzlichen Temperaturschwankungen verursacht werden.
- Übermäßiges Schwitzen
- Überempfindlichkeit im Bereich des oberen Schulterblatts
Wie wird Fibromyalgie diagnostiziert?
Labortests und radiologische Untersuchungen werden bei Fibromyalgie nicht zur Diagnose, sondern zum Ausschluss anderer Krankheiten durchgeführt, die mit Fibromyalgie verwechselt werden könnten. Die Labortests zeigen bei Fibromyalgie normale Ergebnisse. Eine radiologische Untersuchung ist nicht erforderlich, wenn es keine Anzeichen für entzündliche rheumatische Erkrankungen oder Nacken- und Lendenbrüche gibt. Die Fibromyalgie wird durch Anamnese und klinische Untersuchung diagnostiziert. Die Diagnose Fibromyalgie wird bei weit verbreiteten Schmerzen in der rechten und linken Körperhälfte, im oberen und unteren Rücken, die länger als drei Monate andauern, sowie bei Schmerzen in der Wirbelsäulenachse und dem Nachweis von 11 schmerzhaften Punkten bei der Untersuchung gestellt.
Welche Bedingungen sind mit Fibromyalgie verbunden?
Entzündlich-rheumatische Erkrankungen, Hypothyreose, neuropathische Schmerzen, chronisches Müdigkeitssyndrom, myofasziales Schmerzsyndrom und einige neurologische Erkrankungen sowie cholesterinsenkende Medikamente (Statine)
Was sind die Ziele der Fibromyalgie-Behandlung?
Bis heute gibt es keine Behandlung, die eine vollständige Heilung der Fibromyalgie ermöglicht. Die Behandlung zielt darauf ab, die Beschwerden zu verringern, die Lebensqualität und die Funktionen zu erhalten und zu verbessern. Welche Behandlungsansätze gibt es bei Fibromyalgie? Die Behandlung dieser Krankheit kann mit 4 Hauptansätzen erfolgen. Medikamentöse Therapie. physikalische Therapie, psychosozialer Ansatz und ergänzende Therapien
Psychosozialer Ansatz
Wie bei jeder Krankheit ist die Information und Aufklärung des Patienten über die Krankheit sehr wichtig für die Behandlung. Ziel der Aufklärung ist es, das Selbstmanagement und die Selbstwirksamkeit des Patienten zu verbessern, die Fähigkeit zu erlangen, mit den Beschwerden umzugehen, und negative Wahrnehmungen wie Gefühle der Frustration und Hilflosigkeit in eine positive Richtung zu verändern. Darüber hinaus sollte die Therapietreue des Patienten durch Aufklärung erhöht werden. Dem Patienten sollte vermittelt werden, dass seine Krankheit “real” ist, aber keine entstellende oder behindernde Krankheit. Außerdem sollte versucht werden, schädliche Gewohnheiten wie Alkohol und Rauchen einzuschränken, da sie sowohl die Schmerzen verstärken als auch die Muskeln schwächen. Übermäßiger Koffeinkonsum stört die Schlafqualität und verschlimmert die Beschwerden des Patienten. Während der Behandlung sollten dem Patienten einige Verhaltensänderungen beigebracht werden. Die Patienten sollten angewiesen werden, Stress und übermäßige Aufregung zu vermeiden und ihre Anspannung zu verringern. Der Patient sollte auf seine perfektionistische Persönlichkeit und seine Akribie bei den täglichen Aktivitäten hingewiesen werden, und man sollte ihm sagen, dass er bei körperlicher Betätigung, Hausarbeit und Hobbys Pausen einlegen sollte. . Die Arbeit des Patienten sollte jedoch nicht mit langem Sitzen oder Stehen verbunden sein, und der Arbeitsplatz und die Arbeitsbedingungen des Patienten sollten organisiert werden.
Medikation
Bei der Behandlung von Fibromyalgie werden Schmerzmittel, Antidepressiva, Antiepileptika, Muskelrelaxantien und Schlafmittel je nach Zustand des Patienten und der Patientin eingesetzt.
Physiotherapie
Physikalische Therapiesitzungen und Übungsprogramme, die in der Behandlung den wichtigsten Platz einnehmen, werden angewandt. In der physikalischen Therapie können Wärmeanwendungen, schmerzlindernde Ströme wie TENS oder Interferenz, Ultraschall, Laser, Hiltherapien, Bechertherapie, Massagen, Taping, Dry Needling, Triggerpunktinjektionen, Mobilisierungs- und Manipulationsanwendungen durchgeführt werden. Mit der Kurbehandlung wird eine Senkung der Schmerzschwelle und der Anzahl der schmerzhaften Punkte sowie eine Steigerung der Lebensqualität erreicht.
Übungen
Die Hauptziele von Bewegung sind der Stressabbau, die Erhaltung und Steigerung der Muskelkraft und -ausdauer sowie die Gewährleistung einer korrekten Körperhaltung. Es ist bekannt, dass Patienten mit Fibromyalgie eine verminderte Muskelkraft und Muskelkondition haben. Eine schlechte Muskelkondition erhöht auch das Risiko, dass die Muskeln von Mikrotraumata betroffen sind, und verursacht Schmerzen und Müdigkeit. Im Allgemeinen haben sich Herz-Kreislauf- (Aerobic), Kräftigungs-, Dehnungs-, Entspannungs- und Wassergymnastik bei Fibromyalgie als nützlich erwiesen. Studien haben gezeigt, dass Herz-Kreislauf- (Aerobic) und Kräftigungsübungen zu einer Verbesserung der körperlichen Funktionen, der Lebensqualität und der Schmerzen führen. Da die Schmerzen und die Müdigkeit dieser Patienten zunehmen, wenn sie mit dem Training beginnen, können anfangs leichte Aktivitäten wie Gehen, Schwimmen und Radfahren durchgeführt werden. Im Laufe der Zeit kann das Übungsprogramm schrittweise gesteigert werden, wenn die Fitness und Muskelkraft zunimmt. Die Art und Intensität der Übungen sollte an den Patienten angepasst werden. Diese Übungen sollten 3-4 Mal pro Woche für 20-30 Minuten durchgeführt werden. Haltungsübungen zur Beurteilung der Körperhaltung und Korrektur von Fehlhaltungen sind bei diesen Patienten wichtig. Den Patienten sollte empfohlen werden, in einem orthopädischen Bett zu schlafen und orthopädische Kissen zu verwenden.
Komplementäre Therapien
Ozontherapie, Akupunktur, Hypnose, klinisches Pilates und Meditationstechniken (TAI Chi, Yoga, Qi Gong) können als Teil der Behandlung von Fibromyalgie-Patienten eingesetzt werden, je nach dem klinischen Zustand und den Bedingungen des Patienten.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist ein Fersensporn?
Der Fersensporn ist ein wichtiges Gesundheitsproblem, das die Lebensqualität beeinträchtigt, da er Schmerzen in der Fußsohle verursacht. Er äußert sich in der Regel durch ein stechendes Gefühl in der Fußsohle nach längerer Bewegungslosigkeit. Der Schmerz wird bei den ersten Schritten nach dem Aufstehen am Morgen stärker empfunden. Der Schmerz kann auch durch langes Stehen oder Aufstehen nach dem Sitzen ausgelöst werden.
Als Fersensporn bezeichnet man eine knöcherne Ausstülpung, die durch Kalkablagerungen im unteren Teil des Fersenbeins entsteht. Diese Vorwölbung lässt sich auf Röntgenbildern leicht diagnostizieren. Manchmal gibt es Fersensporn, der zu klein ist, um auf Röntgenbildern gesehen zu werden. Dieser Zustand wird als “Fersenspornsyndrom” bezeichnet. Ein Fersensporn wird in der Regel durch eine Entzündung der Plantarfaszie verursacht, einem dicken Gewebeband, das entlang der Fußsohle verläuft und das Fersenbein mit den Zehen verbindet. Unter normalen Bedingungen wirkt dieses Band wie ein stoßdämpfendes Gewölbe und stützt den Fuß. Wenn die Spannung und Belastung dieses Bandes zunimmt, entwickelt sich mit der Zeit eine Entzündung. Ein Fersensporn, der sich auf der Rückseite der Ferse entwickelt, ist häufig mit einer Entzündung der Achillessehne verbunden. Ein Fersensporn verursacht nicht immer Schmerzen. Außerdem ist nicht jeder Fersenschmerz auf einen Fersensporn zurückzuführen.
Was verursacht Fersensporn?
Ein Fersensporn entsteht durch Kalkablagerungen im unteren Teil des Fersenbeins innerhalb von Monaten. Der entzündliche Prozess, der durch chronische Dehnung und Zerreißen des Sohlenbandes, der Plantarfaszie, verursacht wird, ist die wichtigste Ursache für die Kalkablagerung.
Einige Faktoren erhöhen das Risiko eines Fersensporns:
Bestimmte Sportarten, Langstreckenläufe und Sprungsportarten, Tätigkeiten, die die Ferse und das Bindegewebe stark belasten, wie Ballett und Aerobic-Tanz, sowie Berufe, die ständiges Stehen erfordern
- Übergewicht
- Tragen von ungesunden Schuhen, die nicht für die Fußstruktur geeignet sind
- Gangstörungen, die die Fußknochen und Bänder belasten
- Fußdeformitäten wie Plattfüße, hohe Fußgewölbe, nach außen oder innen gerichteter Spann und Absinken der Mittelfußknochen
- Entzündliche Erkrankungen wie reaktive Arthritis und Spondylitis ankylosans
- Achillessehnenentzündung
Was sind die Symptome eines Fersensporns?
Das offensichtlichste Symptom eines Fersensporns sind Schmerzen in der Fußsohle beim ersten Schritt am Morgen. Der Schmerz lässt mit ein wenig Gehen nach und kann sogar verschwinden. Später am Tag beginnt der Schmerz jedoch wieder beim Stehen. Zu den Symptomen eines Fersensporns gehören das morgendliche Aufwachen mit unruhigen Füßen und das Aufwachen mit Schmerzen in der Ferse. Wenn sich nach langem Sitzen Schmerzen in der Ferse ansammeln und ein Druckschmerz zu spüren ist, besteht der Verdacht auf einen Fersensporn. Ein Fersensporn ist ein Unbehagen, das die Lebensqualität einschränkt. Er schränkt die Beweglichkeit des Betroffenen ein. Der Patient kann aufgrund der Fersenschmerzen nicht mehr bequem gehen.
Fersensporn sollte nicht mit täglichen Fußschmerzen verwechselt werden. Schmerzen in der Ferse sind bei übermäßiger Ermüdung des Fußes ganz normal. Aber auch in Fällen, in denen der Fuß nicht überlastet ist, kann bei grundlosen Schmerzen in der Ferse der Verdacht auf einen Fersensporn bestehen. Bei einem Fersensporn geht der Schmerz direkt von der Ferse aus und breitet sich nicht von einem anderen Bereich auf den Fuß aus. Die Schmerzen des Fersensporns sind völlig regional und treten mit einem stechenden Gefühl auf. Fersensporn verursacht mit der Zeit auch Gangstörungen. Diese bringen Probleme wie Wackeln und Einwärtsgehen mit sich.
Wie erkennt man einen Fersensporn?
Die Diagnose kann in der Regel durch eine klinische Untersuchung bei einem Patienten gestellt werden, der bei den ersten Schritten des Tages starke und nageldurchdringende Schmerzen beschreibt. Das Vorhandensein eines Fersensporns wird durch das Erkennen des Knochenvorsprungs am Fersenbein auf dem Röntgenbild bestätigt. In manchen Fällen kann es zu starken Schmerzen kommen, obwohl der Knochenvorsprung noch nicht sichtbar ist. Dieser Zustand wird als Fersenspornsyndrom bezeichnet. Außerdem kann ein Fersensporn auf Röntgenbildern gefunden werden, die aus einem anderen Grund angefertigt wurden und keine Symptome aufweisen.
Wie wird der Fersensporn behandelt?
Bei der Behandlung des Fersensporns können Schmerzen und Beschwerden durch einige Veränderungen im täglichen Leben gelindert werden.
Ziel ist es, den Druck auf den Fuß zu verringern, Schmerzen und Entzündungen einzudämmen, die Heilung des Gewebes zu fördern und die Elastizität der Weichteile zu erhöhen. Maßnahmen wie Ruhe, das Tragen von Schuhen mit weicher Sohle oder Hausschuhen, Gewichtsabnahme und die Verwendung eines Fersenkissens sind die ersten Methoden, die angewendet werden.
Wenn der Patient Kompressionsfehler wie Plattfüße hat, sollten geeignete Einlagen und Schuhanpassungen vorgenommen werden. Dehnungsübungen und Eisanwendungen für die Fußsohlen sowie einfache ödem- und schmerzlindernde Medikamente können bei der Behandlung ebenfalls hilfreich sein.
In Fällen, in denen diese Maßnahmen nicht ausreichen, werden physiotherapeutische Methoden eingesetzt.
Die ESWT, kurz Stoßwellentherapie, ist eine zuverlässige Behandlungsmethode, die auf der Anwendung von Hochdruck-Schallwellen mit einem Applikationskopf an der gewünschten Körperstelle beruht. Sie wird in insgesamt 3 bis 5 Sitzungen angewendet. Die Anwendungsdauer liegt zwischen 10 und 20 Minuten. Nach der Anwendung kann der Patient sein tägliches Leben fortsetzen. Innerhalb von 4-6 Wochen nach der Behandlung sind Schmerzen und Beschwerden weitgehend verschwunden und die Lebensqualität des Patienten verbessert sich.
Die Hiltherapy (High Intensity Laser Therapy) ist eine weitere Behandlungsmethode, die bei der Behandlung von Fersensporn eingesetzt wird. Sie wird in 3 bis 5 Sitzungen angewendet. Es handelt sich um eine völlig schmerzfreie und schmerzlose Behandlungsmethode.
Lokale Kortison- und Plättchenplasma-Injektionen sind weitere Methoden, die zur Behandlung eingesetzt werden können. Eine Operation ist die letzte Option bei der Behandlung des Fersensporns und wird nur selten angewandt. Die überwiegende Mehrheit der Patienten wird durch nichtoperative Behandlungen wieder gesund.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Contact
- 3111 West Allegheny Avenue Pennsylvania 19132
-
1-982-782-5297
1-982-125-6378 - support@consultio.com

