Robotergestützte Wirbelsäulenchirurgie
Die robotergestützte Wirbelsäulenchirurgie ist ein chirurgisches Verfahren, das mit modernen medizinischen Technologien in den weltweit führenden chirurgischen Zentren durchgeführt wird. Die Roboterchirurgie wird bei der Behandlung von Wirbelsäulenerkrankungen wie Kyphose, Skoliose, Kanalstenose, Bandscheibenvorfall und Bandscheibenoperationen eingesetzt, die in der Regel im Rücken- und Hüftbereich der Wirbelsäule auftreten. Robotersysteme, mit denen Operationen an der Wirbelsäule mit hoher Präzision und Genauigkeit durchgeführt werden können, minimieren die Risiken, die bei der Behandlung von Wirbelsäulenerkrankungen auftreten können.
Der wichtigste Vorteil von Wirbelsäulenoperationen, die mit dem Robotersystem durchgeführt werden, besteht darin, dass der chirurgische Eingriff mit kleinen Schnitten durchgeführt wird und die Schrauben mit hoher Genauigkeit und Präzision in die Wirbelkörper eingesetzt werden. Durch die präzise Platzierung der Schrauben und anderer Implantate werden die am meisten gefürchteten Risiken der Wirbelsäulenchirurgie wie Gefäß- und Nervenverletzungen und Lähmungen erheblich reduziert. Dadurch wird die Operation sowohl für den Patienten als auch für den Chirurgen sicherer und erfolgreicher. Mit all diesen Merkmalen läutet die Robotertechnologie eine neue Ära in der Wirbelsäulenchirurgie ein.
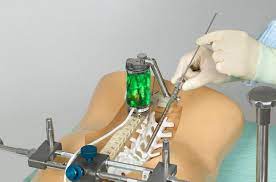
Was ist robotergestützte Wirbelsäulenchirurgie?
Die robotergestützte Wirbelsäulenchirurgie ist ein minimalinvasives chirurgisches Verfahren, das den Arzt durch alle heiklen Prozesse führt, von der Planung der Operation bis zur Platzierung der Implantate in der Wirbelsäule in der am besten geeigneten Position und im besten Winkel. Implantate wie Pedikelschrauben, Stäbe und Cages werden bei der chirurgischen Behandlung verschiedener körperlicher Störungen wie Bandscheibenvorfällen, mehrstufigen Bandscheibenvorfällen, Kanalstenose und Skoliose eingesetzt. Diese Arten von Wirbelsäulenimplantaten werden zu verschiedenen Zwecken eingesetzt, z. B. zur Fixierung der Wirbel untereinander, zur Korrektur struktureller Defekte und Krümmungen der Wirbelsäule, zur Aufrechterhaltung der Öffnung zwischen zwei Wirbeln und zur Ruhigstellung eines Teils der Wirbelsäule durch Zusammenhalten der Wirbel.
Damit die Ergebnisse der Wirbelsäulenchirurgie erfolgreich sind, ist es wichtig, dass die Implantate in der Wirbelsäule in 3D (dreidimensional) auf die genaueste Weise eingesetzt werden. Um diesen Prozess in 3D zu planen und planmäßig durchzuführen, sind äußerst präzise technische Messungen erforderlich.
Die genaueste Platzierung von Schrauben und anderen Implantaten reduziert die am meisten gefürchteten Risiken der Wirbelsäulenchirurgie, wie z.B. Gefäß-Nerven-Verletzungen und Lähmungen, auf ein Maß, das sie ausschließt. So werden technisch präzisere und sicherere chirurgische Eingriffe durchgeführt und erfolgreichere Ergebnisse erzielt.
Roboterchirurgie bei der Behandlung von Wirbelsäulenkrankheiten
Das hochmoderne MAZOR-Robotersystem wird bei der chirurgischen Behandlung von Problemen in verschiedenen Teilen der Wirbelsäule wie Rücken, Hüfte, Kreuzbein und Iliosakralgelenk eingesetzt. Einige der Wirbelsäulenerkrankungen, bei denen die robotergestützte Wirbelsäulenchirurgie eingesetzt wird, sind folgende:
- Kanalstenose (Spinalkanalstenose),
- Gleiten im unteren Rücken (Spondylolisthesis),
- Skoliose
- Kyphose (Rundrücken),
- Lumbaler Leistenbruch
- Wirbelsäulenfrakturen,
Ein chirurgischer Eingriff ist nicht immer die erste Wahl bei der Behandlung von strukturellen oder schmerzhaften Erkrankungen, außer bei Patienten mit dringenden Brüchen der Wirbelsäule und schweren neurologischen Störungen wie Schwäche in den Beinen und Harninkontinenz. Nichtoperative Methoden wie Medikamente, Stützen, Krankengymnastik, Bewegung und Wirbelsäuleninjektionen sollten zuerst angewendet werden. Bei Patienten, deren Beschwerden sich trotz regelmäßiger Behandlung nicht bessern, wird jedoch eine chirurgische Behandlung empfohlen. Eine Verzögerung der chirurgischen Behandlung von Wirbelsäulenerkrankungen kann zu ernsthaften Problemen bei den Patienten führen.
Vorteile der robotergestützten Wirbelsäulenchirurgie
Die robotergestützte Wirbelsäulenchirurgie hat viele Vorteile, wie z. B. eine hohe Genauigkeit bei der Schraubenplatzierung, weniger Blutverlust und ein geringeres Komplikationsrisiko. Die Vorteile des MAZOR-Robotersystems der neuen Generation in der Wirbelsäulenchirurgie sind folgende
- Hohe Genauigkeit: Die robotergestützte Wirbelsäulenchirurgie bietet eine Genauigkeit von 99,5 % oder mehr beim Einsetzen von Pedikelschrauben oder anderen Implantaten in die Wirbelsäule.
- Kurze und schnelle Erholungszeit: Die robotergestützte Wirbelsäulenchirurgie ermöglicht den Patienten eine schnellere und einfachere Genesung, selbst bei den komplexesten Wirbelsäulenoperationen. Studien zeigen, dass Patienten, die sich einer robotergestützten Wirbelsäulenoperation unterziehen, kürzere Krankenhausaufenthalte haben und schneller genesen.
- Weniger Strahlung: Bei der robotergestützten Wirbelsäulenchirurgie sind die Patienten und das Behandlungsteam einer geringeren Strahlenbelastung ausgesetzt. Insbesondere durch den Einsatz des O-Arms während der Operation wird die Strahlenbelastung der Patienten weiter reduziert.
- Minimalinvasives chirurgisches Verfahren: Bei Operationen, die mit dem robotergestützten Wirbelsäulenchirurgiesystem MAZOR durchgeführt werden, werden kleine chirurgische Schnitte gesetzt. Dies führt zu weniger Blutungen während der Operation, weniger Narbenbildung und schnellerer Heilung nach der Operation.
- Verkürzung der Operationszeit: Bei Operationen, die mit dem robotergestützten Wirbelsäulenchirurgiesystem MAZOR durchgeführt werden, verkürzt sich die Zeit für die Schraubenplatzierung in den Wirbeln. Während die Einbringungszeit einer Schraube in der konventionellen Wirbelsäulenchirurgie etwa 6-7 Minuten beträgt, liegt diese Zeit in der robotergestützten Wirbelsäulenchirurgie bei etwa 2 Minuten.
- Planung der Operation: Die Form und Anatomie der Wirbelsäule jedes Patienten wird für jede Operation speziell geplant.
- Postoperative Schmerzen: Nach der Operation mit dem robotergestützten Wirbelsäulensystem haben die Patienten während der Erholungsphase weniger Schmerzen. Während dieser Zeit können sich die Patienten bequemer bewegen und erleben einen einfachen Genesungsprozess.
- Risiko einer Infektion: Patienten haben ein geringeres Infektionsrisiko nach Operationen mit dem robotergestützten Wirbelsäulenchirurgiesystem MAZOR im Vergleich zu Wirbelsäulenoperationen, die mit der herkömmlichen Methode durchgeführt werden.
- Revisionschirurgie Da robotergestützte Wirbelsäulenoperationen mit hoher Präzision durchgeführt werden, ist die Notwendigkeit einer Wiederholungsoperation, einer so genannten Revisionsoperation, geringer.
- Risiko von Komplikationen: Das robotergestützte Wirbelsäulenchirurgiesystem MAZOR ermöglicht eine hochpräzise Schraubenplatzierung, wodurch das Risiko von Muskelschwäche oder Lähmungen aufgrund von Rückenmarks- oder Nervenverletzungen verringert wird.
Warum ist eine hohe Genauigkeit bei der Platzierung von Pedikelschrauben wichtig?
Bei der robotergestützten Wirbelsäulenchirurgie ist die Genauigkeit aus zwei Gründen entscheidend. Erstens kann eine falsch platzierte Schraube, und sei es nur um wenige Millimeter, anhaltende Rückenschmerzen, eine langsamere Genesung und eine erneute Operation verursachen. Darüber hinaus kann das Einsetzen von Pedikelschrauben in der falschen Position an der Wirbelsäule zu einer übermäßigen Belastung der Schraube führen, was wiederum Schäden an der Schraube verursachen kann.
Der zweite Grund ist, dass Operationen an der Wirbelsäule in der Nähe von empfindlichen Nervenstrukturen und dem Rückenmark durchgeführt werden. Wenn die in die Wirbelsäule eingebrachten Schrauben so platziert werden, dass sie das Rückenmark beschädigen, kann dies zu Lähmungen und Nervenschäden führen. Je nach nicht angepasster Schraubengröße können zu weit nach innen gerückte Schrauben zu Verletzungen der inneren Organe führen.
Wie wird die robotergestützte Wirbelsäulenchirurgie durchgeführt?
Bei der robotergestützten Wirbelsäulenchirurgie werden wie bei der konventionellen Wirbelsäulenchirurgie Pedikelschrauben, Stäbe oder käfigartige Implantate in den geschädigten Wirbelsäulenbereich eingesetzt. Bei Operationen, die mit MAZOR, dem in der Wirbelsäulenchirurgie eingesetzten Robotersystem, durchgeführt werden, werden diese Eingriffe mit äußerst präzisen und detaillierten Berechnungen geplant. Da der Chirurg die während der Operation durchgeführten Eingriffe gleichzeitig und in 3D verfolgen kann, wird sichergestellt, dass die Operation entsprechend dem Plan durchgeführt wird.
Bei der robotergestützten Wirbelsäulenchirurgie werden CT-Bilder (Computertomographie) der Patienten vor der Operation oder Röntgenbilder, die während der Operation mit dem O-Arm-Gerät aufgenommen werden, auf den MAZOR-Robotercomputer übertragen. Dann wird für jeden Patienten ein spezieller 3D-Operationsplan auf dem Bildschirm erstellt, und die Position, der Winkel und die Abmessungen der Pedikelschrauben werden bestimmt. So wird sichergestellt, dass der Chirurg die Probleme, die während der Operation auftreten können, vorhersehen kann und die Operation mit weniger Schnitten durchgeführt wird.
Dabei überwacht der Chirurg die ermittelte Trajektorie, Schraubengröße und -winkel in Echtzeit und in 3D. Wirbelsäulenoperationen, die mit dem robotergestützten Wirbelsäulenchirurgiesystem MAZOR durchgeführt werden, werden schneller und mit höherer Genauigkeit durchgeführt. Dadurch werden Komplikationen, die während oder nach der Operation auftreten können, erheblich reduziert.
Robotische Wirbelsäulenoperationen werden auf drei verschiedene Arten durchgeführt: geschlossen, minimalinvasiv und offen.
Bei der geschlossenen Wirbelsäulenchirurgie (endoskopische Wirbelsäulenchirurgie) werden keine Schrauben in die Wirbelsäule eingebracht. Allerdings können Roboter-Systeme verwendet werden, um die Wirbelsäule während der Operation zu erreichen. Bei der robotergestützten Wirbelsäulenchirurgie, die mit der minimalinvasiven Methode durchgeführt wird, werden an den Stellen, an denen die Pedikelschrauben platziert werden, 1 cm lange Schnitte gesetzt, und die Eingriffe werden mit minimalen Schnitten durchgeführt.
Wann sollte eine robotergestützte Wirbelsäulenoperation in Betracht gezogen werden?
Physiotherapie, Bewegung, Korsett, Medikamente und Injektionsbehandlungen der Wirbelsäule können eingesetzt werden, bevor man sich für eine Roboter-Wirbelsäulenoperation entscheidet. Trotz aller Behandlungen sollte eine Operation in Betracht gezogen werden, wenn Sie Schmerzen haben, die Ihr tägliches Leben erschweren, Taubheitsgefühle in den Beinen und Beschwerden, die Ihr soziales Leben beeinträchtigen. Schwere Symptome wie Schwäche in den Beinen, Darm- und Blasenkontrolle aufgrund von Wirbelsäulenerkrankungen erfordern dringend eine Operation.
Das Wissen der Patienten über die Wirbelsäulenchirurgie trägt dazu bei, ihre Bedenken gegenüber dem Eingriff zu verringern. Außerdem hilft es ihnen, den prä- und postoperativen Prozess optimal zu gestalten. Aus diesem Grund ist es für Patienten, die sich einer Wirbelsäulenoperation unterziehen wollen, wichtig, sich über robotergestützte Wirbelsäulenoperationen zu informieren, indem sie sich über die Operationsmöglichkeiten, Methoden und Technologien informieren, die verwendet werden.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist Skoliose, wie werden Behandlung und Operation durchgeführt? Was sind die Risiken?

Skoliose, auch bekannt als Wirbelsäulenverkrümmung, betrifft Millionen von Menschen auf der Welt und mehr als 2,5 Millionen Menschen in der Türkei. Jedes Jahr werden Tausende von Kindern wegen ihrer Skoliose mit einem Korsett behandelt, und Tausende von Menschen mit einer starken Verkrümmung unterziehen sich einer Skolioseoperation.
Die Skoliose, die sich bereits im Säuglings- oder Kleinkindalter entwickeln kann, tritt in der Regel im Alter zwischen 10 und 15 Jahren auf. Auch wenn Sie oder Ihr Kind eine leichte Verkrümmung der Wirbelsäule haben, werden Sie nicht immer irgendwelche Symptome bemerken. Eine frühzeitige Erkennung der Skoliose kann jedoch ihre langfristigen negativen Auswirkungen auf die Lebensqualität verringern. Daher ist die Aufklärung über Skoliose nicht nur für Eltern wichtig, sondern auch für alle Personen und Organisationen, die sich um Kinder kümmern, einschließlich Lehrer. Einer der ersten Schritte besteht darin, dass die Eltern ihre Kinder auf Skoliose-Symptome hin beobachten oder in den Schulen Vorsorgeuntersuchungen durchführen. Jedes Jahr wird der Juni zum Skoliose-Aufklärungsmonat erklärt, um das Bewusstsein für Skoliose weltweit zu schärfen und die Öffentlichkeit zu sensibilisieren. Auch wenn Sie sich dessen im Moment nicht bewusst sind, sollten Sie in Betracht ziehen, dass Sie oder Ihr Kind eine Wirbelsäulenverkrümmung haben könnten. Lesen Sie den Rest unseres Artikels, um mehr über die Skoliose (Wirbelsäulenverkrümmung), ihre Symptome und Behandlungsmethoden zu erfahren und um zu bestimmen, welche Schritte Sie unternehmen werden. Wenn Sie glauben, dass bei Ihnen oder Ihrem Kind Skoliose-Symptome auftreten, können Sie sich an unsere Spezialisten wenden.
Was ist Skoliose (Wirbelsäulenverkrümmung)?
Skoliose (Wirbelsäulenverkrümmung) ist eine dreidimensionale Wirbelsäulendeformität, bei der sich die Wirbelsäule seitlich verbiegt und eine “S”- oder “C”-Form bildet. Unsere Wirbelsäule besteht aus Knochen, den sogenannten Wirbeln, die übereinander angeordnet sind. Eine gesunde Wirbelsäule hat eine natürliche Krümmung, die uns hilft, uns zu beugen und zu bewegen. Wenn sich unsere Wirbelsäule jedoch stärker krümmt als diese natürliche Krümmung und eine seitliche Krümmung entsteht, spricht man von einer Skoliose.
Damit eine Wirbelsäulenverkrümmung als Skoliose definiert werden kann, muss sie einen Winkel von mindestens 10 Grad aufweisen. Dieser Winkel wird auch als “Cobb-Winkel” bezeichnet, der ein Maß für die Verkrümmung ist. Neben leichten Verkrümmungen von 10 Grad gibt es auch schwere Fälle von 90 Grad oder mehr. Die Behandlung der Wirbelsäulenverkrümmung richtet sich nach dem Schweregrad der Erkrankung und zielt in erster Linie darauf ab, die Beschwerden zu lindern.
Die Verkrümmung kann in jedem Teil der Wirbelsäule auftreten, am häufigsten jedoch in der Rücken- und Lendenwirbelsäule. Skoliose kann angeboren sein und in jeder Altersgruppe auftreten. Am häufigsten tritt sie jedoch bei Jugendlichen im Alter zwischen 10 und 16 Jahren auf. In den meisten Fällen handelt es sich um eine Skoliose unbekannter Ursache (idiopathisch).
Wodurch wird eine Wirbelsäulenverkrümmung (Skoliose) verursacht? Welche Arten gibt es?
Es gibt verschiedene Ursachen für eine Wirbelsäulenverkrümmung; eine angeborene Skoliose, d. h. eine angeborene Skoliose, kann ebenso auftreten wie eine Wirbelsäulenverkrümmung aufgrund anderer Krankheiten wie Zerebralparese, Muskeldystrophie, Spina bifida. Eine Wirbelsäulenverkrümmung wird nicht immer erkannt. Vielleicht erfahren Sie, dass Ihr Kind eine Skoliose hat, wenn Sie mit Beschwerden wie Kreuz- und Rückenschmerzen zum Arzt gehen oder bei Gesundheitsuntersuchungen in der Schule.
Entgegen der landläufigen Meinung verursachen Faktoren wie das Tragen schwerer Rucksäcke, das Liegen auf der Seite und eine schlechte Körperhaltung keine Wirbelsäulenverkrümmung. In den meisten Fällen ist die Ursache der Wirbelsäulenverkrümmung unbekannt, d. h. es handelt sich um eine idiopathische Skoliose. Obwohl die Ursache für diese Form nicht bekannt ist, vermutet man, dass genetische Faktoren eine Rolle spielen könnten. Bei der idiopathischen Skoliose werden je nach Alter, in dem sich die Verkrümmung entwickelt, 3 Typen unterschieden.
Infantile idiopathische SkolioseEntwickelt sich nach der Geburt bis zum Alter von 3 Jahren
Die juvenile idiopathische Skoliose entwickelt sich im Alter zwischen 4 und 9 Jahren.
Die jugendliche idiopathische Skoliose entwickelt sich im Alter von 10-18 Jahren
Die Skoliose bei Jugendlichen ist die häufigste Gruppe und macht etwa 80 % aller idiopathischen Fälle aus. Die Adoleszenz ist im Allgemeinen eine Zeit des schnellen Wachstums. Wenn in dieser Phase eine Anomalie festgestellt wird, sollte genau beobachtet werden, ob die Verkrümmung fortschreitet. In Fällen, die in einem frühen Stadium erkannt werden, ist eine Behandlung mit Methoden wie Nachsorge, Wirbelsäulenkrümmungsübungen und dem Tragen von Korsetts möglich. Die häufigste Ursache für eine Skoliose bei Erwachsenen ist eine altersbedingte Verschlechterung der Bandscheiben, d. h. eine Bandscheibendegeneration.
Es gibt auch strukturelle und nicht-strukturelle Arten der Wirbelsäulenverkrümmung. Bei einer nicht strukturellen Verkrümmung ist die Struktur der Wirbelsäule normal, aber ein Zustand wie eine Beinlängendifferenz oder eine Infektion verursacht die Wirbelsäulenverkrümmung. Wenn die zugrunde liegende Ursache korrigiert wird, wird auch die Wirbelsäulenverkrümmung korrigiert. Bei der strukturellen Form verursachen Verletzungen, angeborene Defekte und Stoffwechselerkrankungen eine Wirbelsäulenverkrümmung, die unbehandelt dauerhaft sein kann.
Was sind die Symptome einer Skoliose?
Eine Wirbelsäulenverkrümmung von 10 Grad oder mehr wird als Skoliose bezeichnet. Bei leichten Verkrümmungen von 10 Grad treten jedoch in der Regel keine Symptome auf. Wenn die Verkrümmung auf 20 Grad und mehr ansteigt, beginnen sich Symptome bemerkbar zu machen.
Wenn Sie in der Jugend eine Wirbelsäulenverkrümmung haben und diese nicht frühzeitig bemerkt haben, können Sie mit zunehmendem Alter Skoliose-Symptome feststellen. Da die Wirbelsäulenverkrümmung bei Kindern keine Rückenschmerzen verursacht, sollten die Skoliose-Symptome überwacht werden.
Die Symptome der Skoliose im Kindesalter lassen sich im Allgemeinen wie folgt auflisten (siehe Abbildung 2);
- Schulterverkrümmung, unterschiedliche Schulterhöhen,
- Unregelmäßige Ausrichtung der Hüfte,
- Wenn das Kind gerade steht, sind die Arme nicht gerade neben dem Körper,
- Die beiden Seiten des Rückens sind unterschiedlich hoch, wenn sich das Kind nach vorne lehnt.
Bei Erwachsenen sind Rückenschmerzen meist das erste Symptom einer Wirbelsäulenverkrümmung. Wenn sich die Wirbelsäule krümmt, kann sie Druck auf die umliegenden Nerven ausüben und Beschwerden wie Schwäche und Taubheit verursachen.
Einige der Symptome der Skoliose bei Erwachsenen sind:
- Unterschiedliche Ausrichtung der Schultern,
- Unregelmäßige Ausrichtung der Hüfte,
- Unregelmäßige Taillenlinie,
- Taubheit, Schwäche oder Schmerzen in den Beinen,
- Schwierigkeiten beim aufrechten Stehen,
- Gefühle der Müdigkeit.
Eine frühzeitige Behandlung der Wirbelsäulenverkrümmung führt zu erfolgreichen Ergebnissen. Wenn Sie bei sich selbst, Ihrem Kind oder einem Angehörigen Symptome feststellen, können Sie sich für eine frühzeitige Diagnose und Behandlung an uns wenden und unsere Fachärzte konsultieren.
Wie wird eine Wirbelsäulenverkrümmung behandelt?
Die Behandlung einer Wirbelsäulenverkrümmung ist darauf ausgerichtet, Beschwerden wie Rückenschmerzen zu lindern und ein Fortschreiten der Verkrümmung zu verhindern. In den meisten Fällen verursacht eine leichte Verkrümmung von 10-20 Grad keine Beschwerden, und Ihr Arzt wird Sie zu regelmäßigen Kontrolluntersuchungen auffordern, um zu sehen, ob die Verkrümmung fortschreitet.
Wenn die Verkrümmung der Wirbelsäule bereits zu einer sichtbaren Verformung der Körperhaltung oder zu Beschwerden wie Rückenschmerzen geführt hat oder wenn bei der Erstdiagnose eine starke Verkrümmung vorliegt, werden je nach Alter, Schweregrad, Lage und Verlauf der Verkrümmung sowie der Knochenreife unterschiedliche Behandlungsmethoden angewandt.
Einige Behandlungsmethoden für Wirbelsäulenverkrümmungen, die nicht chirurgisch sind, sind folgende:
- Korsett für die Krümmung der Wirbelsäule,
- Physiotherapie und Rehabilitation
- Übungen für die Krümmung der Wirbelsäule,
- Schroth-Methode.
Die Verwendung eines Korsetts gegen Wirbelsäulenverkrümmung während der Wachstumsphase bei Kindern kann dazu beitragen, das Fortschreiten der Verkrümmung zu stoppen.
Was ist eine Skoliose-Operation?
Es kann Fälle geben, in denen der Krümmungswinkel der Wirbelsäule trotz Behandlungen wie Krankengymnastik, Wirbelsäulenverkrümmungsübungen und Tragen eines Korsetts weiter zunimmt. Eine Skoliose-Operation wird in schweren Fällen empfohlen, wenn die Krümmung mehr als 45 Grad beträgt. Die Skoliose-Operation wird durchgeführt, um die abnorme Krümmung der Wirbelsäule zu korrigieren und die Beschwerden zu lindern. Die Skoliose-Operation ist aufgrund der Risiken und Komplikationen die letzte Option. Einige der Anzeichen, die auf die Notwendigkeit einer chirurgischen Behandlung hinweisen, sind jedoch die folgenden:
- Verschlimmerung von Rücken- und Beinschmerzen, die durch die Krümmung der Wirbelsäule verursacht werden,
- Kein Nutzen von nicht-operativen Behandlungen,
- Fortschreitende Verkrümmung der Wirbelsäule (über 45 Grad).
Bleibt eine fortschreitende Wirbelsäulenverkrümmung unbehandelt, kann sie zu schwerwiegenden gesundheitlichen Problemen wie Atembeschwerden sowie zu einer Verschlimmerung der Schmerzen führen. Es ist daher wichtig, dass Sie die Entscheidung für eine Operation sorgfältig abwägen und gemeinsam mit Ihrem Arzt die für Sie beste Option wählen.
Wie wird die Operation der Wirbelsäulenverkrümmung (Skoliose) durchgeführt?
Die bei der Skoliosechirurgie angewandten Methoden sind von Mensch zu Mensch unterschiedlich. Bei Kindern mit fortschreitender Knochenreifung können beispielsweise Operationsmethoden angewandt werden, die sich dem Wachstum der Wirbelsäule mit dehnbaren Systemen oder der Seilskoliosechirurgie anpassen.
Bei dehnbaren Systemen werden Stäbe und Schrauben an der Wirbelsäule befestigt, um die Krümmung der Wirbelsäule zu korrigieren. Alle 6-12 Monate passt Ihr Chirurg die Länge der Stäbe an, um das Wachstum der Wirbelsäule zu berücksichtigen.
Eine der häufigsten Methoden in der Skoliosechirurgie ist die Wirbelsäulenversteifung. Bei dieser Technik werden zwei oder mehr Wirbelknochen zu einem einzigen Knochen verbunden, um die Krümmung der Wirbelsäule zu korrigieren. Der Chirurg begradigt die Wirbelsäule, indem er Stäbe und Schrauben einsetzt. Anschließend setzt der Chirurg kleine Knochenfragmente, so genannte Knochentransplantate, wie ein Pflaster in diesen Bereich ein. Auf diese Weise kommen die Knochen der Wirbelsäule zusammen und die Knochen wachsen zu einem einzigen Knochen zusammen.
Ist die Operation einer Wirbelsäulenverkrümmung (Skoliose) riskant?
Die Frage, ob eine Skoliose-Operation riskant ist, ist eine der kuriosesten Fragen in der Entscheidungsphase. Wirbelsäulenoperationen erfordern äußerst sensible chirurgische Verfahren, da sie im Bereich der Nervenwurzeln und des Rückenmarks durchgeführt werden. Wird bei der Operation ein Nerv beschädigt, kann dies zu neurologischen Schäden und Komplikationen wie Lähmungen führen. Aus diesem Grund ist es ganz normal, dass man sich über die Entscheidung zur Operation Gedanken macht.
Aufgrund der Nähe zu den wichtigsten Blutgefäßen und Nerven (Rückenmark) birgt die Wirbelsäulenchirurgie einige erhebliche Risiken. Die Kenntnis der Komplikationen und möglichen Risiken nach einer Skolioseoperation ist für den chirurgischen Prozess und die Zeit danach äußerst wichtig.
Komplikationen wie Infektionen, Nervenschäden, Blutverlust, Darm- und Blasenprobleme gehören zu den Risiken einer Skolioseoperation. Weitere Risiken im Zusammenhang mit einer Skoliose-Operation sind der Verlust des Gleichgewichts der Wirbelsäule und das Versagen der Knochen, richtig zu heilen und zu verwachsen.
Zu den Risiken einer Skoliose-Operation gehören die folgenden:
- Infektion
- Übermäßiger Blutverlust
- Tiefe Venenthrombose
- Komplikationen im Zusammenhang mit der Lunge
- Magen- und Darmprobleme
- Neurologische Komplikationen als Folge von Nerven- und Rückenmarksschäden
- Probleme wie Bruch oder Verschiebung von Materialien wie Schrauben und Stäben, die in der Chirurgie verwendet werden
Die schwerwiegendsten Komplikationen nach einer Skolioseoperation sind neurologische Komplikationen, d. h. Risiken, die das Nervensystem betreffen. Zu diesen Risiken gehören Gefühlsstörungen, Schwäche und Taubheit in den Beinen und Füßen, Beeinträchtigungen der Darm- und Blasenfunktion sowie Lähmungen. Einige dieser Komplikationen können sich im Laufe der Zeit bessern, aber es gibt auch dauerhafte Zustände.
Obwohl neurologische Schäden und Lähmungen seltene Risiken sind, können ihre Auswirkungen verheerend sein. Es ist daher wichtig, sich der möglichen Risiken bewusst zu sein und seine Möglichkeiten zu kennen.
Robotergestützte Skoliose- und Wirbelsäulenchirurgie
Um die Risiken der Wirbelsäulenverkrümmungschirurgie zu minimieren, wurden moderne Technologien entwickelt, die es ermöglichen, die Operation mit hoher Präzision durchzuführen. Die wichtigste dieser Technologien ist die robotergestützte Wirbelsäulenchirurgie. Dank des Einsatzes der robotergestützten Wirbelsäulenchirurgie werden Skoliose-Operationen heute viel zuverlässiger durchgeführt.
Bei Skoliose-Operationen, die mit der robotergestützten Wirbelsäulenchirurgie durchgeführt werden;
- Chirurgische Instrumente wie Implantate und Schrauben werden auf die genaueste Weise eingesetzt
- Die Operation wird mit hoher Genauigkeit und Präzision durchgeführt
- Ein Operationsplan wird entsprechend der Anatomie der Wirbelsäule jedes Patienten erstellt
- Dadurch werden Risiken wie Nervenverletzungen und Lähmungen minimiert.
Eine Skolioseoperation zur Verhinderung des Fortschreitens der Wirbelsäulenverkrümmung und zur Korrektur der Wirbelsäulendeformität ist für viele Patienten von Vorteil. Bevor Sie sich jedoch endgültig für eine Operation entscheiden, sollten Sie gemeinsam mit Ihrem Arzt die potenziellen Risiken und die sichersten Möglichkeiten zur Verringerung dieser Risiken sorgfältig abwägen.
Worauf sollten Patienten nach einer Skolioseoperation achten?
Der Genesungsprozess nach einer Skolioseoperation ist von Person zu Person unterschiedlich und hängt von der Komplexität des Eingriffs ab. Faktoren wie die Art des Eingriffs, Ihr allgemeiner Gesundheitszustand und Ihr Alter beeinflussen den Genesungsprozess. Es gibt einige Punkte, die Patienten in diesem Prozess beachten sollten. Zum Beispiel sollten Sie sich in den ersten Wochen nicht bücken, keine Lasten heben, kein Auto fahren und sich nicht zu sehr körperlich betätigen.
Einer der wichtigsten Punkte, auf den Sie nach einer Skolioseoperation achten sollten, ist die Infektion. Der Operationsbereich sollte sauber und trocken gehalten werden, um Infektionen zu vermeiden. Außerdem sollten Sie regelmäßig die von Ihrem Arzt verschriebenen Medikamente einnehmen, um Schmerzen und das Risiko einer Infektion zu vermeiden.
Wir können die Dinge, die nach einer Skolioseoperation zu beachten sind, wie folgt auflisten:
- Planen Sie für die ersten Tage jemanden ein, der Ihnen bei der Grundpflege und den täglichen Aufgaben helfen kann.
- Vermeiden Sie Bewegungen wie Bücken und schweres Heben.
- Wenn Ihr Arzt Ihnen ein postoperatives Korsett empfohlen hat, achten Sie darauf, dass Sie es regelmäßig tragen und riskante Bewegungen vermeiden.
- Bevor Sie aus dem Krankenhaus entlassen werden, erhalten Sie Anweisungen, die Sie zu Hause befolgen sollen. Befolgen Sie diese Empfehlungen so genau wie möglich.
- Patienten im Schulalter können in der Regel innerhalb eines Monats nach der Operation teilweise in die Schule zurückkehren. Sie sollten jedoch den von Ihrem Arzt festgelegten Zeitrahmen für die Rückkehr zu Aktivitäten wie Sportunterricht und Bewegung einhalten.
- In der ersten Zeit nach einer Skoliose-Operation sollten Sie nicht Auto fahren. Schlaglöcher und Unebenheiten auf der Straße sind gefährlich, da sie plötzliche Bewegungen verursachen können. Mit fortschreitender Heilung wird Ihr Arzt Ihnen erlauben, Auto zu fahren.
- Ungefähr 6 Wochen nach der Wirbelsäulenversteifungsoperation wird Ihr Chirurg Röntgenbilder anfordern, um den Verlauf zu beurteilen. Danach wird er/sie entscheiden, welche Aktivitäten Sie fortsetzen können und welche Sie vermeiden sollten.
- Wenn Sie eine Tätigkeit ausüben, die keine intensive körperliche Aktivität erfordert, können Sie in der Regel 4-6 Wochen nach der Operation an Ihren Arbeitsplatz zurückkehren. Es kann jedoch etwas länger dauern, bis Sie eine anstrengendere Arbeit wieder aufnehmen können.
- Vernachlässigen Sie nicht die Kontrollen in der postoperativen Phase und wenden Sie sich an Ihren Arzt, wenn Sie irgendwelche Fragen haben.
Dank der jüngsten Entwicklungen wie der robotergestützten Wirbelsäulenchirurgie können die meisten Patienten schneller entlassen werden und erleben einen schnelleren und schmerzloseren Genesungsprozess. Als einziges Zentrum, das die robotergestützte Wirbelsäulenchirurgie in der Türkei durchführt, können Sie sich an uns wenden, um Informationen zu diesem Thema zu erhalten und Ihre Optionen mit unseren Chirurgen zu besprechen.
Häufig gestellte Fragen zur Skoliose-Operation
Ab welchem Grad der Wirbelsäulenverkrümmung muss die Skoliose operiert werden?
Bei Verkrümmungen von 45 Grad oder mehr ist eine Skoliose-Operation erforderlich, um die Verkrümmung zu verringern oder ihr Fortschreiten zu verhindern. Beschwerden wie Lungenfunktionsstörungen (Atembeschwerden), starke Rücken- und Beinschmerzen, Schwierigkeiten beim Stehen usw. aufgrund einer starken Wirbelsäulenverkrümmung sind Anzeichen dafür, dass eine Skoliose-Operation erforderlich ist. Mit modernen chirurgischen Methoden (robotergestützte Wirbelsäulenchirurgie) können abnorme Krümmungen der Wirbelsäule deutlich verbessert werden.
Wie lange dauert es, bis man sich von einer Wirbelsäulenverkrümmungsoperation erholt?
Der Genesungsprozess nach einer Skoliose-Operation ist je nach Art des Eingriffs und der Person unterschiedlich. In der Regel werden Sie nach 3-4 Tagen aus dem Krankenhaus entlassen. Innerhalb von 2-6 Monaten kehren Sie je nach Genesungsstand schrittweise zu Ihren Aktivitäten zurück. Kinder kehren in der Regel 4-6 Wochen nach der Operation in die Schule zurück. Nach einer Wirbelsäulenversteifung dauert es etwa 6-12 Monate, bis sich die Wirbelsäule vollständig erholt hat und Sie Ihre alten Tätigkeiten wieder aufnehmen können.
Werden die Schrauben nach einer Skolioseoperation entfernt?
Bei der chirurgischen Behandlung der Skoliose korrigiert Ihr Chirurg die Krümmung der Wirbelsäule mit Schrauben und Stäben. Die Entfernung der Schrauben und Stäbe erfordert eine zweite Operation. Dadurch werden die Wirbelsäule und das umliegende Gewebe erneut geschädigt. Daher müssen Schrauben und Stäbe nur dann entfernt werden, wenn eine Infektion oder eine Fraktur vorliegt.
Tritt die Wirbelsäulenverkrümmung nach der Operation wieder auf?
Es ist nicht zu erwarten, dass eine Skoliose, d.h. eine Verkrümmung der Wirbelsäule, nach einer Operation wieder auftritt. Allerdings können Risiken wie Fehler in der Operationsmethode oder postoperative Komplikationen manchmal zu einer Verstärkung der Wirbelsäulenverkrümmung führen. In einem anderen Fall kann die Wirbelsäulenverkrümmung bei Kindern, die sich noch im Wachstum befinden, leicht zunehmen, wenn die postoperative Nachsorge nicht richtig durchgeführt wird.
In Fällen, in denen eine Skoliose-Operation erforderlich ist, sollte ein ganz individueller Operationsplan erstellt werden. Obwohl die moderne Medizin und die technologischen Methoden die mit der Wirbelsäulenchirurgie verbundenen Risiken minimieren, sollten Sie nicht vergessen, dass jeder chirurgische Eingriff mögliche Risiken birgt. Sprechen Sie daher unbedingt mit Ihrem Orthopäden über Ihre Ängste und Bedenken bezüglich der Operation. Sie können Ihre Optionen abwägen und die endgültige Entscheidung gemeinsam mit Ihrem Arzt treffen.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist ein Buckel (Kyphose)?
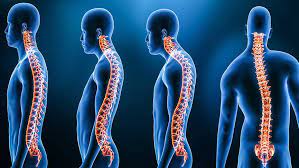
Die Kyphose (Rundrücken) ist eine Deformität der Wirbelsäule, bei der der obere Rücken durch die Vorwärtsbeugung stärker gekrümmt und bucklig erscheint als normal. Die Struktur der Wirbelsäule besteht im Allgemeinen aus 3 Teilen:
- Halswirbelsäule: Sie besteht aus 7 Wirbeln, die sich im oberen Teil des Halses befinden und es uns ermöglichen, den Hals zu bewegen.
- Die Brustwirbelsäule umfasst 12 Wirbel im Rückenbereich,
- Die Lendenwirbelsäule besteht aus 5 Lendenwirbelkörpern im unteren Rückenbereich.
Bei einer gesunden Wirbelsäule hat jeder Abschnitt eine natürliche Krümmung, wenn man sie von der Seite betrachtet. Diese natürliche Krümmung der Wirbelsäule zeigt sich als Vertiefung im Lenden- und Halswirbelbereich und als leichter Buckel im Rückenbereich, der sich nach außen wölbt. Der natürliche Buckelwinkel im Rückenbereich liegt zwischen 20-45 Grad.
Die natürliche Krümmung der gesunden Wirbelsäule ist wichtig für das Gleichgewicht, unterstützt unsere Körperhaltung und hilft uns, aufrecht zu stehen. Wenn diese Krümmung jedoch mehr oder weniger stark ist, als sie sein sollte, ist es schwierig, aufrecht zu stehen, und es können Haltungsschäden auftreten. Ein Krümmungswinkel des Rückens von 50 Grad oder mehr wird als Hyperkyphose oder Kyphose (Rundrücken) bezeichnet.
Welche Arten von Kyphose gibt es?
Diese Krankheit, die in jedem Alter auftreten kann, ist bei Jugendlichen und älteren Frauen häufiger anzutreffen. Die häufigsten Ursachen für eine Kyphose bei Kindern und Jugendlichen sind die folgenden:
- Posturale Kyphose: Diese Form des Rundrückens ist die häufigste Form des Rundrückens und tritt häufig in der Jugend auf und entwickelt sich aufgrund einer Haltungsstörung. Im Allgemeinen kann diese Art von Rundrücken durch Methoden wie Haltungskorrekturen und Kyphoseübungen korrigiert werden und verursacht im Erwachsenenalter keine ernsthaften Probleme.
- Scheuermann-Kyphose Die Scheuermann-Kyphose ist eine entwicklungsbedingte Kyphose, d. h. sie tritt während des Wachstums auf. Diese Erkrankung, die den oberen Rücken betrifft, führt dazu, dass sich die Wirbelsäule zu weit nach vorne biegt. Sie ist nach dem dänischen Radiologen benannt, der diesen Zustand erstmals beschrieben hat. Sie ist schwerwiegender als die posturale Kyphose und kann in einigen Fällen Schmerzen verursachen. Längeres Stehen oder Sitzen verschlimmert die Schmerzen.
- Kongenitale Kyphose: Es handelt sich um einen angeborenen Zustand, der auftritt, wenn sich die Wirbelsäule im Mutterleib nicht normal entwickelt. Da die Krümmung der Wirbelsäule im Laufe des Wachstums des Kindes immer ausgeprägter wird, ist in der Regel eine Kyphose-Operation erforderlich.
Der Schweregrad der Wirbelsäulenverkrümmung und des Rundrückens ist von Mensch zu Mensch unterschiedlich. Im Allgemeinen gilt: Je stärker die Krümmung, desto stärker sind die Symptome und Beschwerden der Kyphose. In schweren Fällen kann eine starke Krümmung des Rückens Schmerzen oder Druck auf die Lunge verursachen, was zu Herz- und Atemproblemen führen kann. Eine Kyphose-Operation sollte durchgeführt werden, wenn der Buckelwinkel mehr als 75 Grad beträgt und die Verkrümmung tendenziell fortschreitet.
Was sind die Symptome der Kyphose (Buckel)?
Abgesehen von der abnormen Krümmung des Rückens und dem buckligen Aussehen können keine weiteren Symptome auftreten, oder der Patient klagt nur über leichte Rückenschmerzen. Bei schweren Krümmungen kann der Patient jedoch einen ausgeprägten Rundrücken und andere Symptome haben.
Die Symptome der Kyphose, die sich je nach Schweregrad der Rückenverkrümmung zeigen, sind folgende:
- Rückenschmerzen und Steifheit
- Zärtlichkeit in der Wirbelsäule
- Beim Vorwärtsbeugen erscheint der obere Rücken höher als normal
- Unterschied zwischen rechter und linker Schulterhöhe
- Schwierigkeiten beim Auf- und Hinsehen
Zu den Symptomen eines schweren Rundrückens gehören Schwierigkeiten beim Atmen und Essen sowie schnelle Ermüdung. Darüber hinaus werden die Symptome mit zunehmender Krümmung des Rückens stärker.
Wenn Sie Symptome eines Rundrückens aufweisen oder Ihre Beschwerden mit der Zeit zunehmen, können Sie sich ohne Zeitverlust an unsere Spezialisten im Bereich der Wirbelsäulengesundheit wenden. Bitte informieren Sie sich bei uns über die neuesten Behandlungsmethoden.
Was ist die Ursache für den Buckel?
Der Buckel kann angeboren sein oder aus verschiedenen Gründen in der Jugend oder in höherem Alter auftreten. Er tritt häufiger bei jungen Menschen auf, deren Knochen schnell wachsen. Außerdem verlieren unsere Wirbel mit zunehmendem Alter an Flexibilität und die Wirbelsäule beginnt sich nach vorne zu neigen, was die Ursache für einen Rundrücken sein kann.
Es gibt verschiedene Ursachen für einen Rundrücken. Eine Haltungskyphose kann zum Beispiel durch Haltungsfehler, wie das Tragen schwerer Taschen, verursacht werden. Die Scheuermann-Kyphose wird durch einen strukturellen Defekt der Wirbelsäule verursacht, weil sich die Wirbel nicht richtig entwickeln. Die kongenitale Kyphose ist eine angeborene Form und entwickelt sich aufgrund von Problemen der Wirbelsäule im Mutterleib.
Die Ursachen für einen Rundrücken sind in der Regel die folgenden:
- Haltungsstörung (Körperhaltung)
- Scheuermannsche Krankheit
- Alterung
- Zusammenbruch der Rückenwirbel aufgrund von Osteoporose
- Wirbelsäulenverletzungen und -frakturen
- Infektion
- Krebs und Krebsbehandlung
- Metabolische Probleme
- Neuromuskuläre Erkrankungen
- Spina bifida
Wie wird ein Buckel (Kyphose) diagnostiziert?
Die Diagnose einer Kyphose erfordert zunächst eine eingehende ärztliche Untersuchung. Bei der Untersuchung prüft Ihr Arzt Ihr Gleichgewicht, Ihren Bewegungsspielraum, Ihre Reflexe und Ihre Muskelkraft. Um die Krümmung der Wirbelsäule besser erkennen zu können und eine eventuelle Verformung der Wirbelsäule zu beobachten, werden Sie gebeten, sich in der Taille nach vorne zu beugen und die Arme an der Seite zu halten, um den Buckel im Rücken zu beurteilen. Darüber hinaus sollte eine Anamnese erhoben werden, und wenn es sich um ein Kind handelt, eine Anamnese der Entwicklung bei der Geburt oder während des Wachstums.
Nachdem die Symptome untersucht wurden, werden radiologische Untersuchungen wie Röntgen, Computertomographie (CT) und Magnetresonanztomographie (MRT) angefordert, um die Diagnose zu bestätigen und einen Behandlungsplan zu erstellen. Röntgenaufnahmen bestätigen in der Regel die Diagnose einer Kyphose und bestimmen den Grad der Verkrümmung. Wenn der Patient jedoch unter Beschwerden wie Muskelschwäche leidet, ist eine Elektromyographie (EMG) erforderlich, mit der die Funktion von Nerven und Muskeln gemessen wird.
In Fällen von Kyphose, die im Erwachsenenalter auftreten, sind einige zusätzliche Untersuchungen erforderlich, um die zugrunde liegende Ursache zu ermitteln. Es werden Untersuchungen wie eine Knochendichtemessung zur Bestimmung der Knochenstärke und Bluttests zur Untersuchung von Infektionen durchgeführt.
Wie behandelt man Kyphose (Buckel)?
Eine frühzeitige Diagnose ist für die Behandlung des Buckels äußerst wichtig, insbesondere bei Kindern und Jugendlichen. Die meisten leichten Wirbelsäulenverkrümmungen werden nicht erkannt, weil sie keine Symptome oder Beschwerden verursachen. In leichten Fällen werden Übungen und Kyphosestützen empfohlen, um die Haltung zu verbessern und die Rückenmuskulatur zu stärken. In fortgeschrittenen Fällen können jedoch Schmerzzustände, schwere Wirbelsäulendeformationen und sogar Atembeschwerden auftreten. Bei Patienten mit schwerem Rundrücken kann eine Kyphose-Operation erforderlich sein, um die übermäßige Krümmung der Wirbelsäule zu verringern und die Beschwerden zu lindern.
Korrekturen der Körperhaltung, Physiotherapie und Übungen zur Stärkung der Rückenmuskulatur reichen in der Regel aus, um den durch Haltungsfehler verursachten Buckel zu korrigieren. Bei der Behandlung einer Kyphose aufgrund einer strukturellen Wirbelsäulenstörung sollten die Behandlungsmöglichkeiten jedoch je nach Alter, Geschlecht und Schweregrad der Wirbelsäulenverkrümmung bewertet werden.
Bei der Behandlung des Buckels werden folgende nicht-chirurgische Methoden angewandt;
- Schmerzmittel: Es wird zur Linderung von Rückenschmerzen eingesetzt.
- Physiotherapie und Bewegung helfen, die Rückenmuskulatur zu stärken, die Beweglichkeit der Wirbelsäule zu erhöhen, Rückenschmerzen zu lindern und die Haltung zu verbessern.
- Kyphosekorsett; Kyphosekorsett (Buckelkorsett) wird verwendet, um das Fortschreiten der Krümmung bei Kindern mit leichter bis mittlerer Kyphose und fortschreitendem Wachstum zu verhindern. Es wird im Allgemeinen empfohlen, ein Kyphosekorsett zu verwenden, bis die Skelettstruktur ausgereift ist. Bei Erwachsenen kann das Korsett nicht zur Korrektur der Wirbelsäulenverkrümmung beitragen, da das Knochenwachstum abgeschlossen ist. Bei Frauen wird ein Korsett jedoch bei Kyphose empfohlen, die durch einen Zusammenbruch der Wirbel infolge von Osteoporose (Knochenschwund) verursacht wird.
Um den Verlauf der Wirbelsäulenverkrümmung bei Jugendlichen und Kindern zu verfolgen, ist es sehr wichtig, das Fortschreiten der Wirbelsäulenverkrümmung sowohl durch sorgfältige Beobachtung der Familie als auch durch regelmäßige medizinische Untersuchungen zu überwachen.
Kyphose-Chirurgie
Als Ergebnis der Untersuchungen wird eine Kyphose-Operation für Patienten mit einem Buckelwinkel von über 75 Grad empfohlen. Junge Menschen, die einen Buckel haben, der starke Schmerzen verursacht oder das Aussehen beeinträchtigt, können es ebenfalls vorziehen, diese Deformität durch eine Operation zu korrigieren.
Die Kyphose-Operation wird in den folgenden Fällen durchgeführt;
- In Fällen, in denen die Krümmung der Wirbelsäule sehr stark ist (75 Grad oder mehr)
- Bei Schmerzen, die nicht mit Medikamenten kontrolliert werden können
- Wenn Probleme wie Atemnot auftreten
- Wenn neurologische Symptome auftreten
- In Fällen, in denen die Wirbelsäulenverkrümmung trotz anderer Behandlungen fortschreitet
Eine Kyphose-Operation trägt dazu bei, das Aussehen Ihres Rückens zu verbessern und Rückenschmerzen zu lindern, indem die Krümmung der Wirbelsäule korrigiert wird. In den Fällen, in denen eine Kyphose-Operation erforderlich ist, können Sie sowohl aus ästhetischer Sicht als auch im Hinblick auf die Beseitigung Ihrer gesundheitlichen Beschwerden von der Operation profitieren.
Die Kyphose-Operation wird in der Regel mit einer chirurgischen Technik durchgeführt, die als Wirbelsäulenversteifung bezeichnet wird und bei der die Wirbel, die die Krümmung der Wirbelsäule verursachen, miteinander verbunden werden. Die Wirbelsäulenversteifung ist das häufigste chirurgische Verfahren zur Verringerung des Krümmungsgrades der Wirbelsäule.
Die Operation der Wirbelsäulenversteifung bei Kyphose ähnelt einem Schweißverfahren. Die Wirbel, die den Buckel verursachen, werden zu einem einzigen festen Knochen verschmolzen. Dadurch wird der Grad der Krümmung verringert.
Bei der Buckeloperation erhält der Chirurg durch einen Schnitt in der Mitte des Rückens Zugang zur Wirbelsäule. Mit Hilfe von Metallschrauben und -stäben werden die Wirbel ausgerichtet. Sobald die Wirbel ausgerichtet sind, werden kleine Knochenstücke, sogenannte Knochentransplantate, in die Zwischenräume der Wirbel eingesetzt. Ähnlich wie bei der Heilung eines gebrochenen Knochens wachsen die zwischen den Wirbeln platzierten Knochenfragmente mit der Zeit an, so dass die Wirbel miteinander verschmelzen.
Das Ziel der Kyphose-Operation ist es, den Buckel innerhalb sicherer Grenzen zu korrigieren. Die Operation dauert 4-8 Stunden. Nach der Operation müssen Sie je nach Ihrem allgemeinen Gesundheitszustand 3-4 Tage oder länger im Krankenhaus bleiben. Es kann sein, dass Sie bis zu 9 Monate lang ein Stützkorsett tragen müssen, um Ihre Wirbelsäule während des postoperativen Genesungsprozesses zu stützen. Innerhalb von 4-6 Wochen nach der Kyphose-Operation können Sie allmählich die Schule oder leichte Arbeit aufnehmen. In der Regel können Sie 1 Jahr nach der Operation zu nicht belastenden sportlichen Aktivitäten zurückkehren.
Wie jeder chirurgische Eingriff birgt auch die Kyphoseoperation einige Risiken. Neben den allgemeinen chirurgischen Risiken wie Infektionen und Blutungen gibt es Risiken wie Lähmungen aufgrund von Schäden am Rückenmark und an den durch die Wirbelsäule verlaufenden Nerven. Aus diesem Grund ist es wichtig, dass Sie sich über Ihre Möglichkeiten informieren, wenn Sie sich für eine Wirbelsäulenoperation entscheiden.
Robotergestützte Kyphose-Chirurgie
Bei der robotergestützten Wirbelsäulenchirurgie handelt es sich um eine Technologie der neuen Generation, die das Risiko der Wirbelsäulenchirurgie minimiert und die Durchführung der Operation mit hoher Zuverlässigkeit und Präzision ermöglicht. Kyphose-Operationen können mit der robotergestützten Wirbelsäulenchirurgie durchgeführt werden. Dank der Robotertechnik wird die Schraube während der Operation mit einer Genauigkeit von über 99,5 % in der Wirbelsäule platziert, wodurch die mit der Operation verbundenen Risiken wie Nervenschäden, Lähmungen und Gefäßverletzungen minimiert werden. Darüber hinaus wird die robotergestützte Wirbelsäulenchirurgie mit der besten Anpassung an die einzigartige anatomische Struktur Ihrer Wirbelsäule durchgeführt.
Einige Vorteile der Kyphose-Operation mit robotergestützter Wirbelsäulenchirurgie sind
- Während der Operation werden chirurgische Instrumente, wie z. B. Schrauben, auf genaueste und präzise Weise in die Wirbelsäule eingesetzt,
- Die Operation wird auf die für Ihre Anatomie am besten geeignete Weise durchgeführt,
- Verfahren wie die Positionierung von Schrauben in der Wirbelsäule werden während der Operation gleichzeitig mit 3D-Bildgebung überwacht, wodurch die Fehlermarge minimiert wird,
- Hohe Genauigkeit und Präzision minimieren die Risiken der Wirbelsäulenchirurgie,
- Die postoperative Erholung ist schmerzfrei und schneller.
Häufig gestellte Fragen zum Buckel (Kyphose)
Kann Sport einen Buckel korrigieren?
Die durch eine schlechte Körperhaltung verursachte Kyphose wird in der Regel durch Methoden wie Haltungskorrektur, Physiotherapie und Kyphoseübungen korrigiert. Studien haben auch gezeigt, dass Sport und Bewegung positive Auswirkungen auf die Kyphose haben.
Welcher Arzt sollte für die Behandlung eines Buckels konsultiert werden?
Kyphose (Rundrücken) ist eine Erkrankung, die durch eine Verformung der Wirbelsäule verursacht wird. Daher sollten Sie zur Behandlung einer Kyphose einen Orthopäden aufsuchen, der auf die Diagnose und Behandlung von Wirbelsäulenerkrankungen spezialisiert ist.
Mit welchen Bewegungen wird der Buckel korrigiert?
Kyphose-Übungen und Dehnübungen zur Stärkung der Rückenmuskulatur werden empfohlen, um einen Rundrücken aufgrund einer schlechten Körperhaltung zu verhindern oder zu verbessern. Als Beispiel für eine Rundrückenübung können Sie die Superman-Bewegung ausprobieren: Legen Sie sich mit dem Gesicht nach unten auf eine flache Unterlage und strecken Sie Ihre Hände nach vorne. Halten Sie Ihren Kopf in der Mitte, schauen Sie auf den Boden und versuchen Sie, Ihre Arme und Beine nach oben zur Decke zu heben. Halten Sie die Position 3 Sekunden lang und wiederholen Sie die Bewegung 10 Mal.
Sie können die Kyphose-Übungen mit einem Arzt oder Physiotherapeuten beginnen. Es ist sinnvoll, sie mindestens 3-4 Mal pro Woche zu wiederholen, um mit der Zeit Ergebnisse zu sehen.
Wie lange dauert die Behandlung der Kyphose?
Es gibt verschiedene Arten von Kyphose, die unterschiedliche Behandlungen erfordern. Je nach Ursache der Kyphose, Schweregrad der Wirbelsäulenverkrümmung und Alter variieren die Behandlungsmöglichkeiten und die Behandlungsdauer. Kinder mit leichter bis mittelschwerer Kyphose müssen beispielsweise eine Kyphoseschiene tragen, bis das Knochenwachstum abgeschlossen ist. In schweren Fällen, die eine Kyphose-Operation erfordern, kann die postoperative Genesung 4-6 Wochen oder länger dauern.
Je nach Ursache kann eine Kyphose (Rundrücken) in vielen Fällen ohne Operation behandelt werden, wenn sie frühzeitig diagnostiziert wird. Wenn die Krümmung der Wirbelsäule jedoch fortschreitet, kann sie ernsthafte Probleme verursachen. In diesem Fall sollten Sie die Möglichkeit einer Kyphose-Operation in Betracht ziehen, um ein gesünderes und aktiveres Leben zu führen.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist Kyphoplastie / Vertebroplastie?
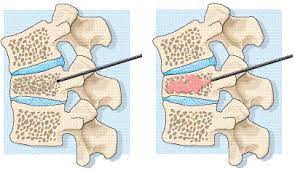
Kyphoplastie / Vertebroplastie sind Verfahren zur Behandlung von Kollapsfrakturen, die im Körperteil der Wirbelknochen auftreten, aus denen die Wirbelsäule besteht. Kollapsfrakturen in den Wirbeln führen dazu, dass die Höhe der Wirbelsäule abnimmt und sich die Wirbelsäule nach vorne biegt. Dies führt zu Rückenschmerzen und Rundrücken.
Osteoporose (Knochenschwund) ist die Hauptursache für Kompressionsfrakturen der Wirbelkörper. Eine weitere Ursache sind Tumorerkrankungen, die die Knochenstruktur schwächen.
Wer kann sich einer Kyphoplastie / Vertebroplastie unterziehen?
Um sich einer Kyphoplastie/Vertebroplastie zu unterziehen, müssen Sie unter fortschreitenden Schmerzen in der Wirbelsäule leiden, die durch Osteoporose oder tumorbedingte Kompressionsfrakturen verursacht werden. Diese Patienten können sich aufgrund der Fraktur oft nur schwer bewegen und sind in ihrer Funktion eingeschränkt.
Radiologische Bildgebungsverfahren wie Röntgen, Computertomographie, Magnetresonanztomographie (MRT) und Knochenszintigraphie können bei der Diagnose von Wirbelsäulenfrakturen eingesetzt werden. Bei Patienten mit Osteoporose sollte auch eine Knochendichtemessung durchgeführt werden.
Was sollte vor einer Kyphoplastie / Vertebroplastie getan werden?
- Körperliche Untersuchung wird durchgeführt
- Röntgenbilder der Wirbelsäule werden angefertigt
- Der Patient wird über die Krankheit informiert
- Die Allergieanamnese des Patienten wird abgefragt
- Die vom Patienten eingenommenen Medikamente werden aufgezeichnet
- Vor dem Eingriff werden routinemäßige Bluttests durchgeführt
- 6 Stunden vor dem Eingriff nicht mehr essen und trinken
- Blutverdünner wie Aspirin etc. werden nach Möglichkeit abgesetzt
Wie wird eine Kyphoplastie / Vertebroplastie durchgeführt?
Je nach Präferenz des Wirbelsäulenchirurgen kann der Eingriff unter örtlicher Betäubung oder Vollnarkose durchgeführt werden. Während des Eingriffs liegt der Patient mit dem Gesicht nach unten. Die Lage des Bruchs wird mit Hilfe eines Geräts namens Fluoroskopie bestimmt, das bewegte Bilder liefern kann, und die Haut in Höhe des Bruchs wird lokal betäubt. Anschließend wird eine Trokar genannte Nadel, die mit einer Kanüle verbunden werden kann, durch die Haut geführt und auf dem gebrochenen Knochen aufgesetzt.
Unter Röntgendarstellung wird der Trokar in die entsprechende Position gebracht und in den Knochen vorgeschoben. Nachdem der Trokar seine endgültige Position eingenommen hat, wird die innere Nadel entfernt und die äußere Kanüle im Knochen belassen. Anschließend wird der durch diese Kanüle geschickte Ballon im gebrochenen Knochen aufgeblasen und der zusammengebrochene Wirbel kann wieder an Höhe gewinnen. Dann wird der von außen aufbereitete Zement, der die Konsistenz von Knetmasse hat, durch diese Kanüle in den Wirbelknochen injiziert. Je nach Vorliebe des Arztes kann ein Ballon verwendet werden oder nicht. Wird ein Ballon verwendet, heißt das Verfahren Kyphoplastie, wird kein Ballon verwendet, heißt es Vertebroplastie.
Was sind die Risiken der Kyphoplastie/Vertebroplastie?
Die Kyphoplastie / Vertebroplastie ist ein sehr risikoarmes Verfahren. Es besteht ein geringes Risiko für Infektionen und Blutungen. Wenn Sie an Osteoporose (Knochenschwund) leiden, können Beschwerden wie Rückenschmerzen, Taubheitsgefühle und Kribbeln zunehmen. Möglicherweise benötigen Sie eine Osteoporose-Behandlung, um diese Risiken zu verringern.
Erholung nach Kyphoplastie / Vertebroplastie
Die Kyphoplastie / Vertebroplastie ist ein täglicher Eingriff und erfordert keinen Krankenhausaufenthalt. Sobald Sie nach dem Eingriff in Ihr Zimmer kommen, spüren Sie vielleicht, dass die Schmerzen nachlassen. Manchmal kann es jedoch einige Tage dauern, bis die Schmerzen abklingen. Sie können das Krankenhaus noch am selben Tag verlassen und nach Hause gehen. Nach dem Eingriff kann es schwierig sein, ein Auto zu fahren. Wir empfehlen daher, dass Sie jemanden dabei haben.
An der Eintrittsstelle des Trokars kann es zu Schmerzen kommen, die einige Tage lang mit Schmerzmitteln behandelt werden können. Es ist sinnvoll, Eis zu verwenden, um Schwellungen zu vermeiden. Bei Anzeichen einer Infektion wie Rötung, Schwellung, Ausfluss im Bereich der Einstichstelle, übermäßiger Blutung, zunehmenden Schmerzen, Schmerzen in den Beinen, Taubheit, Kraftverlust wenden Sie sich an Ihren Arzt.
Sie können Ihren täglichen Aktivitäten sofort wieder nachgehen, sollten aber in den ersten 6 Wochen nach dem Eingriff keine schweren Lasten heben. Wir empfehlen Ihnen, das leichte Übungsprogramm für die Wirbelsäule zu befolgen.
Schlussfolgerung
In der Regel verschwinden die mit der Fraktur verbundenen Schmerzen innerhalb von 48 Stunden nach dem Eingriff, und der Patient gewinnt seine Mobilität zurück. Bei einigen Patienten kann der Schmerz unmittelbar nach dem Eingriff verschwinden. Die meisten Patienten erreichen innerhalb weniger Tage wieder den Zustand, den sie vor der Fraktur hatten. Nach dem Eingriff kehren 75 % der Patienten in ihr aktives Leben zurück, da die mit der Wirbelfraktur verbundenen Beschwerden zurückgehen.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Behandlungsmethoden bei Lendenbrüchen
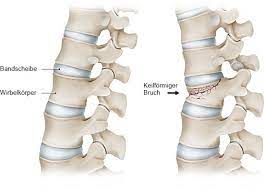
Ein lumbaler Bandscheibenvorfall ist ein ernsthaftes Gesundheitsproblem, das einen großen Teil der Gesellschaft betrifft, die Lebensqualität der Betroffenen beeinträchtigt und zu einem Verlust der Arbeitskraft und zu Funktionseinschränkungen führt. Lumbale Bandscheibenvorfälle stellen einen wichtigen Teil der ärztlichen Anwendungen dar. Bei der Behandlung von lumbalen Bandscheibenvorfällen werden die meisten Beschwerden der Patienten mit Medikamenten, Korsett, Physiotherapie und Injektionen an der Wirbelsäule gelindert. Eine chirurgische Behandlung ist jedoch dann notwendig, wenn nicht-chirurgische Behandlungen nicht weiterhelfen.
Die Mikrodiskektomie ist eine Technik, die bei der chirurgischen Behandlung von Bandscheibenvorfällen seit vielen Jahren weit verbreitet ist. Bei Mikrodiskektomie-Operationen wird in der Regel ein 2 cm langer Schnitt gesetzt. Durch den Schnitt wird das Muskelgewebe vom Knochen entfernt. Ein Teil des Knochengewebes muss entfernt werden, um in den Wirbelkanal zu gelangen. Nachdem der Knochen und das Bindegewebe am Rückenmark gereinigt sind, werden die Rückenmarksmembran und die Nervenwurzel beiseite gelegt und der Bruch erreicht. Der Eingriff wird unter mikroskopischer Sicht durchgeführt.
Die endoskopische Diskektomie (geschlossene Bandscheibenoperation) ist in den letzten Jahren immer beliebter geworden, da sie über einen kleineren Schnitt durchgeführt wird, ohne dass Muskel- und Knochengewebe entfernt werden muss. Aufgrund der geringeren Schädigung von Weich- und Knochengewebe führen geschlossene Bandscheibenoperationen zu weniger Schmerzen und einer schnelleren Genesung.
Was ist eine geschlossene lumbale Hernienoperation (endoskopische Diskektomie)?
Die endoskopische Diskektomie ist eine geschlossene Operationstechnik, die über einen 8 mm langen Schnitt durchgeführt werden kann. Durch diesen kleinen Einschnitt wird ein Schlauch mit einer Kamera in den Bandscheibenvorfall eingeführt. Durch die Röhre werden Arbeitsinstrumente geschickt, um die Operation durchzuführen. Nach diesem Schritt wird die Operation unter endoskopischer Bildführung und Überwachung fortgesetzt.
Bei der endoskopischen Diskektomie ist es nicht erforderlich, Muskelgewebe aus dem Knochengewebe zu entfernen. Die Entfernung von Knochengewebe ist in den meisten Fällen nicht erforderlich, und wenn doch, wird nur eine sehr begrenzte Menge an Knochen entfernt. Kurz gesagt, die endoskopische Diskektomie ist eine Technik, die Weichgewebe und Knochen schont. Die natürliche Anatomie der Wirbelsäule wird dabei nicht gestört.
In welchen Fällen wird eine endoskopische Diskektomie durchgeführt?
Die endoskopische Diskektomie, d.h. die geschlossene Bandscheibenoperation, kann bei jedem Patienten angewendet werden, der eine chirurgische Behandlung seines Bandscheibenvorfalls benötigt.
– Wenn starke Rücken- und Beinschmerzen auftreten und die Person Schwierigkeiten hat, alltägliche Funktionen wie Stehen oder Gehen aufrechtzuerhalten,
– In Anwesenheit von Fäkalien, Inkontinenz oder Unfähigkeit zu urinieren,
– Wenn er/sie neurologische Symptome wie zunehmende Schwäche und Taubheit in den Beinmuskeln verspürt,
– In Fällen, in denen mit medikamentöser Therapie, Physiotherapie und anderen nicht-chirurgischen Behandlungen keine wesentliche Verbesserung der Symptome erreicht werden kann.
Was sind die Vorteile der endoskopischen Diskektomie?
Die Vorteile der endoskopischen Diskektomie sind kleinere Schnitte und weniger Gewebeschäden;
- Während des Eingriffs kommt es zu weniger Blutungen.
- Die Patienten klagen nach der Operation über weniger Schmerzen.
- Die Patienten können schneller aufstehen und gehen.
- Sie können das Krankenhaus verlassen und noch am selben Tag nach Hause gehen.
- Die Patienten können früher an ihren Arbeitsplatz zurückkehren.
- Die normale Anatomie der Wirbelsäule wird nicht gestört, da kein oder nur wenig Knochengewebe entfernt wird.
- Im Vergleich zur offenen Operation bildet sich weniger Narbengewebe. Dies verhindert Verwachsungen und Nervenkompressionen durch übermäßige Narbenbildung, die bei der Gewebeheilung auftreten können.
- Die Färbetechnik, die bei der geschlossenen Bandscheibenoperation eingesetzt wird, ermöglicht es, Bandscheibenvorfall und gesundes Bandscheibengewebe voneinander zu unterscheiden. So kann das gesunde Bandscheibengewebe erhalten werden.
- Bei der geschlossenen Bandscheibenoperation wird die Operationsstelle zur Bildgebung kontinuierlich mit Flüssigkeit gespült. Dieser Flüssigkeitsstrom sorgt dafür, dass der Bereich kontinuierlich gespült wird, und verringert das Infektionsrisiko.
- Da sie mit lokaler Anästhesie durchgeführt werden kann, ist der Patient vor den Risiken einer Vollnarkose geschützt.
- Die Nervenwurzeln werden nicht wie bei einer offenen Operation zur Seite gezogen. Aus diesem Grund sind Schädigungen der Nervenwurzeln, die bei offenen Operationen durch Dehnung auftreten können, bei geschlossenen Operationen von Lendenbrüchen seltener.
- Nachdem die Lernkurve des Operationsteams abgeschlossen ist, kann der Eingriff im Vergleich zur offenen Chirurgie in kürzerer Zeit durchgeführt werden.
Schlussfolgerung
Bei Bandscheibenoperationen ist die endoskopische Diskektomie, d.h. die geschlossene Bandscheibenoperation, eine ebenso erfolgreiche Technik wie die Mikrodiskektomie. Auch das Risiko der Narbenbildung nach einer geschlossenen Bandscheibenoperation ist geringer. Da die Struktur der Wirbelsäule bei der endoskopischen Diskektomie erhalten bleibt, erholen sich die Patienten nach einer geschlossenen Bandscheibenoperation leichter.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Gelenkprothesenchirurgie
Es handelt sich um die chirurgische Behandlung von Störungen und anderen Gelenkerkrankungen, die durch eine Verletzung oder Belastung der Gelenke verursacht werden, die eine wichtige Rolle bei der Bewegung des menschlichen Körpers spielen. Der häufigste Grund für Prothesenoperationen ist eine Gelenkverkalkung, die mit anderen Behandlungen nicht ausreichend behandelt werden kann. Bei Gelenkprothesenoperationen werden die abgenutzten und beschädigten Gelenkflächen, die infolge verschiedener Traumata, Krankheiten und Störungen verkalkt und funktionsunfähig sind, entfernt und durch künstliche Gelenkteile ersetzt. Bei der Gelenkersatzoperation können je nach Situation Methoden wie Teilprothesen oder Vollprothesen eingesetzt werden.
Die häufigsten Prothesenoperationen sind Knie-, Hüft- und Schultergelenke. Der häufigste Grund für eine Knietotalendoprothese ist eine nicht ansprechende Kniegelenkverkalkung.
Mit der personalisierten kinematischen Prothesenchirurgie, der robotergestützten Gelenkprothesenchirurgie und neu entwickelten langlebigen Prothesenkonstruktionen, die vor allem in der Knieprothesenchirurgie zum Einsatz kommen, hat in diesem Bereich der Chirurgie eine neue Ära begonnen.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Kniegelenkersatz
Das Kniegelenk ist eines der Gelenke mit dem größten und weitesten Bewegungsspielraum in unserem Körper. Dank der scharnierartigen Beweglichkeit des Knies kann es sich beugen und gerade öffnen. Das Knie wird durch die Kombination zweier Gelenke gebildet. Diese Gelenke sind das Tibiofemoralgelenk (zwischen Schienbein und Oberschenkelknochen) und das Patellofemoralgelenk (zwischen Kniescheibe und Oberschenkelknochen). Die auf der Gelenkfläche auftretenden Belastungen werden durch den Knorpel, der die Gelenkfläche bedeckt, insbesondere durch den Meniskus und die Bänder, abgefangen.
Die Kontaktflächen des Knies während der Bewegung sind mit einer flachen, glatten und gleitfähigen Oberfläche bedeckt, dem Gelenkknorpel. Auf diese Weise bietet er eine gleitfähige und reibungsarme Oberfläche. Bei der Bewegung des Knies erfolgt die Bewegung daher schmerzfrei und ohne Reibung zwischen den Knochen.
Im Knie gibt es zwei Menisken, den Innen- und den Außenmeniskus. Diese C-förmigen, knorpeligen, kissenartigen Menisken schützen die Knorpelstruktur, die bei Bewegungen übereinander gleitet. Diese Strukturen wirken auch als Stoßdämpfer und verteilen die einwirkende Belastung auf das gesamte Kniegelenk. So werden Stöße, die punktuelle Schäden verursachen können, so verteilt, dass sie das Gelenk nicht schädigen.
Bänder sind starke Bindegewebsfasern, die die Knochen miteinander verbinden. Sie ermöglichen es Ihnen, sich beim Gehen, Beugen und Strecken des Knies reibungslos und schmerzfrei zu bewegen. Durch die Abnutzung des Gelenkknorpels kann es zu einem Riss des Meniskus, einer Beschädigung der Bänder und damit zu einer Störung des Gleichgewichts im Knie kommen. Dies führt zu Schmerzen und Funktionseinbußen.
Das Kniegelenk ist eine Struktur, die von einer Weichteilschicht, der sogenannten Kapsel, umgeben ist und Gelenkflüssigkeit enthält. Diese Flüssigkeit, die als Synovialflüssigkeit bezeichnet wird, wird von einer dünnen Membran innerhalb der Gelenkkapsel, dem Synovium, produziert. Die Synovialflüssigkeit schmiert das Gelenk und versorgt den Knorpel und das Bindegewebe in der Gelenkkapsel mit Nährstoffen.
Arthrose ist auch unter den Bezeichnungen "Osteoarthritis", "degenerative Arthritis", "Arthrose" und anderen medizinischen Bezeichnungen bekannt. Arthrose kann das Ergebnis einer altersbedingten Abnutzung des Gelenkknorpels sein, kann aber auch mit einer genetischen Veranlagung einhergehen. Der Verlust des Knorpels führt dazu, dass die Knochen aneinander reiben. Der Inhalt der Synovialflüssigkeit im Gelenk beginnt sich zu verändern und zu verschlechtern. Bei fortgeschrittener Verkalkung bilden sich an den dem Gelenk zugewandten Knochenecken kleine Ausstülpungen (Osteophyten). Als Folge der Verkalkung haben die Patienten Beschwerden wie Schmerzen, Steifheit, Bewegungseinschränkung, Deformierung, Hinken, Schwierigkeiten beim Gehen und Hocken.
Eine Kniearthrose kann nach der Beurteilung, der körperlichen Untersuchung und den Röntgenaufnahmen des Patienten, der sich mit Knieschmerzen in die Ambulanz begibt, diagnostiziert werden. Auf den Röntgenbildern ist eine Verengung des Gelenkspalts zu erkennen, in Fällen, in denen der Raum zwischen den Knochenstrukturen, aus denen das Gelenk besteht, vollständig verloren gegangen ist, liegen die Knochen aneinander an, und in fortgeschrittenen Stadien sind Knochenschwund und Zysten aufgrund von Reibung und Abrieb in den Knochen zu sehen.
Score-Test wird durchgeführt , um den Grad und die Funktion der Kniearthrose zu beurteilen. Dieser Score wird verwendet, um den Schweregrad der Arthrose im Knie zu ermitteln. Er kann auch dazu verwendet werden, den Genesungszustand nach Knieoperationen zu messen. Patienten mit Knieschmerzen werden 12 Fragen gestellt, die ihre Funktionen im täglichen Leben bewerten. 48 Punkte sind ein normaler Kniescore. Patienten mit einem Oxford Knee Score von 25 oder weniger wird in der Regel eine totale Knieersatzoperation empfohlen.
Wann wird eine Kniegelenkersatzoperation durchgeführt?
Das Ziel einer Knieprothese ist es, die Funktionen des täglichen Lebens des Patienten zu verbessern. Wenn die Arthrose fortschreitet, ist es schwierig, kurze Strecken zu gehen, Einkäufe zu erledigen, ins Auto ein- und auszusteigen, Treppen zu steigen und Gartenarbeit zu verrichten. Wenn die Beschwerden trotz der Einnahme von Schmerzmitteln und entzündungshemmenden Medikamenten, Gewichtsabnahme, Krankengymnastik, Injektionen in das Knie, Knieschiene oder Stock fortbestehen, ist eine Knieersatzoperation erforderlich.
Kniegelenkersatzoperation
Bei der Kniegelenkersatzoperation werden die Gelenkflächen der Knochen mit Implantaten wiederhergestellt, die an die tatsächliche Anatomie angepasst sind. Die Kniegelenkersatzoperation wird vor allem bei fortgeschrittener Kniearthrose eingesetzt.
Der Knieersatz wurde erstmals in den 1960er Jahren erprobt und mit verschiedenen Operationstechniken und Implantaten getestet. Heute wird er als erfolgreiches und reproduzierbares Verfahren mit modernsten technischen Hilfsmitteln eingesetzt. Die Knieprothese ist eine sichere und erfolgreiche Behandlung für Patienten mit Kniearthrose, die auf konservative Behandlungen zur Korrektur der körperlichen Funktion und eines schmerzfreien Kniegelenks nicht anspricht.
Welche Materialien werden beim Knieersatz verwendet?
Die Art und das Material der Prothese, die bei einem Patienten, der sich einem Kniegelenkersatz unterziehen muss, verwendet wird, werden je nach Patient ausgewählt. Die Prothesenkomponenten bestehen in der Regel aus Metall, das aus Titan- oder Chrom-Kobalt-Legierungen hergestellt wird.
Die Prothese wird mit einem speziellen Füllmaterial, dem so genannten Zement, am Knochen befestigt oder indem die poröse Struktur der Prothese mit dem natürlichen Knochen verwachsen wird. Zwischen der tibialen und der femoralen Implantatoberfläche des Kniegelenks wird ein Kunststoff-Abstandshalter aus Polyethylen eingesetzt.
Die meisten Oberschenkelkomponenten bestehen aus Metalllegierungen (Kobalt-Chrom) oder Metall-Keramik-Legierungen (oxidiertes Zirkonium). Die Patellakomponente und die Tibiaeinsatzkomponente bestehen aus Polyethylenkunststoff. Die Tibiakomponente wird aus Kobaltchrom (Metalllegierung), Titan (Metalllegierung) und Polyethylen hergestellt.
Arten von Kniegelenkersatz
Es gibt zwei grundlegende Arten von Knieprothesen, die im Allgemeinen verwendet werden. Dies sind der partielle (unikondyläre) und der vollständige Knieersatz. Die Wahl des Prothesentyps richtet sich nach der Region und dem Schweregrad der Gelenkverkalkung. Das Ziel beider Prothesentypen ist ähnlich. Um die Beweglichkeit und Funktion des Gelenks wiederherzustellen, werden die geschädigten Knorpel- und Knochenoberflächen durch neue Oberflächen ersetzt, die frei aufeinander gleiten können.
Bei beiden Arten von Prothesen gibt es Metallteile, die mit den Knochen in Berührung kommen, und eine Polyethylen-Kunststoffverbindung zwischen diesen beiden Teilen. Es gibt keine mechanische Verbindung zwischen den Teilen. Daher müssen einige der natürlichen Bänder im Knie intakt sein, um die Stabilität des Gelenks zu gewährleisten.
Das Tibiofemoralgelenk (das Gelenk zwischen Oberschenkelknochen und Schienbein) hat zwei Gelenkflächen, eine auf der Innenseite und eine auf der Außenseite. Bei einem partiellen Knieersatz wird nur eine dieser Gelenkflächen ersetzt, während bei einem totalen Knieersatz beide Gelenkflächen ersetzt werden. Patienten mit einem Teilersatz des Knies haben eine bessere Beweglichkeit und ein besseres Gefühl für das Gelenk. Ein anderer Prothesentyp, die patellofemorale Gelenkprothese, die zwischen der Kniescheibe und dem Oberschenkel eingesetzt wird, soll die Gelenkflächen zwischen der Kniescheibe und der Trochlear-Rille des Oberschenkels ersetzen. Die Rückseite der Kniescheibe ist mit Polymer-Kunststoff überzogen, während der Rillenbereich im Oberschenkelknochen durch Metall ersetzt wird.
Wie wird eine Knie-Totalersatzoperation durchgeführt?
Der Zugang zum Kniegelenk erfolgt über einen Hautschnitt von etwa 15 cm vor dem Kniegelenk. Kleine knöcherne Vorsprünge an den Knochenrändern werden gesäubert. Dann werden das vordere Kreuzband, die Innen- und Außenmenisken und in einigen Fällen das hintere Kreuzband durchtrennt und entfernt. Mit den Spezialwerkzeugen in den zu verwendenden Prothesensätzen werden am oberen Teil des Schienbeins und an den unteren Teilen des Oberschenkels mit einer Kettensäge Knocheneinschnitte vorgenommen und abgenutzter Knorpel und Knochen entfernt. Danach werden die Probeimplantate der zu verwendenden Prothese eingesetzt und die Bewegungen, das Gleichgewicht und die Ausrichtung des Kniegelenks beurteilt.
Danach werden die entsprechenden Prothesenteile mit dem für diesen Eingriff verwendeten Zement an den Knochenoberflächen befestigt. Der Zement wird gefroren und haftet am Knochen mit einem Polyethylen-Kunststoffstück, das zwischen die Metallflächen der Prothese gelegt wird. Anschließend wird die Gelenkkapsel wiederhergestellt und das Hautgewebe verschlossen. Eine Knie-Totaloperation dauert in der Regel etwa 40 Minuten.
Erholung nach einer Kniegelenkersatzoperation
Die Rehabilitation bei Knieprothesen beginnt innerhalb von 24 Stunden nach der Operation. Sehr bald nach der Operation beginnt der Physiotherapeut mit einem Programm geeigneter Übungen, um die Kniebewegungen zu steigern, die Muskeln zu stärken und Kreislauf- und Gerinnungsproblemen vorzubeugen.
Innerhalb der ersten 24 Stunden nach der Operation beginnen die Patienten, mit einem Stock, einer Gehhilfe oder Krücken zu gehen. Die Gehstrecke und die Gehfrequenz nehmen mit der Zeit zu. Patienten, die in der Regel 2-4 Wochen nach der Operation in der Lage sind, ein Auto zu fahren, können 6 Wochen nach der Operation zu ihren normalen Aktivitäten zurückkehren. Die vollständige Genesung und die Rückkehr zu voller Kraft und Beweglichkeit kann bis zu 4 Monate dauern. Im Allgemeinen sind die Patienten einen Monat nach der Operation viel mobiler als vor der Knieoperation.
Bei 90 % der Patienten wird erwartet, dass die Knieprothese im Durchschnitt 20 Jahre lang ohne Probleme funktioniert. Prothesen halten jedoch nicht ewig, sie haben eine bestimmte Lebensdauer. Nach 20 Jahren kann der allgemeine Verschleiß die Prothese lockern.
Risiken und Komplikationen beim Kniegelenkersatz
TVT (tiefe Venenthrombose): Eine tiefe Venenthrombose ist ein Blutgerinnsel, das in der Regel in den Venen der Beine auftritt. Das Blutgerinnsel kann sich von der Vene lösen und sich in den Venen der Lunge festsetzen. Dies wird als Lungenembolie bezeichnet. Eine Lungenembolie ist eine schwerwiegende Komplikation und kann zu plötzlicher Atemnot, allgemeiner Beeinträchtigung oder, sehr selten, zum Tod führen.
Zur Vorbeugung einer tiefen Venenthrombose sollten folgende Maßnahmen ergriffen werden:
- Nach der Operation werden leichte Knöchel- und Zehenübungen durchgeführt. Diese Übungen sorgen dafür, dass der Blutkreislauf regelmäßiger wird.
- Die Verwendung pneumatischer Geräte zur Vorbeugung von Thromboembolien nach Operationen unterstützt passiv die Blutzirkulation.
- Nach der Operation hat die tägliche Einnahme von Blutverdünnern eine schützende Wirkung.
Infektion Eine Infektion ist eine seltene, aber schwerwiegende Komplikation mit einer Inzidenz von 0,5 bis 1 % nach einer Kniegelenkersatzoperation. Das Infektionsrisiko kann durch den Einsatz von Antibiotika und die notwendigen Sterilisationsmaßnahmen verringert werden, aber diese Maßnahmen können das Risiko nicht vollständig ausschließen.
Tourniquet-Schmerz Hierbei handelt es sich um eine vorübergehende und seltene Komplikation, die durch einen am Oberschenkel angelegten Tourniquet verursacht wird. Taubheitsgefühl, Steifheit und Schmerzen können bei längerem Anlegen eines Tourniquets auftreten.
Nervenschäden: Es kann zu einer Schädigung der Nerven im Bereich des Knies kommen. Die häufigsten Ursachen für Nervenverletzungen sind die während der Operation verwendeten Instrumente, die Kompression der Nerven und direkte Schädigung sowie die Verwendung einer langen Aderpresse. Eine Aderpresse wird während der Operation angelegt, damit der Chirurg das Operationsgebiet sehen kann und um den Blutverlust zu minimieren. Die daraus resultierende Nervenschädigung führt in der Regel zu einem vorübergehenden Verlust des Gefühls. Dieser erholt sich innerhalb von 2-3 Monaten vollständig und führt nicht zu Funktionseinbußen.
Abnutzung und Lockerung der Prothese: Aufgrund der Reibung zwischen den Prothesenteilen kann es im Laufe der Zeit zu einer Abnutzung der Prothesenteile, insbesondere der Kunststoffteile aus Polyethylen, und zu einer Lockerung zwischen den Metallteilen und der Schnittstelle zum Knochen kommen.
Schlussfolgerung
Der Kniegelenkersatz ist eine risikoarme, erfolgreiche und sichere Operation, die bei Patienten durchgeführt wird, die aufgrund von Verkalkungen im Kniegelenk Schmerzen, Gehbehinderungen und Einschränkungen bei Aktivitäten des täglichen Lebens haben. Es wird erwartet, dass die Knieprothese bei 90 % der Patienten durchschnittlich 20 Jahre lang ohne Probleme funktioniert.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Teilweiser Ersatz des Knies
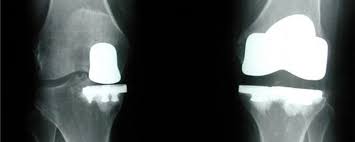
Aufbau des Kniegelenks
Das Kniegelenk ist eines der größten Gelenke des Körpers und wird durch die Verbindung von drei Knochen gebildet. Die Grundstrukturen, aus denen das Kniegelenk besteht, sind der Oberschenkelknochen (Femur), das Schienbein (Tibia) und die Kniescheibe (Patella). Der Oberschenkelknochen und das Schienbein bilden zwei Gelenkflächen, die Innenseite und die Außenseite (Tibiofemoralgelenk). Die Verkalkung des Kniegelenks beginnt in der Regel an der Oberfläche der Innenseite dieses Gelenks. Ein weiteres Gelenk wird zwischen dem Oberschenkelknochen und der Kniescheibe gebildet (Patellofemoralgelenk).
In einem gesunden Kniegelenk sind die einander gegenüberliegenden Knochen mit Knorpelgewebe überzogen. Das Knorpelgewebe bildet eine glatte Oberfläche, auf der sich die Knochen, aus denen das Gelenk besteht, bequem bewegen können.
Arthritis des Kniegelenks
Alterung, frühere Kniebrüche, Übergewicht, Berufe, in denen das Knie immer wieder bewegt wird, und genetische Ursachen können zu einer Abnutzung des Knorpelgewebes führen, und der Verkalkungsprozess kann beginnen. Mit der Abnahme der Knorpeldicke beginnen Schmerzen bei der Bewegung des Kniegelenks und Schwierigkeiten beim Gehen. Zusätzlich zum Knorpelverschleiß kommt es im Laufe der Zeit zu einer Verschlechterung des Knochengewebes unter dem Knorpelgewebe und zur Bildung von scharfen Vorsprüngen im Gelenk, die die Bewegung des Knies einschränken. In den frühen Stadien der Gelenkverkalkung können Methoden wie medikamentöse Behandlung, Physiotherapie, Bewegung und intraartikuläre Injektionen eingesetzt werden.
Auch die Einschränkung alltäglicher Aktivitäten wie Knien, Treppensteigen und Radfahren kann die Symptome lindern. In Fällen, in denen die Gelenkverkalkung fortschreitet, kann mit den oben genannten Behandlungsmethoden keine Besserung erzielt werden. In diesem Fall wird eine chirurgische Behandlung in Betracht gezogen. Bei der Kniearthrose sind diese drei Gelenkflächen nicht immer in gleichem Maße betroffen.
In der türkischen Bevölkerung beginnt die Verkalkung, die meist an der Innenseite des Tibiofemoralgelenks zwischen Ober- und Unterschenkelknochen auftritt, früher und ist schwerer.
Aus diesem Grund ist die Verkalkung im inneren oder äußeren Tibiofemoralgelenkbereich des Knies manchmal so weit fortgeschritten, dass eine Prothese erforderlich ist, während andere Teile des Gelenks möglicherweise nicht betroffen sind. In solchen Fällen sollte das Ziel sein, das intakte Knorpelgewebe zu erhalten und nur in den Teil des Gelenks einzugreifen, in dem die Verkalkung stark fortgeschritten ist.
Wie und wann wird ein partieller Knieersatz durchgeführt?
Wenn die Verkalkung im Kniegelenk nicht das gesamte Gelenk betrifft, sondern nur einen Teil davon, ist eine Operation, der so genannte partielle Knieersatz, angebracht. Bei dieser Methode wird nicht das gesamte Kniegelenk ersetzt. Die Teilprothesenoperation kann an einem oder zwei der Gelenkanteile Innenseite, Außenseite und Rückseite der Kniescheibe des Knies durchgeführt werden. Damit wird dem Patienten eine alternative Möglichkeit zum vollständigen Ersatz des Kniegelenks geboten.
Von einem unikondylären Teilkniegelenkersatz spricht man, wenn er nur an der inneren oder äußeren seitlichen Gelenkseite durchgeführt wird. Wird sie auch an der Rückseite der Kniescheibe durchgeführt, spricht man von einem bikondylären Teilknieersatz. Bei der partiellen Kniegelenkersatzoperation bleiben die Kreuzbänder erhalten, es wird weniger Knochen entfernt und es werden kleinere Schnitte gesetzt.
Beim partiellen Kniegelenkersatz wird nur der von der Verkalkung betroffene Teil des Gelenks operiert und nur die Gelenkfläche auf dieser Seite ersetzt. Da das Operationsgebiet begrenzter ist, ist der chirurgische Schnitt kleiner, es gibt weniger Blutverlust, das Infektionsrisiko ist geringer und die Genesung erfolgt schneller.
In den letzten 15 Jahren hat sich der partielle Ersatz des Kniegelenks dank der Fortschritte in der Technologie und den chirurgischen Techniken zu einer praktikablen Option für eine größere Zahl ausgewählter Patienten entwickelt. Etwa 10-15 % der Patienten mit Kniearthrose sind für einen partiellen Knieersatz geeignet.
Wer ist für einen partiellen Knieersatz nicht geeignet?
Eine Knie-Teilprothese kann nicht bei jedem Patienten eingesetzt werden. Bei der unikondylären Knieprothese ist die richtige Auswahl des Patienten einer der wichtigsten Schritte, um ein gutes funktionelles Ergebnis und eine lange Lebensdauer der Prothese zu erreichen. Eine Knie-Teilprothese wird nicht empfohlen bei Übergewicht, Verkalkung im gesamten Gelenk, fortgeschrittener Deformität (Hosenträgerbein oder schiefes Bein), sehr eingeschränkter Gelenkbewegung, Gelenkverkalkung durch rheumatische Gelenkerkrankungen und Fettleibigkeit. Obwohl es keine nennenswerten Einschränkungen hinsichtlich des Alters der Patienten gibt, wird sie im Allgemeinen bei Patienten über 40 Jahren bevorzugt.
Patellofemoraler Knieersatz
Das Patellofemoralgelenk ist ein Gelenk zwischen der Kniescheibe (Patella) und dem Oberschenkelknochen (Femur) mit der Kniescheibengelenkfläche. Bei Beuge- und Entlastungsbewegungen des Knies bewegt sich die Kniescheibe, indem sie über den Rillenbereich des Oberschenkelknochens gleitet. Nach einer übermäßigen Reibung der Kniescheibe durch eine Fehlstellung der Kniescheibe oder durch Brüche und Verrenkungen der Kniescheibe kann es an diesen Gelenkflächen zu einem starken Knorpelverlust kommen. Je nach Verkalkung, die sich nach dem Knorpelverlust entwickelt, kommt es zu Beschwerden wie Schmerzen, Brennen und Geräuschen im Bereich der Kniescheibe, insbesondere bei Bewegungen wie Kniebeugen, Hocken und Treppensteigen.
Gute Ergebnisse werden mit Medikamenten, intraartikulären Injektionen, Bewegung und Physiotherapie in Verbindung mit einer Änderung der Gewohnheiten von Patienten mit Verkalkungen im patellofemoralen Gelenkbereich des Knies erzielt. Bleiben die Beschwerden trotz dieser Behandlungen bestehen und wird das Leben des Patienten erheblich beeinträchtigt, wird eine Operation zum teilweisen Ersatz des Kniegelenks, die so genannte patellofemorale Prothese, empfohlen.
Die patellofemorale Knieprothese, die erstmals in den 1970er Jahren eingeführt wurde, konnte aufgrund des Mangels an geeigneten Implantaten und technischer Schwierigkeiten nicht die gewünschten Ergebnisse erzielen. Heutzutage werden jedoch dank der Entwicklung von Implantatdesign und -materialien sowie der Entwicklung von Operationstechniken für den partiellen Kniegelenkersatz gute Ergebnisse erzielt, wie sie auch bei der vollständigen Kniegelenkersatzoperation erzielt werden. Bei der Operation zum Ersatz des Kniescheibengelenks wird der beschädigte Knorpel hinter der Kniescheibe und auf der Gelenkfläche des Oberschenkelknochens entfernt. Ein knopfförmiges Implantat aus Polyethylen-Kunststoff wird in die Kniescheibe eingesetzt, während ein dünnes Metallstück in die Oberschenkelrinne eingesetzt wird. Auf diese Weise wird das Kniescheiben-Oberschenkel-Gelenk ohne Reibung und Schmerzen wiederhergestellt und das Gelenk ist wiederhergestellt.
Schlussfolgerung
Wenn die Verkalkung im Kniegelenk nicht das gesamte Gelenk betrifft, sondern nur einen Teil davon, ist ein teilweiser Kniegelenkersatz angebracht. Da bei dieser Methode nicht das gesamte Kniegelenk ersetzt werden muss, bleiben die gesunden Gelenkflächen erhalten. Die Teilprothesenoperation kann an einem oder zwei der inneren seitlichen, äußeren seitlichen und hinteren Kniescheibengelenksteile durchgeführt werden. Welche Methode für Sie am besten geeignet ist, wird Ihr Orthopäde zusammen mit Ihrem Untersuchungsbefund und den radiologischen Untersuchungen feststellen.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Revision einer Knieprothese
Die Revision einer Knieprothese ist eine Prothesenersatzoperation, die bei Patienten mit einer früheren Knieprothesenoperation durchgeführt wird. Bei dieser Operation, die als “Re-Operation” bezeichnet wird, wird die Prothese des Patienten entfernt und eine neue Prothese eingesetzt.
In einigen Fällen kann es notwendig und ausreichend sein, einen Teil der Prothese im Gelenk zu ersetzen, während es manchmal notwendig sein kann, alle Prothesenteile vollständig zu ersetzen. Es handelt sich um einen Eingriff, der eine detaillierte präoperative Planung, spezielle Prothesensätze und -materialien, Erfahrung sowie eine längere Operations- und Erholungszeit als bei der Erstprothese erfordert.
Wer braucht eine Revisionsoperation der Knieprothese?
Etwa 90 % der Patienten, die sich einer Knietotalendoprothese unterziehen, verwenden diese etwa 20 Jahre lang ohne Probleme. Wenn sich die Funktionen des Kniegelenks aufgrund von Abnutzung, Lockerung und Entzündung der Prothesenteile verschlechtern, beginnen Schwierigkeiten beim Gehen und Schmerzen im Knie. Bei Knieprothesen, die im fortgeschrittenen Alter eingesetzt werden, können die Patienten ihre Prothese ein Leben lang ohne Probleme benutzen.
In jungen Jahren und insbesondere bei Menschen, die einen aktiven Lebensstil pflegen, kann die Knieprothese verschleißen und ihre Funktion mit der Zeit nachlassen. Mit neu entwickelten Hightech-Prothesen und Anwendungen wie kinematischer Operationstechnik und robotergestützter Knieprothesenchirurgie kann die Lebensdauer von Prothesen bei jungen und aktiven Menschen verlängert werden.
Was sind die häufigsten Gründe für eine Revisionsoperation an einer Knieprothese?
Infektion Eine Infektion ist eine mögliche Komplikation, die nach einem Kniegelenkersatz auftreten kann, wie bei jeder anderen Operation auch. Sie kann während des Krankenhausaufenthalts, nach der Entlassung und sogar noch Jahre später auftreten. Das Risiko einer Infektion nach einer Kniegelenkersatzoperation beträgt weniger als 1 %. Wenn sich eine Infektion entwickelt, kommt es zu einer Lockerung der Prothese. Patienten, die sich in dieser Situation befinden, haben Beschwerden wie Knieschmerzen, Schwellungen, Rötungen, erhöhte Temperatur und manchmal Ausfluss.
Wenn die Infektion früh erkannt wird, ist eine Behandlung mit Spülung, chirurgischer Reinigung (Debridement) und Austausch des Kunststoffspacers unter Belassung der Metallteile ausreichend. Bei spät auftretenden oder spät entdeckten Infektionen wird jedoch eine 2-stufige Revisionsoperation durchgeführt. In der ersten Phase wird die Prothese entfernt, das Gelenk gereinigt und gespült und eine antibiotische Zementfüllung in das Gelenk eingebracht. Wenn festgestellt wird, dass sich der Zustand der Infektion nach einigen Monaten der Antibiotikabehandlung verbessert, wird die zweite Phase eingeleitet und eine neue Knieprothese operiert.
Lücke und Instabilität im Knie: Mit der Zeit kann die Funktion der Bänder, die das Kniegelenk stützen und stabilisieren, durch den Verschleiß der Knieprothese beeinträchtigt werden. Die Funktion des Knies wird beeinträchtigt, weil das Gleichgewicht der Bänder, das beim Stehen, Bewegen des Knies oder Gehen erforderlich ist, gestört ist. In diesem Fall wird eine Revisionsoperation durchgeführt, um den oder die verschlissenen Prothesenteile im Knie zu ersetzen.
Steifheit Nach einer Kniegelenkersatzoperation kann es manchmal zu einer Einschränkung des Bewegungsumfangs kommen, der für die Verrichtung alltäglicher Aktivitäten erforderlich ist. Sie kann durch übermäßiges heilendes Gewebe um das Gelenk während der Heilungsphase verursacht werden. In der Anfangsphase wird eine “Manipulation unter Narkose” durchgeführt, um die Gelenkbewegungen zu öffnen.
Sie werden betäubt, damit Sie während des Eingriffs keine Schmerzen verspüren. Der Arzt beugt Ihr Knie, um die Verklebungen zu lösen. In den meisten Fällen führt dieser Eingriff zu einer Verbesserung des Bewegungsumfangs. Manchmal bleibt das Knie aber auch steif. Wenn umfangreiches Narbengewebe oder die Position der Komponenten in Ihrem Knie Ihre Bewegungsfreiheit einschränken, kann eine Revisionsoperation erforderlich sein.
Verschleiß und Lockerung: Im Laufe der Zeit kann die Reibung zwischen den Prothesenteilen zu Verschleiß, Lockerung und Bruch der Prothesenteile führen. Damit die Knieprothese funktionstüchtig ist, muss die Prothese fest mit dem Knochen verbunden sein. Hierfür wird meist Zement verwendet. Wenn jedoch die Knochenbefestigung der Prothese im Laufe der Zeit nachlässt, kann sich die Prothese lockern und das Knie kann schmerzhaft werden.
Die Ursachen der Lockerung sind nicht immer eindeutig. Aktivitäten, die das Kniegelenk belasten, Knieprothesen bei Menschen, die in jungen Jahren aktiv waren, Übergewicht und Abnutzung des Kunststoffabstandshalters zwischen den beiden Metallteilen der Prothese sind Faktoren, die sie verursachen können.
Durch den Verschleiß des Kunststoffeinsatzes sammeln sich kleine Partikel im Gelenk an, gegen die das körpereigene Immunsystem eine Reaktion entwickelt. Diese Reaktion führt zu einer Zerstörung des Knochens, die Osteolyse genannt wird, im gesunden Knochen um die Prothese herum. Bei der Osteolyse kommt es zu einer Zerstörung des Knochens, der die Prothese stützt, so dass die Knochenbefestigung der Prothese schwächer wird und sich die Prothese lockert. Nach der Lockerung ist das Gleichgewicht des Knies gestört und es kommt zu Schmerzen. In einem solchen Fall sollte eine Revisionsoperation der Knieprothese durchgeführt werden.
Frakturen im Bereich der Prothese: Bei diesen Frakturen handelt es sich um Brüche des Knochens im Bereich der Komponenten der Knieprothese. Diese Frakturen sind häufig die Folge eines Sturzes und erfordern in der Regel eine Revisionsoperation der Knieprothese. Um zu entscheiden, was bei der Revisionsoperation zu tun ist, sollten Faktoren wie die Qualität des Knochens, die Art und Lage des Bruchs und die Frage, ob die Prothese locker ist oder nicht, bewertet werden.
Untersuchungen vor Revisionsoperationen von Knieprothesen
Um mehr über den Zustand des Knies zu erfahren, werden einige Labortests und bildgebende radiologische Untersuchungen durchgeführt.
Die Röntgenaufnahme ist die erste bildgebende Untersuchung, die zur Beurteilung des Zustands der Prothese und der Knochenstruktur angefordert wird. Die Knochenszintigraphie, eine der anderen bildgebenden Untersuchungen, kann helfen festzustellen, ob sich die Prothese gelockert hat oder nicht, wenn auf dem Röntgenbild keine eindeutigen Anzeichen für eine Prothesenlockerung zu erkennen sind. Die Knochenszintigraphie gibt auch Aufschluss darüber, ob die Lockerung auf eine Infektion oder Abnutzung zurückzuführen ist. Die Computertomographie (CT) ist ein weiteres bildgebendes Verfahren, mit dem sich die Knochenstruktur besser darstellen und dreidimensional untersuchen lässt.
Laboruntersuchungen: Um festzustellen, ob eine Infektion vorliegt, werden Blutuntersuchungen angefordert. Darüber hinaus muss bei einer Knie- und Prothesenlockerung möglicherweise eine aus dem Gelenk entnommene Flüssigkeitsprobe untersucht werden, um die Infektion zu differenzieren. Es werden verschiedene Laboranalysen durchgeführt, um festzustellen, ob eine Infektion in der mit einer Spritze entnommenen Gelenkflüssigkeit vorliegt.
Wie wird eine Knie-Revisionseingriff durchgeführt?
Revisionsoperationen von Knieprothesen sind komplexer und dauern länger als die erste Knieprothese. Während die ersten Knieprothesenoperationen etwa 40 Minuten dauern, können Revisionsoperationen 1-2 Stunden in Anspruch nehmen. Bei der Revisionsoperation einer Knieprothese wird das Gelenk von der Stelle aus zugänglich gemacht, an der sich die Narbe der vorherigen Knieoperation befindet. Das Vorhandensein einer Infektion wird erneut untersucht. Alle Metall- und Kunststoffteile der Prothese werden untersucht, um festzustellen, welche Teile der Prothese abgenutzt, gelockert oder verrutscht sind. Die Prothesenteile werden vorsichtig entfernt, um den Knochen zu schützen. Wenn zuvor eine zementierte Prothese verwendet wurde, werden die Zementreste entfernt. Danach werden die Knochenoberflächen für die Revisionsprothese vorbereitet.
In einigen Fällen kann es zu einem erheblichen Knochenverlust gekommen sein. Wenn dies der Fall ist, können Metallverstärkungen und Plattformblöcke zu den Hauptkomponenten der Prothese hinzugefügt werden, um dies auszugleichen. Nach diesen Eingriffen wird das Knie-Revisionsimplantat in den Knochen einzementiert und befestigt. Anschließend wird die Gelenkkapsel repariert und eine Drainage eingelegt, um Blut und Flüssigkeit aus dem Gelenk und den Weichteilen abzuleiten.
Risiken und Komplikationen bei der Revision von Knieprothesen
Wie bei jedem chirurgischen Eingriff gibt es auch bei der Revisionsoperation einer Knieprothese einige Risiken. Da sie länger und komplexer ist als die erste Knieprothese, ist auch das Risiko von Komplikationen höher. Mögliche Risiken und Komplikationen bei einer Knieprothesenrevision: Wunddehiszenz,
Infektion, Blutung, Bewegungseinschränkung und Steifheit, Knochenbruch, Nerven- oder Gefäßschäden, Gerinnselbildung im Gefäß, Lungenembolie.
Nach einer Revisionsoperation einer Knieprothese erlangen die meisten Patienten ihre Funktion mit einem schmerzfreien und stabilen Kniegelenk zurück. Es ist jedoch nicht immer möglich, dass die Schmerzen vollständig verschwinden und das Kniegelenk seine frühere Beweglichkeit wiedererlangt.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Hüftgelenksprothesen-Chirurgie
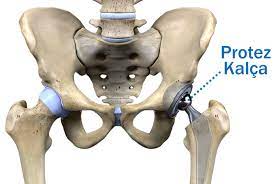
Struktur des Hüftgelenks
Das Hüftgelenk besteht aus einem Kopf und einer Pfanne. Der Kopf des Oberschenkelknochens, das obere Ende des Oberschenkelknochens, wird auch Femurkopf genannt. Die Pfanne ist Teil des Beckens, des Beckenknochens, und wird Acetabulum genannt. Der Oberschenkelkopf dreht sich in der Pfanne wie eine Kugel und ermöglicht so die Vorwärts-, Rückwärts- und Seitwärtsbewegung des Beins. Im Hüftgelenk sorgt das Knorpelgewebe, das die Gelenkfläche des Hüftkopfes und der Hüftpfanne bedeckt, dafür, dass sich das Gelenk frei bewegen kann. Bei einer normalen, gesunden Hüfte sorgt das Knorpelgewebe, das den Hüftkopf und die Gelenkpfanne bedeckt, dafür, dass die Gelenkflächen glatt und gleitfähig sind. Dank des Knorpelgewebes, das auf Röntgenbildern der Hüfte als Zwischenraum zwischen Kopf und Pfanne zu sehen ist, kann sich das Gelenk sogar mit weniger Widerstand bewegen als Eis, das auf Eis gleitet.
Das Labrum umgibt den äußeren Rand der Hüftpfanne, die die Gelenkpfanne des Hüftgelenks bildet, wie eine Dichtung und hält den Hüftkopf in Position. Das Labrum besteht aus einer speziellen, geschichteten Knorpelstruktur. Diese Struktur sorgt dafür, dass das Hüftgelenk bei einem großen Bewegungsumfang stabil ist. Das Hüftgelenk ist ein mehrachsiges Gelenk und hat einen großen Bewegungsumfang. Dank des großen Bewegungsumfangs ist es möglich, alltägliche Aktivitäten wie Gehen, Laufen, Sitzen, Sitzen im Schneidersitz und Beinstreckung auszuführen.
Was ist Hüftarthrose?
Wenn sich die Knorpelstruktur verschlechtert oder beschädigt ist, wird auch die komfortable Gleitbewegung im Gelenk beeinträchtigt. Der Knorpel verschleißt und die Reibung zwischen den Oberflächen nimmt zu. Infolgedessen vergrößert und vertieft sich der Verschleißbereich im Knorpel. Mit der Zeit verschwindet das Knorpelgewebe, das die Knochen des Hüftgelenks bedeckt, und Knochen beginnt auf Knochen zu reiben. Die Form des Hüftkopfes, der wie eine glatte Kugel aussieht, wird ebenfalls verzerrt, und er beginnt, sich in der Pfanne unangenehm zu drehen. Während die Einwärts- und Auswärtsdrehbewegungen des Beins anfangs eingeschränkt sind, treten mit der Zeit auch Schwierigkeiten bei anderen Bewegungen auf.
Wenn es im Hüftgelenk zu Verkalkungen kommt, weil sich der Knorpel, der die Oberfläche der das Hüftgelenk bildenden Knochen bedeckt, abnutzt, entstehen Schmerzen in der Hüfte und Bewegungseinschränkungen.
Menschen mit Hüftgelenksarthrose haben Schwierigkeiten, Bewegungen wie Gehen, Auf- und Absitzen und Hocken auszuführen. Patienten, die zuvor leicht humpelten, beginnen durch die Schwächung der Muskeln um die Hüfte herum deutlich zu humpeln.
Wie wird eine Hüftarthrose diagnostiziert?
Bei Verdacht auf Hüftgelenksverkalkung werden bei der Untersuchung die Hüftbewegungen beurteilt. Darüber hinaus werden Bewegungen wie Gehen, Sitzen, Stehen und Hocken bewertet. Um das Problem im Hüftgelenk zu erkennen, werden zunächst Röntgenaufnahmen gemacht und gegebenenfalls Blutuntersuchungen durchgeführt. Darüber hinaus kann je nach Situation eine Ultraschalluntersuchung des Hüftgelenks (US), eine Computertomographie (CT) oder eine Magnetresonanztomographie (MRT) angefordert werden. Zur Abgrenzung von Schmerzen, die vom unteren Rücken in die Hüfte ausstrahlen, kann es erforderlich sein, auch die Lendenwirbelsäule zu untersuchen, und es können zusätzliche Untersuchungen erforderlich sein.
Welche Behandlungsmöglichkeiten gibt es bei Hüftarthrose?
Gewichtsverlust: Bei täglichen Bewegungen wird die Hüfte etwa mit dem Dreifachen des Körpergewichts belastet. Wird diese Belastung durch Gewichtsabnahme reduziert, nehmen auch die Schmerzen ab. Infolge der geringeren Belastung der Hüfte verlangsamt sich das Fortschreiten der Verkalkung, da der Verschleiß des Gelenks abnimmt.
Kontrolle der Aktivität: Wenn Tätigkeiten, die Hüftschmerzen verursachen, so weit wie möglich vermieden werden, lassen sich die Schmerzen verringern. Die Arbeitsplätze derjenigen, die in Berufen arbeiten, die ein Hocken und erneutes Hocken oder ein übermäßiges Beugen der Hüfte erfordern, sollten organisiert werden.
Physiotherapie: Hilft, Hüftgelenksschmerzen zu lindern und die Beweglichkeit und Muskelkraft zu verbessern.
Stärkung der Muskeln um die Hüften:
Die Erhaltung und Stärkung der Beweglichkeit der Muskeln um die Hüfte herum ist wichtig für ein angenehmes Leben im Alltag. Übungen für die Hüfte, die im Rahmen des vom Physiotherapeuten empfohlenen Programms durchgeführt werden, helfen der Person, bequemer zu gehen, indem sie die Beweglichkeit der Gelenke verbessern.
Die besten Aktivitäten bei Hüftarthrose sind Übungen im Schwimmbad und Schwimmen.
Intraartikuläre Injektion: Bei Hüftarthrose können orthobiologische Injektionen wie schmerz- und entzündungslinderndes Kortison oder regeneratives plättchenreiches Plasma (TZP, PRP), Stammzellen unter Ultraschallkontrolle in das Gelenk eingebracht werden.
Medikation: Zur Schmerzlinderung können je nach Empfehlung des Arztes verschiedene Schmerzmittel eingesetzt werden.
Verwendung eines Gehhilfsmittels: Die Belastung der Hüfte kann durch die Verwendung eines Stocks oder eines Gehstocks mit Stütze verringert werden. Patienten mit Hüftarthrose sollten den Stock in die Hand nehmen, die auf der Seite der gesunden Hüfte liegt. Wenn Sie zum Beispiel eine Arthrose in der rechten Hüfte haben, sollten Sie den Stock in der linken Hand halten. So können Sie schmerzfreier und reibungsloser gehen.
Wann sollte eine Hüftgelenkersatzoperation durchgeführt werden?
Nicht bei jedem Patienten mit Hüftarthrose ist eine Hüftgelenkersatzoperation notwendig. Die Schmerzen können mit den oben genannten Maßnahmen und Behandlungen reduziert und kontrolliert werden. Trotz aller Vorsichtsmaßnahmen und Schmerzmittel sollte eine Hüftprothesenoperation jedoch bei Patienten mit weit verbreiteter und erheblicher Verkalkung des Gelenks mit Schmerzen in der Hüfte, Schwierigkeiten beim Gehen, Hinken oder nächtlichen Schmerzen bei der täglichen Arbeit und bei Aktivitäten durchgeführt werden.
Der häufigste Grund für eine Hüftprothesenoperation ist die Verkalkung des Hüftgelenks, aber sie kann auch bei Hüftknochenbrüchen, Verkalkung aufgrund einer Hüftluxation oder in einigen anderen Fällen eingesetzt werden.
Was ist ein Hüftgelenkersatz?
Eine Hüftprothesenoperation lindert Schmerzen und Bewegungseinschränkungen bei Menschen mit Hüftgelenksverkalkung und stellt die Beweglichkeit des Hüftgelenks wieder her.
Es gibt drei verschiedene Arten von Hüftprothesen;
- Totaler Hüftgelenkersatz (am häufigsten)
- Teilweiser Ersatz der Hüfte
- Oberflächenersatz des Hüftgelenks
Die häufigste Hüftprothesenoperation ist die Hüfttotalendoprothese. Bei einer Hüfttotalendoprothese werden künstliche Implantate in die Hüftpfanne und den Hüftkopf eingesetzt, die durch Verkalkung in der Hüfte beschädigt sind. Der beschädigte Hüftkopf wird abgetrennt und durch ein Schaftimplantat ersetzt, das aus einer Metalllegierung und einem kugelförmigen Kopf aus Keramik, Kobalt-Chrom oder Oxinium besteht. Oxinium gilt als die haltbarste Metalllegierung, die jemals verwendet wurde. Das in die Pfanne eingesetzte Implantat besteht aus einem Kunststoffimplantat aus Polyethylen oder einer Keramikoberfläche, die auf ein Metallimplantat aus Titan gesetzt wird.
Die beiden anderen Arten der Hüftgelenkersatzoperation werden in der Regel bei Patienten bestimmter Altersgruppen und Aktivitätsniveaus durchgeführt. Der Unterschied zwischen einer Hüftteilprothese und einer Hüftvollprothese besteht darin, dass nur der Hüftkopf des Hüftgelenks ersetzt wird, während der Teil der Pfanne unberührt bleibt. Es handelt sich um eine Hüftprothesenoperation, die in der Regel bei älteren Patienten mit Hüftfrakturen durchgeführt wird. Hüftprothesenoperationen, bei denen nur die Oberflächen des Hüftkopfes und des Pfannenteils ersetzt werden, sind Prothesenoperationen, die bei jungen und aktiven Patienten angewandt werden und Zeit bis zum vollständigen Ersatz der Hüfte sparen.
Erholung nach einer Hüftgelenkersatzoperation
Die meisten Patienten, die sich einer Hüftoperation unterziehen, beginnen bereits am Tag nach der Operation mit einer Gehhilfe oder einem Stock mit Stütze zu gehen. Sitzen, Aufstehen, Ein- und Aussteigen aus dem Bett, Gehen mit dem Rollator und Treppensteigen werden geübt. Patienten, die diese Bewegungen ausgewogen ausführen können, erhalten ein Übungsprogramm für zu Hause und werden bei gutem Allgemeinzustand aus dem Krankenhaus entlassen.
Was ist nach einer Hüftgelenkersatzoperation zu beachten?
In den ersten 3 Monaten nach einer Hüfttotalendoprothesenoperation ist es sehr wichtig, die folgenden Maßnahmen zu ergreifen. Diese Maßnahmen beschleunigen die Genesung nach einer Hüftoperation und verringern das Risiko, dass sich die Prothese aus der Pfanne löst.
- Setzen Sie sich nicht auf einen niedrigen Stuhl, ein Sofa oder eine Toilette.
- Verwenden Sie Hochstühle und hohe Toilettensitze.
- Verwenden Sie ein Kissen zur Unterstützung im Autositz.
- Sitzen Sie nicht im Schneidersitz und schlagen Sie die Beine nicht übereinander.
- Halten Sie beim Sitzen die Knie immer tiefer als die Hüften.
- Beugen Sie Ihr Bein nicht mehr als 90 Grad aus der Hüfte.
- Legen Sie ein Kissen zwischen Ihre Beine, wenn Sie auf der Seite liegen.
Wann kann ich nach einer Hüftoperation wieder ins normale Leben und zur Arbeit zurückkehren?
Alter, Beruf, andere Krankheiten (wie Diabetes, Herz-Kreislauf-Erkrankungen, Fettleibigkeit), Gewohnheiten und der Zustand des Gelenks bestimmen, wie lange es dauert, bis man wieder normale Bewegungen ausführen kann. Anhand dieser Kriterien bestimmt der Orthopäde, wann Sie sicher zu normalen Aktivitäten zurückkehren können. Im Allgemeinen kann dieser Zeitraum zwischen 4 Wochen und 4 Monaten liegen.
Die Genesung nach der Operation wird mehrere Monate dauern. Anstrengende Bewegungen in der Anfangsphase können den Heilungsprozess beeinträchtigen. Da die periphere Muskelkraft im Laufe der Jahre aufgrund der Hüftarthrose geschwächt ist, beeinträchtigt dies die Compliance der Patienten bei Übungen, die Ausdauer und das Gleichgewicht beim Gehen in der postoperativen Phase.
Gehen: Wenn Ihr Gang nicht stabil ist, können Sie weiterhin Ihren Stock benutzen. Der Stock wird Ihnen helfen, ohne zu hinken zu gehen, bis Ihre Muskelkraft zunimmt.
Sportliche Aktivitäten: Aktivitäten wie zügiges Gehen, Tanzen, Schwimmen können in der Regel etwa 2 Monate nach der Operation aufgenommen werden. Es ist jedoch wichtig, dass Sie Ihren Orthopäden konsultieren, bevor Sie mit Ihren Aktivitäten beginnen.
Autofahren Sie können 4-8 Wochen nach der Operation des rechten Hüftgelenks mit dem Autofahren beginnen. Bei einer Operation an der linken Hüfte können Sie mit Erlaubnis Ihres Orthopäden schon früher ein Auto mit Automatikgetriebe fahren.
Welche Risiken sind mit einer Hüftgelenkersatzoperation verbunden?
Wie bei allen größeren Operationen gibt es auch bei der Hüfttotalendoprothese Risiken und mögliche Komplikationen. Vor und nach der Operation werden die notwendigen Vorsichtsmaßnahmen getroffen, um diese Risiken und Komplikationen zu vermeiden.
Obwohl selten, können folgende Komplikationen auftreten: Nebenwirkungen der Anästhesie, Blutverlust, der eine Bluttransfusion erforderlich macht, Gefäß- und Nervenverletzungen, tiefe Venenthrombose und Lungenembolie, Infektionen, Frakturen im Bereich der Prothese, Verrutschen der Prothese, Beinlängendifferenz, Lockerung der Prothese.
Hat eine Hüftgelenksprothese eine Lebenserwartung?
Studien zeigen, dass 95 % der Patienten, die sich einer Hüftoperation unterziehen, 10 Jahre nach der Operation in einem sehr guten Funktionszustand sind. Nach 20 Jahren liegt die Erfolgsquote zwischen 80 % und 85 %. Die Haltbarkeit neuer Oberflächenmaterialien und zementfreier Prothesen, die in den letzten Jahren entwickelt und hergestellt wurden, ist sogar noch länger.
Schlussfolgerung
Schmerzen und Bewegungseinschränkungen aufgrund von Hüftgelenksarthrose sind nicht Ihr Schicksal. Die Erfolgsquote nach einer Hüfttotalendoprothese ist hoch. Mehr als 90 % der Menschen, die sich bei Hüftgelenksarthrose einer Hüfttotalendoprothese unterziehen, leben den Rest ihres Lebens schmerzfrei und komfortabel.
Ungestütztes Gehen nach einer Hüftgelenkersatzoperation verbessert die Lebensqualität der Patienten erheblich.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Revision einer Hüftprothese
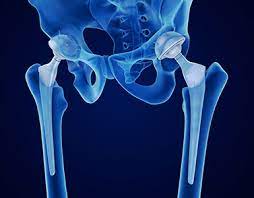
Was ist eine Hüftprothesenrevision?
Nach einer Hüfttotalendoprothesenoperation verwenden die meisten Patienten diese Prothese für den Rest ihres Lebens und haben keine Probleme. Nach Abnutzung und Lockerung der im Hüftgelenk eingesetzten Prothesenteile aus mechanischen oder biologischen Gründen können sich deren Funktionen verschlechtern. Um das Hüftgelenk wiederherzustellen und es wieder funktionsfähig zu machen, wird ein chirurgischer Eingriff durchgeführt, bei dem ein Teil oder die gesamte Prothese ersetzt wird, die sogenannte Hüftprothesenrevision.
Die Rate der Patienten, die nach der ersten Hüftoperation eine neue Hüftprothese benötigen, liegt bei etwa 20 %.
Die häufigsten Ursachen für die Revision von Hüftprothesen;
1- Wiederkehrende Luxation der Hüftprothese
2- Mechanische Probleme (Implantatverschleiß – Lockerung oder Bruch)
3- Infektion des Gelenks
Rezidivierende Hüftprothesenluxation
Der Aufbau der Hüftprothesenteile ähnelt dem der natürlichen Hüfte (Kugel und Pfanne). Damit die Hüftprothese gut funktioniert, muss die Kugel (der Hüftkopf) immer in der Pfanne (Acetabulum) bleiben. Zwei wichtige Faktoren halten den Hüftkopf in der Hüftpfanne;
- Positionierung des Hüftkopfes in der Pfanne in der richtigen Ausrichtung und im richtigen Winkel,
- Um das Verhältnis zwischen Kopf und Pfanne aufrechtzuerhalten, muss es durch starke Muskeln und Bänder um das Hüftgelenk herum gestützt werden.
Die Hüftprothese ist so konzipiert, dass sie einen großen Bewegungsspielraum hat. Durch ein Trauma oder bestimmte Hüftpositionen kann der Hüftkopf jedoch aus der Pfanne gedrückt werden. Dieser Zustand wird als Hüftprothesenluxation bezeichnet.
Eine Hüftprothesenluxation ist bei Patienten, die die Empfehlungen ihres Orthopäden befolgen und sich in einem guten Allgemeinzustand befinden, sehr selten. Bei älteren Patienten mit schwacher Muskulatur, bei geschwächten Patienten, bei Patienten, die eine Hüftprothese nach einer Hüftfraktur oder nach mehreren Hüftoperationen erhalten haben, ist das Risiko einer Verrenkung jedoch höher. Insbesondere in Fällen, in denen wichtige Muskeln und Sehnen um das Hüftgelenk herum geschädigt sind, kann es zu wiederholten Auskugeln kommen. Um ein erneutes Auskugeln zu verhindern, werden vor der Revisionsoperation Röntgen- und Computertomographieuntersuchungen durchgeführt, um die möglichen Ursachen einer Prothesenauskugelung und den Zustand der Hüftprothese zu beurteilen.
Bei Revisionsoperationen von Hüftprothesen kann es erforderlich sein, die Prothese ganz oder teilweise zu ersetzen. Vor allem bei den neuen Arten von Hüftrevisionsprothesen, die entwickelt wurden, um ein erneutes Auskugeln zu verhindern, wird das Auskugeln des Prothesenkopfes aus der Pfanne durch die doppelte Gelenkstruktur zwischen Kopf und Pfanne verhindert. In einigen Fällen wird das Auskugeln durch die Anbringung einer Klammer verhindert, die das Auskugeln des Kopfes in der Hüftpfanne verhindert. Die ordnungsgemäße Heilung der Weichteile rund um die Hüfte nach der Operation ist sehr wichtig für den Erfolg der Operation. Daher kann es notwendig sein, für einige Wochen nach der Operation ein Korsett zu tragen. Nach der Operation sollten die Patienten die Empfehlungen des Orthopäden befolgen und vermeiden, die Hüfte in Positionen zu bringen, die eine erneute Verrenkung verursachen könnten.
Mechanische Probleme der Hüftprothese (Verschleiß, Lockerung, Bruch)
Die Teile der Hüftprothese, die sich gegeneinander bewegen, nutzen sich bei regelmäßigem Gebrauch der Prothese allmählich ab. Je jünger und körperlich aktiver der Patient ist, desto schneller ist der Verschleiß. Je nach Art der verwendeten Prothese entstehen bei kontinuierlicher und wiederholter Reibung Abriebpartikel aus Kunststoff (Polyethylen), Zement, Keramik oder Metall.
Das Immunsystem des Patienten erkennt diese Abriebpartikel als fremd (weil sie kein natürlicher Bestandteil des Körpers sind) und löst eine Immunreaktion aus, die einer allergischen Reaktion ähnelt. Diese Immunreaktion verursacht eine Knochenschädigung und -zerstörung, die als Osteolyse bezeichnet wird. Die Osteolyse schwächt die Knochenstütze, die die Prothese umgibt, und führt zu einer Lockerung der Prothese.
Nach der Lockerung der Prothese wird die Haftung der Prothese am Knochen schwächer und die Position der Prothese verschiebt sich. Abnormale Belastungen der verschobenen Prothesenteile können zu pathologischen Frakturen im geschwächten Knochen führen.
Mechanische Abnutzung und Verschleiß, die zu einer Lockerung der Prothesenteile führen, sind die häufigsten mechanischen Probleme. Aber auch ein Sturz oder ein ähnliches Trauma kann zu einem Bruch der Prothesenteile führen. Bei Patienten, bei denen aufgrund von Abnutzung, mechanischer Lockerung oder Frakturen eine Revisionsoperation geplant ist, werden die abgenutzten, gelockerten oder gebrochenen Prothesenteile entfernt und neue Prothesenteile eingesetzt. Bei einem Verlust des Knochens, an dem die Prothese befestigt und abgestützt ist, müssen Knochentransplantate des Patienten oder vorgefertigte Knochentransplantate verwendet werden. In einigen Fällen wird der Patient gebeten, das operierte Bein während der Zeit, die die Prothese benötigt, um sich am Knochen zu halten, nicht voll zu belasten.
Infektion beim Hüftgelenkersatz
Eine Infektion kann zu jedem Zeitpunkt nach der Operation auftreten. Das Risiko ist in den ersten sechs Wochen nach der Operation höher. Danach ist das Risiko einer Infektion geringer. Manchmal können Protheseninfektionen im Mund, an Zähnen und Zahnfleisch, in der Lunge, im Urin und auf der Haut auftreten, weil Keime (Bakterien) über das Blut in den Bereich gelangen, in dem sich die Prothese befindet. Schmerzen, Nebel, Ausfluss, erhöhte Temperatur und Rötung in der Hüfte sind Symptome einer Infektion. Manchmal ist es jedoch notwendig, eine Infektion auch dann zu vermuten, wenn nur Schmerzen vorhanden sind, und es sollten weitere Bluttests und Laboruntersuchungen der aus dem Gelenk entnommenen Flüssigkeitsprobe durchgeführt werden.
Es ist wichtig, die Bakterien zu identifizieren, die Protheseninfektionen verursachen. Zu diesem Zweck wird eine Flüssigkeitsprobe aus dem Hüftgelenk entnommen und eine Laboruntersuchung durchgeführt. Wird bei der Untersuchung eine Infektion festgestellt, wird eine Antibiotikabehandlung eingeleitet, bei der die Art der Bakterien und die Medikamente, auf die die Bakterien empfindlich reagieren, bestimmt werden.
Manchmal sind die Bakterien resistent gegen Antibiotika, oder es liegen mehrere bakterielle Infektionen vor. In diesen Fällen können bei resistenten Gelenkinfektionen mit einer Bakteriophagentherapie erfolgreiche Ergebnisse erzielt werden. Bakteriophagen eliminieren nur die Bakterien, für die sie empfindlich sind, während sie die menschlichen Zellen überhaupt nicht schädigen.
Behandlung von Hüftprotheseninfektionen
Bei der Diagnose einer Hüftprotheseninfektion wird die Art der verursachenden Bakterien nach ihrer Empfindlichkeit gegenüber Antibiotika, dem Zeitpunkt der Infektion (früh oder spät), der Art der verwendeten Prothese und dem allgemeinen Gesundheitszustand des Patienten bestimmt. Ihr Arzt wird den Patienten über die Vor- und Nachteile der einzelnen Behandlungsmöglichkeiten und den Ablauf der Behandlung informieren.
- Chirurgische Reinigung des Gelenks (Debridement), Entfernung von Ablagerungen und Partikeln im Inneren des Gelenks, Spülung des Gelenks und Antibiotikabehandlung; wird angewandt, wenn die Diagnose innerhalb von 3 Wochen nach Auftreten der Symptome gestellt wird. Nach der Operation erfolgt eine Antibiotikabehandlung in Form von Injektionen für 3-6 Wochen in Abhängigkeit von den verursachenden Bakterien, danach wird die Behandlung mit niedrig dosierten Antibiotika-Tabletten für eine lange Zeit geregelt.
- Zweistufige Revisionsoperation: Wenn seit dem Auftreten der Symptome mehr als drei Wochen vergangen sind und die verursachenden Bakterien nicht identifiziert werden können, besteht der erste Schritt darin, die Prothesenfragmente zu entfernen, den Knochen und die Weichteile zu reinigen und den Raum zwischen Prothese und Prothese vorübergehend mit einem Zement-Hohlraumversiegler mit Antibiotika zu füllen. Daran schließt sich in der Regel eine 6-wöchige Antibiotikabehandlung an. In der zweiten Phase (in der Regel 10-12 Wochen nach der ersten Phase) wird das lückenschließende Material entfernt und nach chirurgischer Reinigung eine neue Revisionsprothese eingesetzt. Nach dieser zweiten Phase wird die Antibiotikabehandlung für einige Zeit fortgesetzt.
- Einzeitige Revisionsoperation: Wenn die Diagnose innerhalb von 3 Wochen nach Auftreten der Symptome gestellt wird, wenn die verursachenden Bakterien identifiziert werden können, in besonderen Fällen, in denen ein umfangreiches Débridement und eine Spülung durchgeführt werden können, wird eine einzeitige Revision durchgeführt, die Prothese entfernt, der Knochen gereinigt und eine neue Prothese eingesetzt. Die Antibiotikabehandlung wird anschließend für 6-8 Wochen fortgesetzt.
Was ist zu beachten, um das Risiko einer Hüftrevision zu verringern?
Einige davon können vermieden werden, wenn man sich der möglichen Risiken nach einer Hüftoperation bewusst ist, wie z. B. Infektionen und mechanische Probleme. Verrenkungen können verhindert werden, wenn man die Ratschläge und Empfehlungen des Arztes befolgt.
Einige Arten von Protheseninfektionen können durch eine frühzeitige Behandlung der Infektion überall im Körper verhindert werden. Die natürliche Abnutzung der Prothese verursacht in der Regel keine Schmerzen oder Unannehmlichkeiten. Aus diesem Grund ist es sehr wichtig, dass nach einer Hüftprothese regelmäßige Kontrolluntersuchungen durchgeführt werden. In bestimmten Abständen sollten eine körperliche Untersuchung und Röntgenaufnahmen durchgeführt werden.
Was ist vor einer Revisionsoperation der Hüftprothese zu beachten?
Bei einer Revisionsoperation kann es notwendig sein, ein oder mehrere Teile der Hüftprothese zu ersetzen. Der Austausch des gelockerten Teils der Prothese kann sicher und ohne Knochenschädigung oder -verlust durchgeführt werden. Wenn jedoch der Teil der Prothese, der gut mit dem Knochen verbunden ist, ersetzt werden muss, kommt es in der Regel zu einem gewissen Knochenverlust. Außerdem werden einige der Muskeln um die Hüfte herum beschädigt, was sich auf die Kraft der Hüfte und die Hüftfunktion des Patienten auswirkt. Die Ergebnisse einer Hüftrevision sind nicht so vorhersehbar wie die Ergebnisse der ersten Hüftoperation. Komplikationen können häufiger auftreten.
Eine Revisionsoperation an der Hüfte ist technisch schwieriger als die erste Hüftoperation. Sie sollte nicht mit einem “Reifenwechsel am Auto” verglichen werden. Die Ergebnisse der Operation und die Haltbarkeit der Prothese sind weniger vorhersehbar als bei der ersten Operation. Jede Revisionsoperation ist mit einem gewissen Verlust an Muskeln, Knochen oder beidem verbunden. Die Dauer der Operation ist in der Regel länger und das Risiko von Komplikationen ist höher als bei der ersten Operation.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Chirurgie der Frakturen
Frakturen sind die häufigste Erkrankung, die bei Notfällen in der Abteilung für Orthopädie und Traumatologie auftritt. Frakturen entstehen in der Regel aufgrund von Traumata wie Verkehrsunfällen, Stürzen und Stößen. Bei Menschen mit Osteoporose, d. h. Knochenabbau, Knochentumoren oder ähnlichen Erkrankungen, die die Knochenfestigkeit verringern, können jedoch auch ohne schwere Stöße spontane Frakturen auftreten. Knochenbrüche können offen oder geschlossen sein und manchmal mit Verletzungen von Gefäßen, Nerven oder inneren Organen einhergehen und können lebensbedrohlich sein. Auch Weichteil-, Band-, Muskel- und Knorpelverletzungen oder Gelenkverrenkungen können im Bereich der Fraktur auftreten. Die Fachärzte für Orthopädie und Traumatologie führen sowohl geschlossene als auch offene chirurgische Behandlungen und Nachbehandlungen von Frakturen durch, wobei sie auch bei Sekundärproblemen wie Nichtverheilung oder Infektionen eingreifen. Nach den Operationen, die dank der technischen und wissenschaftlichen Fortschritte in der Frakturchirurgie in den letzten Jahren durchgeführt wurden, können Frakturen schneller heilen, und die Patienten können in kurzer Zeit wieder in ihr tägliches Leben zurückkehren.
- Häufige Frakturen in der Orthopädie;
- Ellenbogenfrakturen bei Kindern
- Hüftfrakturen bei älteren Menschen
- Arm- und Unterarmfrakturen
- Oberschenkel- und Beinfrakturen
- Handgelenksfrakturen
- Knöchelfrakturen
- Frakturen der Wirbelsäule
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Pädiatrische Orthopädie

Die pädiatrische Orthopädie ist die Abteilung, die sich mit der Diagnose, der nicht-chirurgischen Behandlung und der chirurgischen Behandlung aller Arten von Knochen-, Muskel-, Gelenk-, Sehnen- und Bänderproblemen von der Geburt bis zum Säuglingsalter, der Kindheit, der Adoleszenz und der Jugend beschäftigt. Der Hauptunterschied zwischen der Kinderorthopädie und der Erwachsenenorthopädie besteht darin, dass sie sich mit der Behandlung einer Altersgruppe befasst, deren Knochen, Muskeln und Gelenke noch wachsen und sich entwickeln. Der kindliche Bewegungsapparat reagiert auf Verletzungen und Infektionen anders als der Körper eines Erwachsenen. Biomechanische und Deformationen des Bewegungsapparats, die angeboren oder während der Entwicklung auftreten, sowie traumatische Probleme, die durch Stürze und Unfälle verursacht werden, werden von Kinderorthopäden beurteilt und weiterverfolgt.
- Einige der angewandten Behandlungen;
- Behandlung von Knochenbrüchen und Verrenkungen
- Angeborene Anomalien von Hand, Arm, Bein und Fuß
- Angeborene Nacken- und Wirbelsäulenprobleme
- Ultraschallgestützte Beurteilung der Hüftentwicklung
- Chirurgische Behandlung und Nachsorge von Hüftverrenkungen
- Fußsohlenanalyse und Orthese
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist eine entwicklungsbedingte Hüftluxation (Hüftdysplasie)?

Das Hüftgelenk ist ein Gelenk, das dank seiner großen Beweglichkeit eine wichtige Rolle bei der Ausführung vieler Bewegungen wie Stehen, Sitzen, Laufen und Hocken spielt. Die anatomische Struktur und Harmonie sind für ein gesundes Gelenk äußerst wichtig.
Eine Hüftluxation ist eine Erkrankung, die bei Säuglingen und Kleinkindern auftritt, wenn sich das Hüftgelenk nicht richtig entwickelt. Der Teil des Oberschenkelknochens (Femur), der mit der Hüfte verbunden ist, hat die Form einer Kugel und bildet ein Gelenk, indem er in einer runden Pfanne im Hüftknochen sitzt. Dieses Gelenk wird aufgrund seiner Struktur als Kugelgelenk bezeichnet. Bei einer entwicklungsbedingten Hüftluxation kann der Oberschenkelkopf nicht mehr fest an seinem Platz sitzen, so dass die Harmonie des Hüftgelenks gestört ist. Diese strukturelle Störung des Hüftgelenks schreitet mit dem Wachstum des Babys fort. Manchmal kann das Gelenk vollständig ausgerenkt sein.
Die entwicklungsbedingte Hüftluxation bei Säuglingen ist eine der häufigsten Erkrankungen in der pädiatrischen Orthopädie. Es handelt sich um eine Krankheit, die bei Mädchen häufiger vorkommt als bei Jungen und zu schweren Behinderungen führen kann, wenn sie nicht frühzeitig behandelt wird.
Bei Neugeborenen und Kleinkindern, die nicht stark ausgekugelt sind, treten die Symptome einer Entwicklungshüftluxation möglicherweise erst auf, wenn sie laufen können. In Fällen, in denen die Symptome einer Entwicklungshüftluxation von der Familie nicht erkannt werden, kann die Luxation vom Arzt bei Routineuntersuchungen der Hüftluxation entdeckt werden.
Was sind die Symptome einer Hüftluxation?
Die Symptome einer entwicklungsbedingten Hüftluxation sind wie folgt:
- Beine, die sich nach außen drehen oder unterschiedlich lang erscheinen,
- Eingeschränkter Bewegungsspielraum (z. B. können die Beine nicht nach außen geschert werden),
- Unsymmetrische Bein- und Hüftfalten bei einseitigen Verrenkungen,
- Verzögerungen in der motorischen Entwicklung, einschließlich Funktionen wie Sitzen, Krabbeln und Gehen,
- Humpelnd gehen,
- Geräusche aus dem Hüftgelenk während der Bewegung,
- Schmerzen in der Hüfte schon in jungen Jahren,
- Frühzeitige Entwicklung von Arthrose aufgrund von Gelenkverschleiß.
Die frühzeitige Diagnose und Behandlung einer Hüftluxation ist sehr wichtig. Wird die Behandlung verzögert, treten lebenslange Hüftprobleme auf.
Die Forschung hat ergeben;
- Die entwicklungsbedingte Hüftluxation kann eine oder beide Hüften betreffen, ist aber häufiger an der linken Hüfte zu finden.
- Sie tritt häufiger bei Mädchen und Erstgeborenen auf.
- Etwa 1 bis 2 von 1000 Säuglingen haben eine Entwicklungsluxation der Hüfte, die behandelt werden muss.
Was sind die Ursachen für eine Hüftluxation in der Entwicklung?
Obwohl die Ursachen für eine Hüftluxation bei Säuglingen nicht genau bekannt sind, können folgende Faktoren diesen Zustand verursachen:
– Geringe Menge an Fruchtwasser im Mutterleib,
– Verschiedene angeborene Krankheiten,
– Die Hormone der Mutter verursachen eine Laxheit im Hüftgelenk des Kindes,
– Eine angeborene Hüftluxation kann unter anderem durch eine schlechte Haltung des Babys im Mutterleib verursacht werden.
Welche Risikofaktoren gibt es für die Entwicklung einer Hüftluxation?
- Sie ist bei Mädchen häufiger anzutreffen.
- Bei Kindern mit einer familiären Vorgeschichte von Hüftluxationen ist die Wahrscheinlichkeit einer Hüftluxation höher.
- Auch neurologische Ursachen wie die Zerebralparese (eine Erkrankung, bei der das Gehirn von Geburt an keinen Sauerstoff erhält) oder Wirbelsäulenverschlussfehler (Spina bifida) erhöhen das Risiko einer Hüftluxation.
- Je nach Lage des Babys im Mutterleib ist das Risiko einer Hüftluxation bei Säuglingen, die in Steißlage geboren werden, höher.
- Das Wickeln eines Babys, das bei der Geburt zu Hüftverrenkungen neigt, kann zu Hüftverrenkungen beim Baby führen.
Die frühzeitige Behandlung einer Hüftluxation ist sehr wichtig für die Entwicklung und die Zukunft des Babys. Risikofaktoren und Symptome sollten untersucht und die Behandlung zum frühestmöglichen Zeitpunkt durchgeführt werden.
Behandlung der entwicklungsbedingten Hüftluxation
Eine frühzeitige Behandlung von Hüftluxationen in den ersten 6 Monaten ist nur mit Hilfe einer Vorrichtung und einigen einfachen Vorsichtsmaßnahmen möglich. Die vom Orthopäden verordnete und angepasste Orthese (Vorrichtung) hält die Hüften des Babys in einer festen Position und gewährleistet die normale Weiterentwicklung. Durch die Behandlung in den ersten 6 Monaten liegt die Rate der vollständigen Heilung bei nahezu 100 %.
Bei Behandlungen, die nach den ersten 6 Monaten durchgeführt werden, kann es erforderlich sein, das Gelenk durch einen chirurgischen Eingriff in die richtige Position zu bringen. Nach dem chirurgischen Eingriff wird ein Gipsverband angelegt. Anschließend werden die Hüften erneut kontrolliert, um sicherzustellen, dass die Gelenke korrigiert wurden. Wird die Hüftluxation nicht erkannt und behandelt, nutzen sich die Hüftgelenke vorzeitig ab, und es kann zu einer frühzeitigen Verkalkung (Gelenkverschleiß) im Alter von 20 Jahren kommen. Eine frühzeitige Behandlung der Hüftluxation hat Auswirkungen auf die Zukunft.
Kann eine Hüftluxation verhindert werden?
- Babys sollten nie gewickelt werden, denn wenn die Beine im Tuch bleiben, verlangsamt sich die Hüftentwicklung.
- Das Baby sollte bequeme Kleidung tragen, in der sich die Hüft- und Kniegelenke frei bewegen können.
- Wenn die Beine des Babys während des Stillens nebeneinander gehalten werden, wirkt sich dies negativ auf die Entwicklung der Hüfte aus.
- Von der Neugeborenenperiode an sollten Babys in einer Position gehalten werden, die eine normale Entwicklung ihrer Hüften gewährleistet. Das Tragen mit einer Vorrichtung, die Känguru genannt wird, ist eine geeignete Position für die Entwicklung der Hüften.
Die Forschung hat ergeben;
- Die entwicklungsbedingte Hüftluxation kann eine oder beide Hüften betreffen, ist aber häufiger an der linken Hüfte zu finden.
- Sie tritt häufiger bei Mädchen und Erstgeborenen auf.
- Etwa 1 bis 2 von 1000 Säuglingen haben eine Entwicklungsluxation der Hüfte, die behandelt werden muss.
Eine frühzeitige Behandlung ist bei einer entwicklungsbedingten Hüftluxation sehr wichtig. Je länger die Diagnose hinausgezögert wird, desto schwieriger wird die chirurgische Behandlung und desto früher kann sich ein Gelenkverschleiß entwickeln.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Klumpfuß-Pes equinovarus (PEV)
Der Klumpfuß, auch Pes equinovarus (PEV) genannt, ist eine angeborene Fußdeformität, die bei etwa 1 von 1000 Lebendgeburten auftritt. Bei dem betroffenen Fuß dreht sich die Ferse nach innen und der Vorfuß nach innen und ist tendenziell kleiner als normal. Beim Klumpfuß-PEV ist die Achillessehne angespannt und verhindert, dass der Fuß vom Knöchel aus nach oben gezogen wird. Diese Stellung wird als “Kropf” bezeichnet, und es ist unmöglich, den Fuß flach auf den Boden zu stellen. Da diese angeborene Fehlstellung bereits im Mutterleib beginnt, ist die Fußfehlstellung nach der Geburt meist sehr ausgeprägt und kann sich nicht selbst korrigieren.
Vier klassische Komponenten für Klumpfuß-PEV:
Äquinus: Hierbei handelt es sich um eine fixierte Abwärtsstellung des Fußes vom Knöchel aus, und der Fuß kann nicht vom Knöchel aus in eine flachfüßige und aufrechte Position gebracht werden. Diese Deformität wird durch eine gezerrte Achillessehne verursacht.
Varus Einwärtsdrehung der Ferse
Adduktion Einwärtsdrehung des Fußes, die dem Fuß ein nieren- oder bohnenförmiges Aussehen verleiht
Supination: Die Unterseite des Fußes zeigt nach innen und oben, obwohl sie nach unten zeigen sollte.
Warum haben Kinder einen Klumpfuß-PEV?
Die Ursachen der Klumpfuß-PEV-Deformität sind noch immer unklar. Der häufigste Typ ist der sogenannte idiopathische Typ, dessen Ursache unbekannt ist. Es ist allgemein anerkannt, dass viele genetische und umweltbedingte Faktoren bei der Entstehung von Klumpfuß-PEV eine Rolle spielen. Während das Baby im Mutterleib wächst, entsteht Klumpfuß-PEV aufgrund einer abnormen Entwicklung von Muskeln, Sehnen, Knochen und sogar Gefäßen. Klumpfuß-PEV tritt bei Jungen etwa 2-mal häufiger auf als bei Mädchen. In 50 % der Fälle tritt diese Fehlstellung an beiden Füßen auf. Wenn die Klumpfuß-PEV bereits beim ersten Kind auftritt, liegt das Risiko, dass sie auch bei den nachfolgenden Kindern auftritt, bei 2-5 %.
Bestimmte Erkrankungen des Nervensystems (Zerebralparese, Spina bifida, Spina bifida, Tethered Cord, Arthrogryposis), verschiedene Bindegewebserkrankungen (Larsen-Syndrom, diastrophischer Zwergwuchs) und bestimmte biomechanische Bedingungen (Oligohydramnion, Tauträger) sind mit einem höheren Risiko für Klumpfuß-PEV verbunden.
Bei Klumpfuß-PEV im Zusammenhang mit diesen Krankheiten oder Störungen ist häufig eine frühzeitige chirurgische Korrektur erforderlich, da die Fußdeformität in der Regel schwerer ist.
Wie kann ich feststellen, ob mein Kind einen Klumpfuß hat?
Klumpfuß-PEV lässt sich bei der Erstuntersuchung des Neugeborenen leicht diagnostizieren. Klumpfuß-PEV kann auch bei einer pränatalen Ultraschalluntersuchung im Mutterleib festgestellt werden. Wenn Klumpfuß-PEV vor der Geburt diagnostiziert wird, empfehlen wir Ihnen, einen Termin in der orthopädischen Kinderklinik zu vereinbaren, um die Behandlungsmöglichkeiten nach der Geburt zu besprechen.
Bei der Erstuntersuchung werden Sie um eine ausführliche Anamnese der Schwangerschaft, der Geburt und der Familie gebeten. Es wird auch eine vollständige körperliche Untersuchung durchgeführt. Es ist bekannt, dass Säuglinge, die mit Klumpfuß-PEV geboren werden, ein leicht erhöhtes Risiko für eine Entwicklungshüftdysplasie (DDH) haben. GKD, auch als angeborene Hüftluxation bekannt, ist eine entwicklungsbedingte Gelenkstörung, bei der das normale Hüftgelenk nicht vollständig ausgebildet ist, weil die Gelenkpfanne (Acetabulum), in der der kugelförmige Kopf des Oberschenkelknochens (Femur) sitzt, zu flach ist. Aus diesem Grund werden bei der Untersuchung auf Klumpfuß-PEV eine detaillierte Hüftbeurteilung und ein Hüftultraschall empfohlen.
Klumpfuß-PEV ist eine Deformität, die dauerhaft ist, wenn sie unbehandelt bleibt und sich nicht spontan verbessert. Die Deformität und die Bewegungseinschränkung werden sich im Laufe der Zeit durch sekundäre Knochenveränderungen, die sich im Laufe der Jahre entwickeln, weiter verschlechtern. Ein unkorrigierter Klumpfuß-PEV bei einem Kind oder Erwachsenen führt zu Funktionseinbußen und Behinderungen. Kinder, die aufgrund der abnormen Entwicklung und Deformierung des Fußes auf die Fußspitzen und -außenflächen treten müssen, können nicht gleichmäßig und schnell laufen.
Wie behandelt man Klumpfuß-PEV bei Kindern?
Klumpfuß-PEV kann bei jedem Kind unterschiedlich stark ausgeprägt sein. Der Behandlungsprozess beginnt unmittelbar nach der Diagnose von Klumpfuß-PEV. Es ist wichtig, die Behandlung von Klumpfuß-PEV so früh wie möglich zu beginnen. Der Orthopäde wird einen Behandlungsplan auf der Grundlage des Alters, des allgemeinen Gesundheitszustands und der Krankengeschichte des Kindes erstellen. Darüber hinaus sollten der Schweregrad der Erkrankung, die Verträglichkeit des Kindes und die Präferenzen der Eltern in den Behandlungsplan einfließen.
Langfristiges Ziel jeder Behandlung ist es, den Klumpfuß zu korrigieren, das normale Wachstum und die Entwicklung des Kindes zu fördern und einen möglichst normalen Fuß zu erreichen.
Die Goldstandardmethode bei der Behandlung des idiopathischen Klumpfußes-PEV ist die Ponseti-Methode, die auch von der Weltgesundheitsorganisation empfohlen wird.
Ponseti-Methode bei der Behandlung von Klumpfuß-PEV bei Kindern
Dr. Ignacio Ponseti von der University of Iowa, USA, leistete in den 1940er Jahren Pionierarbeit bei dieser Behandlungsmethode. Idealerweise sollte die Behandlung unmittelbar nach der Geburt beginnen. Die Behandlung umfasst eine allmähliche Korrektur des Klumpfuß-PEV-Fußes mit seriellen Manipulationen in regelmäßigen Abständen und Fixierung mit einem Gipsverband. Mit wöchentlichen sanften Manipulationen werden die Bänder und Sehnen des Fußes gedehnt. Anschließend wird der Fuß in dieser Position mit einem über das Knie reichenden Gipsverband fixiert, um den erreichten Korrekturgrad zu erhalten und die Bänder zu erweichen. So werden die verschobenen Knochen allmählich im richtigen Winkel ausgerichtet.
Neben der Manipulation und dem seriellen Gipsen bei der Ponseti-Behandlungsmethode wird bei etwa 85 % der Patienten in der letzten Phase ein kleiner chirurgischer Eingriff, die so genannte Achillessehnenverlängerung (Achilles-Tenotomie), mit einem kleinen Hautschnitt durchgeführt, um eine ausreichende Beweglichkeit des Sprunggelenks zu gewährleisten.
Da die Länge der Achillessehne nach der Tenotomie zunimmt, wird die Knöcheldeformität, d. h. die Verformung des Fußes vom Knöchel abwärts, verringert oder ganz beseitigt.
Nach der Achillessehnen-Tenotomie verbleibt der Fuß drei Wochen lang in einem langen Beingips. Nach drei Wochen wird der lange Gips abgenommen und das Kind erhält eine spezielle orthopädische Vorrichtung, die auch als Denis Browne bekannt ist. Die Schuhe, die an der Vorrichtung befestigt sind, werden in einer speziellen Position an der Vorrichtung fixiert. Das Gerät wird in den ersten 2 Monaten nach Abnahme des letzten Gipsverbandes ganztägig (23 Stunden pro Tag) getragen. Danach wird die Tragezeit bis zum Alter von 1 Jahr schrittweise reduziert, und nach dem Alter von 1 Jahr wird die Vorrichtung nur noch getragen, wenn das Kind schläft (10-12 Stunden täglich). Es ist zu bedenken, dass die Klumpfuß-PEV eine sehr hohe Rückfallquote hat, wenn die Vorrichtung nicht ordnungsgemäß und über einen langen Zeitraum verwendet wird.
Wann sollte die Ponseti-Behandlung bei einem Baby mit Klumpfuß-PEV begonnen werden?
Wenn ein Baby mit Klumpfuß-PEV geboren wird, sollte ein in der Ponseti-Methode erfahrener Orthopäde sofort nach der Diagnose mit der Korrekturbehandlung beginnen. Idealerweise sollte unmittelbar nach der Geburt mit dem Gipsverband bei angeborenem Klumpfuß begonnen werden. Es hat sich jedoch gezeigt, dass die Ponseti-Methode auch dann wirksam ist, wenn die Behandlung erst mehrere Monate später beginnt.
Wann wird eine chirurgische Behandlung bei Klumpfuß-PEV bei Kindern durchgeführt?
In Fällen von Klumpfuß-PEV mit schwerer Deformität kann, wenn die gewünschte Verbesserung nicht durch Manipulation und serielle Gipsbehandlung erreicht werden kann, eine Operation erforderlich sein. Die chirurgische Korrektur wird in der Regel erst im Alter von 6-9 Monaten durchgeführt. Bei Kindern mit Klumpfuß-PEV wird eine Operation durchgeführt, um den Fuß in eine normalere Stellung zu bringen.
Die Operation besteht in der Regel darin, die verspannten Sehnen im Fußbereich zu verlängern und die Gelenkkapsel zu lockern.
Im Falle einer dynamischen Einwärtsdrehung, die sich bei Kindern, die mit der Ponseti-Methode behandelt werden, im Fuß entwickeln kann, kann ein chirurgischer Sehnentransfer erforderlich sein.
Wie lange dauert die orthopädische Behandlung von Klumpfuß-PEV?
Um sicherzustellen, dass die Klumpfuß-PEV-Deformität bei Kindern nicht wieder auftritt, ist es wichtig, dass sie nach der Behandlung (Gipsverband oder Operation) mehrere Jahre lang regelmäßig kontrolliert werden. Ein Wiederauftreten ist in den ersten 2 Jahren nach der Behandlung am häufigsten. Klumpfuß-PEV kann jedoch auch mehrere Jahre nach dem Gipsverband oder der Operation wieder auftreten. Wenn die Klumpfuß-PEV erneut auftritt, wird sie erneut mit einem Manipulationsgips oder einer zusätzlichen Operation behandelt. Aus diesem Grund wird in der Regel empfohlen, die Nachsorge bis zum Ende des Wachstums (etwa im Alter von 18 Jahren) fortzusetzen.
Schlussfolgerung
Die orthopädische Behandlung von Säuglingen, die mit Klumpfuß-PEV geboren werden, ist in der Regel erfolgreich. Kinder, die früh mit der Behandlung beginnen, können uneingeschränkt an Sport und Spiel teilnehmen, da sich die Entwicklung ihrer Füße normalisieren wird. Langfristiges Ziel der Behandlung ist es, Ihrem Kind eine ausgewogene, möglichst normale Fußstruktur zu geben, die richtig auf dem Boden steht.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Plattfuß bei Kindern

Unter einem Plattfuß (Pes planus) versteht man das Fehlen eines Fußgewölbes in der Fußsohle und einen abnormalen Kontakt des inneren Mittelteils des Fußes mit dem Boden. Das Gewölbe an der Innenseite der Fußsohle stützt den Körper beim Stehen und Gehen. Fehlt dieses Gewölbe auf der Innenseite des Fußes, kann dies zu Problemen führen, da der Körperschmerz nicht ausgewogen auf die Fußsohle übertragen werden kann.
Entgegen der landläufigen Meinung werden alle Kinder mit Plattfüßen geboren. Aufgrund des dicken Fettgewebes auf der Fußsohle sehen die Füße von Neugeborenen flachfüßig aus. Mit der Schrumpfung dieses Fettgewebes beginnt sich bei Kindern im Alter von etwa 3 Jahren die Wölbung an der Innenseite der Fußsohle zu entwickeln. Diese Wölbung entwickelt sich bis zum Alter von etwa 4 bis 10 Jahren weiter.
Welche Arten von Plattfüßen bei Kindern gibt es?
Bei einem natürlichen Plattfuß bei Kindern verschwindet das Fußgewölbe, wenn das Kind geht, und das Gewölbe kommt wieder zum Vorschein, wenn das Kind sitzt oder auf den Zehenspitzen steht. Dies wird als flexibler Kinderplattfuß bezeichnet.
Ein harter Plattfuß kann auch selten bei Kindern auftreten. In diesem Fall ist die Fußsohle nicht gewölbt, wenn das Kind auf den Zehenspitzen sitzt oder steht, und die Sohle ist in jedem Fall flach. Auch hier kann in einigen seltenen Fällen ein starrer Plattfuß unmittelbar nach der Geburt festgestellt und eine Behandlung eingeleitet werden. Schmerzlose flexible Plattfüße in der Kindheit verursachen in der Regel keine Probleme im Erwachsenenalter.
Warum haben manche Kinder Plattfüße?
Der flexible Plattfuß wird durch eine Laxheit der Bänder verursacht, die die Knochen und Gelenke des Fußes stützen. Ein flexibler Plattfuß tritt bei fast allen Menschen auf, vor allem bei Menschen mit allgemeiner Gelenklaxität und bei Menschen, deren Gelenkbewegungen flexibler sind als bei anderen Menschen. Auch ein erblicher (familiärer) Plattfuß kann vorkommen.
Ein flexibler Plattfuß tritt bei einigen genetischen Erkrankungen auf (z. B. bei Kindern mit Down-Syndrom). Ein starrer Plattfuß kann auch als Folge einer abnormalen Fußentwicklung oder aufgrund genetischer oder anderer Krankheiten wie Zerebralparese (CP) oder Myopathie (Muskelerkrankung) auftreten.
Kinder mit einer Tarsalkoalition, d. h. einer abnormen Verschmelzung zweier Fußknochen, haben vor und während der Pubertät Probleme mit ihren Füßen. Bei Kindern mit einem angeborenen vertikalen Talus (kongenitaler vertikaler Talus) und einem harten Sandalenfuß (Rocker-Bottom) können die Beschwerden im Laufalter beginnen.
Was sind die Symptome von Plattfüßen bei Kindern?
Der im Kindesalter auftretende flexible Plattfuß verursacht bei den meisten Kindern keine Beschwerden. In Studien wurde festgestellt, dass etwa 50 % der Kinder unter 3 Jahren einen flexiblen Plattfuß haben, während diese Rate im Alter von 3-6 Jahren auf 25 % sinkt.
Eltern oder Verwandte sind in der Regel die ersten, die Plattfüße bei Kindern bemerken. Der Grund, warum Kinder einen Orthopäden aufsuchen, ist oft die Besorgnis der Eltern oder Verwandten über das Aussehen des Fußes. Ein flexibler Plattfuß kann bei einigen Kindern während der Schulzeit zu Schmerzen und Verformungen der Schuhe führen.
Bei Kindern mit hartem Plattfuß können schwerwiegendere Probleme auftreten. Schmerzen und Beschwerden über Einschränkungen bei körperlichen Aktivitäten, insbesondere beim Sport oder aktiven Spielen, sind der Hauptgrund für Kinder mit einem harten Plattfuß, einen Orthopäden aufzusuchen.
Symptome, die bei Kindern mit Plattfuß auftreten können:
- Schmerzen in den Füßen oder Beinen, insbesondere in den Fußsohlen, Druckempfindlichkeit und Krämpfe.
- Aussehen der nach außen gebogenen Ferse
- Veränderung der Art des Gehens.
- Schmerzen oder Unbehagen im Fuß beim Gehen.
- Schwierigkeiten bei körperlichen Aktivitäten wie Sport und Spielen im Freien.
Wie wird ein Plattfuß bei Kindern diagnostiziert?
Die Diagnose eines Plattfußes wird durch körperliche Untersuchung und radiologische Bildgebungsverfahren gestellt. Die körperliche Untersuchung beginnt mit der Beobachtung des Gangs des Kindes, wenn es den Raum betritt. Der Orthopäde begutachtet das äußere Erscheinungsbild des Fußes von hinten, vorne und unten, während das Kind auf dem Untersuchungstisch steht und sitzt. Hautbefunde wie z. B. Kallusbildung aufgrund eines gestörten Belastungsgleichgewichts im Fuß werden überprüft. Der Bewegungsumfang der Gelenke wird passiv (durch den Arzt) und aktiv (durch den Patienten selbst) gemessen und notiert. Insbesondere die Beurteilung der Muskelkraft und die Bewertung der Muskelkürze sind wichtig für die Abgrenzung des Plattfußes von anderen Erkrankungen.
Die Stellung der Ferse und das Fußgewölbe werden im Stehen beurteilt. Wenn sich das Fußgewölbe beim Stehen auf der Zehenspitze oder beim Heben des Daumens nach oben bildet, wird ein flexibler Plattfuß diagnostiziert. Tritt das Fußgewölbe weder beim Stehen auf der Zehenspitze noch beim Heben des Daumens nach oben auf, sollte von einem starren Plattfuß ausgegangen werden.
Bildgebende Verfahren können vom Arzt bei der ersten Anwendung eines flexiblen Plattfußes angefordert werden. Es können Röntgen- und Ultraschalluntersuchungen durchgeführt werden. Außerdem können eine Fußsohlenaufnahme, Podographie genannt, und eine Druckanalyse angefordert werden. Bei harten Plattfüßen können Computertomographie (CT) und Magnetresonanztomographie (MRT) erforderlich sein, wenn eine Röntgenuntersuchung nicht ausreicht. Vor allem bei der Tarsalkoalition, die sich als Folge einer Verschmelzung der Fußknochen entwickelt und die häufigste Ursache für einen harten Plattfuß im Jugendalter ist, ist eine CT- oder MRT-Untersuchung häufig zur Diagnose erforderlich.
Der Schweregrad der Erkrankung kann anhand der Messungen auf anteroposterioren und lateralen Röntgenaufnahmen des Fußes in stehender und belasteter Position klassifiziert werden. Darüber hinaus wird das Vorhandensein einer Tarsalkoalition anhand von Schrägröntgenaufnahmen untersucht.
Wie behandelt man Plattfüße bei Kindern?
Wie bereits erwähnt, besteht bei Kindern mit flexiblem Plattfuß ohne Beschwerden kein Behandlungsbedarf. Mit Übungen und Einlagen kann jedoch vor allem bei Kindern begonnen werden, deren Orthopäde der Meinung ist, dass der Verlauf fortschreitend sein könnte.
Entgegen der landläufigen Meinung gibt es keine wissenschaftlichen Beweise dafür, dass in Schuhe eingelegte Einlagen flexible Plattfüße korrigieren. Bei fortgeschrittenen Fußdeformitäten mit Schmerzen oder Funktionseinschränkungen korrigieren die Einlagen jedoch die Fußform und lassen die Beschwerden zurückgehen. Die am häufigsten verwendeten Einlagen sind patientenindividuelle Einlagen, die das Innengewölbe des Fußes stützen, und UCBL-Einlagen (University of California Brace Laboratory). Bei Kindern, die über Schmerzen klagen, sollten neben der Verwendung von Einlagen auch Dehnungsübungen für das Sprunggelenk und Übungen zur Stärkung der Fußmuskulatur durchgeführt werden.
Die Behandlungsmöglichkeiten für schwere Plattfüße im Kindesalter variieren je nach Erkrankung. Bei Kindern mit angeborenem Rocker-Bottom und angeborenem vertikalen Talus können Seriengipsverbände und eine chirurgische Behandlung erforderlich sein, um die Fußstellung von Geburt an zu korrigieren.
Der harte Plattfuß ist ein klinisches Leiden, das im Kindesalter behandelt werden muss, und eine frühzeitige Behandlung ist besonders wichtig, um Gelenkknorpelschäden zu vermeiden.
Kurz gesagt, ob flexibel oder starr, bei der Behandlung von Plattfüßen im Kindesalter sollten nicht-chirurgische Methoden wie Einlagen, Bewegung und Physiotherapie immer zuerst angewandt werden, aber bei Kindern, die darauf nicht ansprechen, sollte eine chirurgische Behandlung in Betracht gezogen werden.
Nicht-chirurgische Behandlungen für Kinder mit Plattfüßen
Ruhe, Medikamente und Kälteanwendung: Eine medikamentöse Therapie und/oder Eisanwendungen mit Ruhe können insbesondere bei der Behandlung von Plattfüßen mit Sehnenentzündungen oder bei der Behandlung von Patienten mit flexiblem Plattfuß, die einen Krampf in den Peronealmuskeln entwickeln, angewendet werden, um die Beschwerden, die bei Aktivität zunehmen, zu unterdrücken und die Entzündung zurückgehen zu lassen. Diese Behandlungen werden in der Regel für 2-3 Wochen durchgeführt.
Schuhe und Einlagen: Weiche Einlagen, die das Innengewölbe stützen (Innengewölbe) und auf den Patienten zugeschnitten sind, sind die häufigste Behandlungsoption. Die als wirksam empfohlene Art von Einlagen sind UCBL-Einlagen, die ebenfalls nach patientenspezifischen Messungen hergestellt werden. Bei den meisten Patienten führt die Einlagenbehandlung zu einem Rückgang der Beschwerden, da sie das Einknicken des Innengewölbes verhindert. Wenn die Behandlung jedoch nicht anspricht, sollte sie nicht dauerhaft fortgesetzt werden, sondern es sollten weitere Untersuchungen, Untersuchungen und Behandlungen eingeleitet werden.
Bewegung und Physiotherapie: Gerade bei Kindern mit Achillessehnenzerrung ist ein regelmäßiges Bewegungsprogramm zu Hause von großer Bedeutung für die Linderung der Beschwerden und den Krankheitsverlauf.
Kräftigungs- und Dehnungsübungen für die Sehnen, die es dem vorderen Teil des Fußes ermöglichen, sich nach innen und außen zu drehen, sind ebenfalls sehr effektiv für die Bildung des dynamischen Fußgewölbes. Insbesondere bei flexiblen Plattfüßen sollte jeder Patient in ein Bewegungs- und/oder Physiotherapieprogramm einbezogen werden, bevor er sich für eine chirurgische Behandlung entscheidet.
Methoden der Plattfußchirurgie bei Kindern
Obwohl es verschiedene Möglichkeiten der chirurgischen Behandlung gibt, gibt es keine eindeutige Begründung für die Notwendigkeit einer chirurgischen Behandlung. Der einzige triftige Grund für eine chirurgische Behandlung ist das Versagen nicht-operativer Behandlungen und das Fortbestehen von Schmerzen und Funktionseinschränkungen des Kindes. Bei der chirurgischen Behandlung können Weichteiloperationen (Sehnen und Bänder) und Knochenoperationen zusammen oder getrennt durchgeführt werden. Mit einer aktuellen chirurgischen Methode, der so genannten Arthroereise, kann die Gelenkbewegung eingeschränkt und das Fußgewölbe geformt werden.
Bei der Arthroereisis-Chirurgie, die in der flexiblen Kniegelenkchirurgie bei Kindern angewendet wird, wird die Trittform des Fußes mit einer Implantatschraube korrigiert, die durch einen sehr kleinen Schnitt in das Fußgelenk eingesetzt wird. Diese Methode wird mit einem kleinen chirurgischen Eingriff durchgeführt. Die Ergebnisse der Arthroereisis-Chirurgie sind klinisch und radiologisch äußerst positiv.
Was den Zeitpunkt der chirurgischen Behandlung anbelangt, so plädieren einige Chirurgen für eine Korrektur in der Frühphase, d. h. vor dem 10. Lebensjahr, während die Entwicklung des Fußes noch andauert; andere Autoren plädieren für einen Eingriff am Fuß nach Vollendung des 10. Im Allgemeinen ist es sinnvoller, bei der Operation von Plattfüßen im Kindesalter nicht ein bestimmtes Alter abzuwarten, sondern sich nach den Beschwerden des Patienten und der körperlichen Untersuchung zu richten. Insbesondere bei Kindern mit einem unflexiblen Plattfuß kann eine Operation schon viel früher erforderlich sein.
Wenn die folgenden Symptome bei Ihrem Kind auftreten, sollten Sie einen Orthopäden aufsuchen;
- Wenn Sie bemerken, dass das Fußgewölbe nicht sitzt oder auftritt
- Ermüdet leicht beim Stehen oder will wegen der Schmerzen nicht gehen
- Wenn Sie beim Sport oder beim Spielen im Freien Schwierigkeiten haben, den Fuß nach innen und außen zu bewegen, und wenn Sie eine Abnormität des Fußabdrucks bemerken, insbesondere beim Laufen
- Wenn Sie feststellen, dass die Alltagsschuhe Ihres Kindes drücken und sich biegen, vor allem auf der Innenseite
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Klinik für zerebrale Kinderlähmung

Zerebralparese ist eine Gruppe von dauerhaften Erkrankungen, die im Säuglings- und Kleinkindalter auftreten und durch Bewegungs- und Entwicklungsstörungen gekennzeichnet sind, die durch einige nicht-progressive Probleme im sich entwickelnden Gehirn verursacht werden. Motorische Störungen bei Zerebralparese werden auch von sensorischen, Wahrnehmungs-, kognitiven, kommunikativen und Verhaltensstörungen, Epilepsie und sekundären Knochen-, Muskel- und Gelenkproblemen begleitet.
Ziel der Rehabilitation von Zerebralparese ist es, funktionelle und strukturelle Störungen im Körper zu erkennen und die notwendigen Maßnahmen zu ergreifen, Bewegungseinschränkungen zu minimieren, Fähigkeiten zu verbessern und die Teilhabe am gesellschaftlichen Leben zu fördern.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Muskeldystrophie
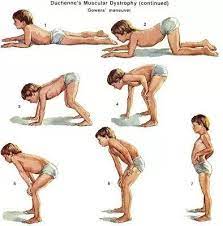
Muskeldystrophie ist eine Gruppe von genetisch vererbten Muskelkrankheiten mit progressivem Verlauf. Muskelkrankheiten gehören zu den genetisch bedingten Krankheiten. Viele Krankheiten können auftreten, wenn die krankheitstragenden Gene der Mutter, des Vaters oder beider an die Kinder weitergegeben werden. Die Häufigkeit der Blutsverwandtschaft in der Türkei ist der wichtigste Faktor, der das Auftreten von Muskelkrankheiten erhöht. Manchmal treten Muskelkrankheiten auch bei Kindern von Personen auf, in deren Familie die Krankheit nicht vorkommt. Dies ist auf spontane Genmutationen (Veränderungen in der Genstruktur, die zu Krankheiten führen können) zurückzuführen.
Muskeldystrophie ist eine Erkrankung, die in der Kindheit beginnt, häufiger bei Jungen auftritt und Symptome wie Muskelschwäche, Deformierungen der Gelenke und der Wirbelsäule, Bewegungsschwierigkeiten, schnelle Ermüdung, Unzulänglichkeiten des Atmungssystems, Schwierigkeiten beim Gehen und Treppensteigen verursacht.
Was sind die Symptome der Muskeldystrophie?
Das größte Problem, das die fortschreitende Muskelschwäche bei Muskeldystrophie-Patienten verursacht, ist der Verlust der Fähigkeit, Aktivitäten und Funktionen auszuführen. Vor allem die Schwäche der Muskeln im Hüftbereich führt zu Unzulänglichkeiten bei vielen funktionellen Tätigkeiten wie Aufstehen, Gehen und Treppensteigen und wirkt sich negativ auf die Selbständigkeit von Kindern aus. Als Folge der fortschreitenden und weit verbreiteten Muskelschwäche kann die Geschmeidigkeit des Körpers beeinträchtigt sein. Verkürzungen einiger Muskeln aufgrund eines Kraftungleichgewichts, insbesondere in den Muskeln um die Gelenke herum, und infolgedessen Einschränkungen in den Bewegungen der Fuß-, Knie- und Hüftgelenke können auftreten. Aufgrund der zunehmenden Schwäche der Rumpfmuskulatur und des einseitigen Sitzens des Kindes ohne Unterstützung kann es zu Verkrümmungen der Wirbelsäule kommen, die als Skoliose bezeichnet werden.
Symptome der Muskeldystrophie
- Laxheit und Schwäche der Muskeln
- Schwierigkeiten beim Aufstehen vom Boden
- Schwierigkeiten beim Hinauf- und Hinuntersteigen von Treppen
- Gangstörungen, Stürze
- Unfähigkeit oder Unwilligkeit zu laufen
- Verformungen der Arme und Beine
- Verformungen der Wirbelsäule wie Skoliose, Kyphose
Welche Arten von Muskeldystrophie gibt es?
Duchenne-Muskeldystrophie: Sie ist die häufigste Form der Muskeldystrophie und tritt bei etwa 1 von 3500 männlichen Lebendgeburten auf. Die Patienten sind männlich, Frauen sind in der Regel Träger. Vor allem die rumpfnahen Schulter- und Hüftmuskeln sind betroffen, und mit dem Fortschreiten der Krankheit wird auch eine Muskelschwäche in den Muskeln der Arme und Beine beobachtet. Die Krankheit manifestiert sich in der Regel zwischen dem 3. und 6. Lebensjahr, kann sich aber auch als verzögertes Gehen vor dem 3. Watscheln, Schwierigkeiten beim Treppensteigen und Zehenspitzengehen sind die Befunde, die in der Frühphase der Krankheit auftreten. Der Knöchel kommt nicht nach hinten, das Knie wird nicht ganz gerade, und ein verstärkter Lendenkollaps gehört zu den häufigen Befunden bei Patienten mit Duchenne-Muskeldystrophie.
Pseudohypertrophie (Pseudohypertrophie), insbesondere in der Wadenmuskulatur, ist einer der typischen Befunde der Krankheit. Mit dem Fortschreiten der Krankheit kann sich eine Gelenkversteifung (Kontraktur) entwickeln. Da die Krankheit die Muskeln betrifft, wirkt sie sich auch auf das Herz und das Atmungssystem aus.
Becker-Muskeldystrophie: Sie ähnelt der Duchenne-Muskeldystrophie, beginnt jedoch später und die Verschlechterung der Muskelfunktionen schreitet langsamer voran. Bei einigen Patienten werden die Befunde schon früh beobachtet, während bei anderen Patienten die Verschlechterung des Gangbildes erst nach dem 20. Wie bei der Duchenne-Muskeldystrophie werden auch bei der Becker-Muskeldystrophie Atem- und Herzprobleme beobachtet.
-Emery-Dreifuss-Muskeldystrophie: Es handelt sich um eine seltene Muskelerkrankung, die durch einen genetischen Defekt im X-Chromosom entsteht. Bei dieser Krankheit werden eine langsam fortschreitende Muskelerkrankung, eine Herzmuskelerkrankung und eine frühe Gelenksteifigkeit beobachtet. Zu den frühen Befunden gehören Ungeschicklichkeit, Schwäche und Zehenspitzen-Gang.
Zu den anderen Muskeldystrophie-Typen gehören seltene Muskeldystrophie-Typen wie die Gliedergürtel-Muskeldystrophie und die faszioskapulohumerale Muskeldystrophie.
Wie wird Muskeldystrophie diagnostiziert?
Die genetische Untersuchung ist wichtig für die frühzeitige Diagnose von Muskeldystrophie. Blutuntersuchungen, EMG (Elektroneuromyographie) und Muskelbiopsie sind erforderlich, um diese Patienten zu diagnostizieren. Darüber hinaus werden bei Bedarf auch radiologische Bildgebungsverfahren wie Röntgen, Muskel-Ultraschall und MRT (Magnetresonanztomographie) eingesetzt.
Wie wird die Muskeldystrophie behandelt?
Obwohl es keine endgültige Behandlung der Krankheit gibt, werden Nachsorgeuntersuchungen durch die Abteilungen für Kinderneurologie, Brusterkrankungen, Physiotherapie und Rehabilitation sowie Orthopädie durchgeführt und Behandlungen zur Beseitigung zusätzlicher auftretender Probleme durchgeführt. Wenn nötig, werden unterstützende medikamentöse Behandlungen durchgeführt. Studien zur Gentherapie sind im Gange.
Muskeldystrophie beeinträchtigt sowohl das Herz- und Atmungssystem als auch den Bewegungsapparat. Ein multidisziplinärer Ansatz ist für die Nachsorge der Krankheit sehr wichtig. Physikalische Therapie- und Rehabilitationsprogramme bei Kindern mit Muskeldystrophie können Gelenkversteifungen (Kontrakturen) verhindern und die Beweglichkeit verlängern. Die Patienten sollten beim Training nicht übermüdet werden, und es sollten regelmäßige Ruhepausen im Alltag und während der Übungen eingelegt werden.
Das Hauptziel orthopädischer chirurgischer Eingriffe besteht darin, den Funktionsstatus des Patienten zu erhalten. Das wichtigste Problem bei Kindern, die ihre Gehfähigkeit verlieren und an den Rollstuhl gefesselt werden, sind Wirbelsäulendeformitäten. Orthopädisch können Gelenkversteifungen mit Lockerungsoperationen und Wirbelsäulendeformitäten chirurgisch behandelt werden.
Schlussfolgerung
Muskeldystrophie ist eine Muskelerkrankung, die häufig bei Jungen auftritt und sich durch verzögertes Gehen, Watschelgang und Muskelschwäche auszeichnet. In der Spätphase kommt es zu Gelenkversteifungen, Deformierungen und Funktionsstörungen, die durch die Muskelschwäche entstehen. Eine frühzeitige Diagnose und Behandlung der Muskeldystrophie ist wichtig.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Perthes-Krankheit
Der Morbus Perthes oder Morbus Legg-Calve-Perthes ist eine vaskuläre Durchblutungsstörung der Wachstumsplatte des Hüftkopfes im Hüftgelenk im Kindesalter. Durch diese Durchblutungsstörung verliert das Knochengewebe im Hüftkopf seine Vitalität und es kommt zur avaskulären Nekrose. Obwohl seit der Anerkennung des Morbus Perthes mehr als 100 Jahre vergangen sind, sind Ursache und Behandlung noch immer unklar.
Im Allgemeinen richten sich die Behandlungspräferenzen der Orthopäden nach dem Alter, dem radiologischen Erscheinungsbild und dem Untersuchungsbefund des Patienten. Das Hauptziel sowohl der nichtoperativen als auch der operativen Behandlung ist es, die Hüftschmerzen des Kindes zu reduzieren, den Bewegungsumfang zu erhalten und die Anpassung des Hüftgelenks zu gewährleisten. Auf diese Weise können Verformungen des Hüftkopfes und Schäden am Gelenkknorpel in der Frühphase verhindert und einer Verkalkung des Gelenks in der Zukunft vorgebeugt werden.
Wer ist von der Perthes-Krankheit betroffen?
Die Inzidenz der Krankheit schwankt je nach Studie zwischen 0,2 und 19,1 pro 100.000. Der Morbus Perthes tritt häufig bei Kindern im Alter zwischen 4 und 10 Jahren auf, kann aber in jedem Alter während der Skelettentwicklung auftreten. Die Inzidenz ist bei Jungen höher als bei Mädchen. Obwohl in der Regel nur ein Hüftgelenk betroffen ist, treten etwa 10 % der Fälle beidseitig auf. Es gibt kaum Hinweise auf eine genetische Prädisposition. Da sie bei Zwillingskindern nicht gemeinsam auftritt, geht man davon aus, dass sie mit Umweltfaktoren zusammenhängt.
Was sind die Ursachen der Perthes-Krankheit?
Die wichtigste Definition des Morbus Perthes ist die Definition des “prädisponierten Kindes”. Die Definition eines prädisponierten Kindes umfasst Faktoren wie abnormes Wachstum und abnormale Entwicklung, Unterernährung, Hüftgelenktrauma, Hyperaktivität, Aufmerksamkeitsdefizit, Umweltfaktoren und Rauchen. Röntgenaufnahmen des Handgelenks von Kindern, bei denen ein Morbus Perthes diagnostiziert wurde, können im Vergleich zu Gleichaltrigen eine Verzögerung des Knochenalters zeigen.
Ein eindeutiger Zusammenhang zwischen dem Mechanismus der Krankheit und dem Wachstumsstillstand ist noch nicht erwiesen. Bei Kindern mit Sichelzellenanämie, Thalassämie, Leukämie, Lymphomen, Hämophilie und Gerinnungsstörungen kann die Blutzufuhr zum Wachstumsknorpel des Oberschenkelkopfes ebenfalls beeinträchtigt sein. Die genaue Ursache des Morbus Perthes ist jedoch noch nicht geklärt.
Was sind die Symptome der Perthes-Krankheit?
Im Allgemeinen bemerken die Familien als erstes ein Hinken, wenn das Kind geht. Das Hinken nimmt bei körperlicher Aktivität zu und bildet sich bei Ruhe zurück. Die zweithäufigste Beschwerde ist der Schmerz. Die Kinder berichten über Schmerzen in der Hüfte, der Leiste, dem Oberschenkel und manchmal im Kniebereich. Die Schmerzen nehmen bei körperlicher Aktivität zu und erreichen ihren Höhepunkt vor allem am Abend. Nächtliche Schmerzen in der Hüfte sind bei Morbus Perthes häufig. Ein weiteres Symptom ist die Entwicklung einer Bewegungseinschränkung im Hüftgelenk.
In der Anamnese der Patienten erwähnen die Familien oft ein früheres Trauma und geben an, dass die Schmerzen nach Ruhe verschwinden. Sie geben insbesondere an, dass ihre Kinder aktiver sind als andere Kinder und dass sie mehr rennen und springen. Im Allgemeinen sind diese Kinder im Vergleich zu ihren Altersgenossen entwicklungsverzögert und kleiner. Es darf jedoch nicht vergessen werden, dass der Morbus Perthes auch bei einem dicken und weniger beweglichen Kind auftreten kann.
Wie ist der natürliche Verlauf der Perthes-Krankheit?
Obwohl der natürliche Verlauf des Morbus Perthes von Faktoren wie dem Alter und dem Ausmaß der Beeinträchtigung des Hüftkopfes abhängt, gibt es keinen Konsens über die Bedeutung dieser Risikofaktoren. Heute ist die Auswirkung des Alters, in dem die Krankheit auftritt, auf das Ergebnis eindeutig anerkannt. In vielen Studien wurde gezeigt, dass die Krankheit bei Kindern, die jünger als 6 Jahre und sogar jünger als 4 Jahre sind, wesentlich besser verläuft. Es sollte jedoch bedacht werden, dass die Prognose der Perthes-Krankheit bei Kindern unter 6 Jahren schlecht sein kann, auch wenn dies seltener der Fall ist.
Im Frühstadium des Morbus Perthes treten bei den Patienten in der Regel keine Symptome auf, und die Krankheit kann zufällig durch Röntgenaufnahmen entdeckt werden, die zu einem anderen Zweck angefertigt wurden. In den späteren Stadien treten bei Kindern Beschwerden wie Schmerzen, Hinken und Bewegungsschwierigkeiten auf.
Der Ort der avaskulären Nekrose kann einen Teil oder den gesamten Hüftkopf betreffen. Dies führt dazu, dass der Hüftkopf kollabiert und sich seine Rundheit verschlechtert. Die Fähigkeit des Körpers, abgestorbenes Gewebe zu regenerieren, gilt auch für Knochengewebe.
Bei Perthes wird der Knochen, der seine Vitalität verloren hat, vom Körper abgebaut und der Prozess der Knochenneubildung beginnt. Dabei muss sichergestellt werden, dass der Hüftkopf in der Pfanne des Hüftgelenks verbleibt. Ziel der Behandlung des Morbus Perthes ist es, den Verbleib des Hüftkopfes in der Gelenkpfanne auf harmonische Weise zu gewährleisten und gleichzeitig den Körper bei der Reinigung und Erneuerung des abgestorbenen Knochengewebes zu unterstützen. Die Krankheit kann nach einem selbstlimitierenden Prozess in etwa 2-5 Jahren geheilt werden. Bei Kindern, bei denen ein Morbus Perthes diagnostiziert wurde, kann eine lebenslange Nachsorge erforderlich sein.
Wie wird der Morbus Perthes diagnostiziert?
Bei Erkrankungen, die mit Hinken und Hüftschmerzen bei Kindern einhergehen, sollte eine Differentialdiagnose gestellt werden. In den meisten Fällen kann die Differentialdiagnose anhand des Alters, des Geschlechts und der Dauer der Befunde, einer guten körperlichen Untersuchung und einer radiologischen Untersuchung gestellt werden. Anamnese, körperliche Untersuchung und radiologische Bildgebungsverfahren werden bei der Diagnose des Morbus Perthes eingesetzt.
Vor allem im Frühstadium ist die Magnetresonanztomographie, die vor den Veränderungen auf dem Röntgenbild gemacht wird, sehr hilfreich für die Frühdiagnose. Ein Kind, das humpelt und Schmerzen hat, sollte sofort zu einem Arzt für Orthopädie und Traumatologie gebracht werden. Die Untersuchung und Beurteilung durch einen Orthopäden ist für die Frühdiagnose sehr wichtig. Die frühzeitige Diagnose des Morbus Perthes wirkt sich auch auf die Prognose aus.
Wie wird der Morbus Perthes behandelt?
Die chirurgischen und nicht-chirurgischen Behandlungsmöglichkeiten bei der Behandlung des Morbus Perthes variieren je nach Stadium der Erkrankung, dem Ausmaß der Beteiligung des Hüftkopfes, dem Alter des Kindes und dem körperlichen Untersuchungsbefund. Da der Umbau des Hüftkopfes vor allem bei Kindern in der von Morbus Perthes betroffenen Altersgruppe rasch erfolgt, stellen nicht-chirurgische und chirurgische Behandlungen, die den Hüftkopf abdecken, das Hauptprinzip der Behandlung dar. Ziel der Behandlung ist es, die Remodellierung des Hüftkopfes, dessen Ernährung beeinträchtigt ist, zu unterstützen, seine Kompatibilität mit der Hüftgelenkspfanne zu gewährleisten und eine Deformierung des Hüftkopfes zu verhindern.
In den frühen Stadien des Morbus Perthes wird empfohlen, das Gelenk nicht zu belasten. Je nach Krankheitsstadium kann es manchmal angebracht sein, das Gelenk mit einer Schiene zu entlasten. Da die Krankheit 2 bis 5 Jahre andauern kann, sollten bei Bedarf Krücken verwendet werden, um die Hüfte in Zeiten verstärkter Schmerzen und Hinken zu schonen. Während dieser schmerzhaften Phasen dürfen die Kinder im Allgemeinen keinen Sport treiben.
Physikalische Therapie und Rehabilitationsprogramme können empfohlen werden, um Beschwerden wie Bewegungseinschränkungen und Funktionsverluste zu verhindern oder zu verringern. Mit den durchgeführten Übungen werden die Muskeln rund um die Hüfte gestärkt und die Verspannungen, die eine Bewegungseinschränkung des Gelenks verursachen, können beseitigt werden.
Tritt in Zukunft eine Gelenkfehlstellung aufgrund einer starken Verschlechterung des Hüftkopfes auf, können Operationen zur Verbesserung der Gelenkverträglichkeit erforderlich sein. Bei der chirurgischen Behandlung werden verschiedene Osteotomien eingesetzt, um eine Verlagerung des Hüftkopfes zu verhindern, die Gelenkkongruenz zu verbessern und Druck auf den Hüftkopf zu vermeiden. Darüber hinaus werden auch Operationen wie Arthrodiastase und Hüftkopfreduktion durchgeführt.
Schlussfolgerung
Der Morbus Perthes ist eine Erkrankung des Hüftgelenks bei Kindern im Alter von 4-10 Jahren. In der Regel heilt die Krankheit nach einem selbstlimitierenden Prozess in etwa 2-5 Jahren aus. Bei Patienten mit einer späten Diagnose und einer Schädigung des Knorpelgewebes kann sich in der Zukunft eine Verkalkung des Hüftgelenks entwickeln.
Wenn Ihr Kind Hüft- oder Knieschmerzen hat oder humpelt, auch wenn diese nur leicht sind, ist es wichtig, dass Sie es sofort zu einem Orthopäden bringen, damit eine frühzeitige Diagnose und Behandlung erfolgen kann.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Metatarsus adductus bei Kindern
Der Metatarsus adductus ist eine angeborene Fußdeformität, bei der sich der vordere Teil des Fußes nach innen dreht. Wenn wir den Fuß von unten betrachten, ist er normalerweise so geformt, dass der äußere Teil des Fußes, der etwa V-förmig ist, nach innen gebogen ist und der innere Teil nach innen gebogen ist. Bei Säuglingen, die mit einer Metatarsus adductus-Fußdeformität geboren werden, ist der Fuß nach innen gekrümmt. Der Hauptunterschied zu anderen angeborenen Fußdeformitäten besteht darin, dass der hintere Teil des Fußes, die Ferse, nicht betroffen ist. Die Fußform kann grob mit einer Bohne verglichen werden.
Was sind die Ursachen für einen Metatarsus adductus im Fuß?
Bei der Entstehung der Fußdeformität Metatarsus adductus, deren genaue Ursache unklar ist, werden Bedingungen wie Haltungsstörungen im Mutterleib, Kompression und Kompression in der Gebärmutter als mögliche Ursachen in Betracht gezogen.
Welche Kinder haben einen Metatarsus adductus?
Da leichte Formen des Metatarsus adductus häufig vorkommen, ist es schwierig, die genaue Häufigkeit zu bestimmen. Er tritt bei etwa 1 Baby von 100 Lebendgeburten auf. Er tritt häufig bei Krankheiten wie Hüftluxation und Schiefhals auf.
Was sind die Symptome eines Metatarsus adductus im Fuß?
Der Metatarsus adductus kann von der Familie unmittelbar nach der Geburt oder später im Leben erkannt werden. Der Hauptbefund ist, dass sich der vordere Teil des Fußes im Vergleich zum hinteren Teil nach innen dreht. An der Außenseite des Fußes kann ein Vorsprung vorhanden sein, und der erste und zweite Finger können getrennt sein. In der fortgeschrittenen Phase äußert sich dies als einwärts gerichteter Schritt des laufenden Kindes.
Wie wird der Metarsus adductus diagnostiziert?
Die Diagnose der Metarsus-Adduktus-Deformität des Fußes wird durch körperliche Untersuchung und bildgebende Verfahren gestellt. Bei der körperlichen Untersuchung wird der Schweregrad der Erkrankung durch Bewertung der Flexibilität der Krümmung im vorderen Teil des Fußes bestimmt. Bei flexiblen Deformitäten kann der vordere Teil des Fußes durch Manipulation korrigiert werden, während bei starren Deformitäten der Fuß durch Manipulation nicht korrigiert werden kann. Radiologisch wird eine Einwärtsdrehung der Mittelfußknochen, d. h. der Mittelfußknochen des Fußes, beobachtet.
Wie erfolgt die Behandlung des Metatarsus adductus bei Kindern?
Wenn der vordere Teil des Fußes durch aktive Bewegung korrigiert werden kann und eine flexible Deformität vorliegt, sollte die Familie darüber informiert werden, dass dies keine Behandlung erfordert und sich von selbst korrigieren wird. Die auf den Fuß anzuwendende Massagetechnik wird gezeigt und der Patient wird weiter betreut.
Die Behandlung von Füßen, die sich nicht aktiv erholen, sondern sich bei passiver Dehnung passiv erholen, kann nur in Form von Nachbehandlung, Massage, Spezialschuhen, Orthesen und Gipsen erfolgen.
Insbesondere bei Kindern, die älter als 6 Monate sind, wird ein Gips empfohlen, wenn die Fußdeformität fortbesteht. Bei Füßen, die nicht passiv korrigiert werden können, wird bei der ersten Behandlung ein Gips angelegt. Wenn der Fuß auf den Gips nicht reagiert, kann eine chirurgische Lockerung der Weichteile vorgenommen werden.
Schlussfolgerung
Der Metatarsus adductus ist eine angeborene Fußdeformität, die durch eine Einwärtsdrehung des vorderen Teils des Fußes gekennzeichnet ist. Da er häufig bei Kindern mit einer entwicklungsbedingten Hüftluxation auftritt, sollte in diesen Fällen ein Hüftultraschall durchgeführt werden. Die Beweglichkeit des Fußes ist wichtig für die Diagnose und Behandlung dieser Störung. Während Füße, die sich aktiv erholen, keiner Behandlung bedürfen, sind Schuhe oder Gips bei Füßen, die sich passiv erholen, und Gips bei steifen Füßen, die sich nie erholen, die ersten Behandlungsmöglichkeiten.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Hinken und Störungen des Gangbildes bei Kindern

Welche Ursachen hat das Hinken bei Kindern?
Hinken ist eine häufige Gangstörung bei Kindern, und die Ungewissheit über die Ursache löst in der Familie Ängste aus. Das Hinken kann durch eine gutartige Erkrankung verursacht werden oder es kann ein frühes Anzeichen für eine Krankheit sein, die zu einem schlechten Ergebnis führen kann. Es gibt viele Gründe, die ein Hinken oder einen abnormalen Gang bei Kindern verursachen können. Dazu gehören Schmerzen oder Entzündungen, Muskelschwäche oder abnorme Muskeltätigkeit, Gelenkerkrankungen oder Beinlängenunterschiede.
Die Diagnose: Eine gute Anamnese ist der erste Schritt zur Diagnose. In der Anamnese werden das Vorliegen eines Traumas, bestehende Krankheiten und die Dauer der Beschwerden erfragt. Starke Beschwerden, die innerhalb kurzer Zeit auftreten, können auf ein Trauma zurückzuführen sein und sind der Hauptbefund einer Gelenkentzündung. Beschwerden, die schon länger bestehen, erfordern oft weitere Untersuchungen, da sie auf eine chronische Erkrankung hindeuten können.
Die Anamnese des Kindes ist sehr wichtig, vor allem im Säuglingsalter, da es sich hier um eine Gruppe handelt, die Schwierigkeiten hat, sich zu äußern, und die Anamnese sollte von der Geburt an erhoben werden. So kann zum Beispiel eine Anamnese über eine Frühgeburt und die Verfolgung im Inkubator auf der Neugeborenen-Intensivstation zur Diagnose einer Zerebralparese mit Verzögerung der motorischen Fähigkeiten führen. In ähnlicher Weise ist die Familienanamnese für die Diagnose der meisten genetischen Krankheiten sehr wichtig.
Wenn das Kind den Raum betritt, beginnt die Untersuchung damit, das Kind beim Gehen zu beobachten. Es kann schwierig sein, den Ort und die Intensität des Schmerzes zu bestimmen, insbesondere bei kleinen Kindern. Zu diesem Zweck sollte das gesamte Bein, d. h. Hüfte, Oberschenkel, Knie, Wade, Knöchel und Fuß, auf Bewegungsumfang und Schmerzempfindlichkeit untersucht werden. Schwellung, Rötung, Bewegungseinschränkung und erhöhte Temperatur im schmerzempfindlichen Gelenk sind Anzeichen für eine Gelenkentzündung.
Welche Tests werden bei Gangstörungen bei Kindern durchgeführt?
Nach der Anamnese und der körperlichen Untersuchung werden bildgebende Verfahren und Labortests durchgeführt. Lässt sich der Schmerz in der Bildgebung nicht lokalisieren, sollten bei Kleinkindern anteroposteriore und laterale Röntgenaufnahmen gemacht werden, die das gesamte Bein umfassen. Röntgenaufnahmen sind sehr wichtig, vor allem um Erkrankungen auszuschließen, die einen Notfalleinsatz erfordern. Sie kann nicht nur Frakturen aufgrund von Traumata, sondern auch Läsionen im Knochen, d. h. Massen, sowie Krankheiten, die in den Wachstumsfugen auftreten können, aufzeigen.
Ultraschall (US), Computertomographie (CT), Magnetresonanztomographie (MR) können als weiterführende radiologische Bildgebung bei Vorliegen von körperlichen Untersuchungen, Röntgenbefunden und bei Kindern mit langfristigen Beschwerden angeordnet werden. Die Magnetresonanztomographie ist besonders wichtig bei der Beurteilung von Erkrankungen der intraartikulären Strukturen.
Laboruntersuchungen sind ein sehr wichtiger Schritt in der Frühdiagnose eines Kindes mit Gelenkentzündung. Erhöhte Entzündungsmarker wie Blutsenkung, CRP und erhöhte Leukozyten im Gesamtblutbild können Anzeichen einer Gelenkentzündung sein. Bei dieser Entzündung kann es sich um eine vorübergehende und gutartige Entzündung des Gelenks (transiente Synovitis) oder um eine septische Arthritis handeln, bei der es sich um eine mikrobielle Entzündung des Gelenks handelt, die dringend einen chirurgischen Eingriff erfordert. Bei Verdacht auf Mehrfachdiagnosen können erweiterte Labortests zur Differenzialdiagnose angefordert werden. Es sollte nicht vergessen werden, dass die Nachsorge auch bei Kindern mit normaler körperlicher Untersuchung und normalen Labortests Teil der Behandlung ist.
Abnormes Gangbild und Hinken bei Kindern
Schmerzhaftes Gehen (Antalgisches Gehen)
Der antalgische Gang, der auch als schmerzhafter Gang bezeichnet wird, kann durch schmerzhafte Zustände in den unteren Extremitäten, d. h. in den Hüften und Beinen, oder durch eine Erkrankung im Bereich der Taille hervorgerufen werden. Beim schmerzhaften Gang verkürzt das Kind die Schrittphase des Gangs, indem es versucht, diese Seite weniger zu belasten, oder indem es hüpft.
Trendelenburg-Gang (entenartiger Gang)
Der Trendelenburg-Gang wird durch eine Schwäche der Abduktoren im Hüftbereich verursacht, die eine seitliche Öffnung der Hüfte ermöglichen. Die Abduktoren stabilisieren auch die Seite der Hüfte, die sich beim Gehen in der Oszillationsphase befindet, d. h. die Seite, die keinen Kontakt zum Boden hat.
Da der Abduktorenmuskel im problematischen Hüftgelenk geschwächt ist, kann die gegenüberliegende Hüfte nicht gestützt werden, wenn beim Gehen auf die betroffene Seite getreten wird, und die Hüfte kippt zu dieser Seite. Dadurch entsteht ein Gang, der einem Entengang ähnelt, wenn er bei Erkrankungen wie einer Hüftluxation beidseitig ist. Abgesehen von der Hüftluxation kann der Trendelenburg-Gang auch bei anderen Krankheiten wie Perthes auftreten, die eine knöcherne Deformierung des Hüftgelenks verursachen.
Spastisches Gehen
Spastizität ist definiert als unwillkürliche übermäßige Kontraktion der Muskeln, die den Körper bewegen, und spastischer Gang ist besonders bei Patienten mit Zerebralparese typisch. In Form von spastischem Gang können Fingerspitzengang aufgrund einer angespannten Achillessehne, Kniebeugegangstörungen aufgrund angespannter Hamstring-Muskeln (hintere Oberschenkelgruppenmuskeln) beobachtet werden. Das Vorhandensein von nur einer dieser Muskeln kann auch Hüftbeugung, Kniebeugung und Zehenspitzengang verursachen. Ein Scherengang in den Beinen aufgrund von Adduktoren an der inneren Leistenseite der Hüfte kann ebenfalls einen spastischen Gang verursachen.
Kurzer Fußmarsch
Es handelt sich um ein Gangbild bei Kindern mit Beinlängenungleichheit. Es ist ein einseitiger Zehenspitzengang zur Unterstützung der kürzeren Seite zu beobachten. Gleichzeitig ist zu beobachten, dass sie mit gebeugtem Bein in der Hüfte und im Knie auf der langen Seite gehen. Bei Kindern mit einer geringen Beinlängendifferenz kann aufgrund der Anpassung des Körpers keine offensichtliche Gangstörung festgestellt werden.
Ursachen der Gangstörung bei Kindern nach Alter
Säuglingsalter (1-3 Jahre): In diesem Zeitraum ist eine gut erhobene Anamnese sehr wichtig, da sich diese Altersgruppe nicht selbst äußern kann. Die Anamnese sollte so detailliert wie möglich erhoben werden. Es kann vorkommen, dass Familien ein sehr kleines Trauma oder Ereignis nicht erwähnen, weil sie nicht daran denken, dass es zum Hinken führen könnte.
Die Untersuchung beginnt mit der Beobachtung des Ganges des Kindes, wie oben erwähnt. In dieser Altersgruppe ist ein Gangbild wie bei den Erwachsenen nicht zu erwarten. Babys gehen, indem sie ihre Beine spreizen und ihre Hüften und Knie leicht beugen, um das Gleichgewicht zu halten. Babys können ihre Schrittlänge nicht erhöhen, um schnell zu gehen, aber sie erhöhen ihr Tempo, was zu einem schnellen und unausgewogenen Gang führt. Die häufigsten Erkrankungen, die ein schmerzloses Hinken, d. h. einen abnormalen Gang im Säuglingsalter, verursachen, sind Hüftdysplasie (Hüftluxation), Beinlängendifferenzen und neuromuskuläre Erkrankungen (zerebrale Lähmung, Spina bifida usw.).
Neben dem Hinken sind in dieser Zeit auch unterschiedliche Gangbilder zu beobachten;
Fingerspitzen-Gang: Der schmerzlose Fingerspitzengang ist ein häufiger Grund für die Überweisung in die Kinderorthopädie. Er kann idiopathisch, d. h. ohne spezifische Ursache, oder aufgrund einer neuromuskulären Erkrankung, die das Nervensystem und den Bewegungsapparat betrifft, auftreten. Der Patient geht auf Zehenspitzen, indem er die Ferse in der Luft hält, ohne dass es dafür eine Ursache gibt oder aufgrund einer Verspannung der hinteren Wadenmuskulatur. In einseitigen Fällen sollte eine Beinlängenungleichheit vermutet werden. Wie bereits erwähnt, ist die Differentialdiagnose mit einer ausführlichen Anamnese und körperlichen Untersuchung bei diesen Kindern sehr wichtig.
Einwärts- und Auswärtsschreiten: Das Einwärtsschreiten beim Gehen von Säuglingen ist einer der häufigsten Gründe für Eltern, die Kinderorthopädie zu konsultieren. Die häufigste Ursache hierfür sind Winkelveränderungen im oberen Teil des Oberschenkelknochens (Schenkelhals). Dieser Wert, der bei jedem Menschen um etwa 30 Grad variieren kann, bestimmt auch unsere bequeme Sitzposition beim Sitzen auf dem Boden. Menschen mit einem größeren Winkel des Oberschenkelknochens nach vorne (erhöhter Anteversionswinkel des Oberschenkelhalses) sitzen bequem in der W-Position, weil sie ihre Beine leichter nach innen drehen können.
Im Gegensatz dazu sitzen Personen mit einem posterioren Oberschenkelwinkel (reduzierter Femur-Anteversionswinkel) bequemer im Schneidersitz mit nach außen gedrehtem Oberschenkel.
Daher wird bei Säuglingen, die in der W-Position sitzen, häufiger ein Einwärtsdrücken beobachtet. Bei den meisten Säuglingen, insbesondere bei Säuglingen mit familiärer Vorbelastung, ist der obere Teil des Oberschenkelwinkels (Anteversionswinkel des Oberschenkels) hoch und es werden W-Sitz und Einwärtsdrücken beobachtet. Das Pressen wird häufig mit Schuhen korrigiert, was zu dem falschen Eindruck führt, dass Schuhe das Einwärtspressen korrigieren. Dies liegt daran, dass die häufigste Ursache für das Einwärtsdrücken die Winkelveränderung im oberen Teil des Oberschenkels ist, d. h. die Winkelveränderung im Hüftgelenk.
Andere mögliche Diagnosen können durch eine körperliche Untersuchung und erforderlichenfalls durch radiologische Aufnahmen ausgeschlossen werden. Säuglinge, die bei der körperlichen Untersuchung keine knöcherne Fehlbildung aufweisen, werden lediglich nachuntersucht. Die Familie wird darüber informiert, dass sich der normale Gang des Kindes mit der Zeit verbessern wird und dass sich diese Situation im Alter von 4-7 Jahren bessern wird.
Watschelgang Der Watschelgang ist ein Gangbild, das bei Kindern mit einer Klammerform der Beine beobachtet wird. Bei Säuglingen, vor allem im Alter von 1 bis 2 Jahren, kann ein physiologisches, d. h. natürliches Klammerbein (Genu varum) beobachtet werden. Dieser Zustand, der als physiologisches Genu varum bezeichnet wird, kann auch aufgrund von Rachitis auftreten, die sich häufig aufgrund eines Vitamin-D-Mangels in der Ernährung entwickelt. Rachitis kann durch radiologische Bildgebungsverfahren bei Kindern mit einem Klammerbein festgestellt werden, das bei der körperlichen Untersuchung mehr als normal aussieht und beim Gehen stärker hervortritt.
Das Brachialbein, Genu varum, kann auch aufgrund von Erkrankungen der Wachstumsfuge auftreten und kann durch Röntgenaufnahmen diagnostiziert werden. Der Morbus Blount, der vor allem bei leicht übergewichtigen oder fettleibigen Säuglingen und Kindern auftritt, verursacht ebenfalls eine Deformierung der Beine. In diesem Fall kann das Fortschreiten der Krankheit durch eine frühzeitige Diagnose und eine frühzeitige Behandlung mit geeigneten Orthesen und Geräten verhindert werden.
In schweren Fällen kann eine chirurgische Korrektur erforderlich sein. Aus diesem Grund sollten Kinder mit einem watschelnden Gang und vor allem Kinder, bei denen sich das Erscheinungsbild eines Hosenträgers bei Belastung verstärkt, unbedingt von einem Facharzt für Orthopädie und Traumatologie untersucht werden. Die Behandlung richtet sich nach dem Schweregrad der Erkrankung und es gibt verschiedene Möglichkeiten wie Nachbehandlung, Hilfsmittel und chirurgische Behandlung.
Kindheit (4-10 Jahre)
Die Untersuchung der Ursache einer Gangstörung in diesem Zeitraum ist einfacher als im Säuglingsalter, da das Kind alt genug ist, um sich selbst zu äußern. Gleichzeitig nimmt die Gangstörung in dieser Zeit ab, und bis zum Alter von 7 Jahren bildet sich ein Gang aus, der dem des Erwachsenen nahe kommt. Schmerzhafte Zustände im Kindesalter sollten ernst genommen werden. Vor allem in diesem Zeitraum müssen andere mögliche Diagnosen ausgeschlossen werden, bevor die Diagnose von Schmerzen aufgrund von Veränderungen der Wachstumsplatten gestellt wird, die in diesem Zeitraum häufig auftreten und im Volksmund als Wachstumsschmerzen bezeichnet werden. Schmerzen, die durch Wachstumsplatten verursacht werden und als Wachstumsschmerzen bezeichnet werden, treten häufig an der Ferse, den Fußknochen und unter der Kniescheibe auf. Die Schmerzen und das Hinken nach der Aktivität werden durch Ruhe gelindert.
Je nach Anamnese des Kindes sollten Ruheschmerzen oder Schmerzen, die das Kind nachts aus dem Schlaf wecken, in Betracht gezogen werden. Erweiterte bildgebende Untersuchungen wie die Magnetresonanztomographie (MRT) können erforderlich sein, um das zugrunde liegende Problem bei Kindern in diesem Alter mit Ruheschmerzen und nächtlichen Schmerzen zu erkennen.
Adoleszenz (11-15 Jahre)
Das heranwachsende Kind kann dem Arzt eine detaillierte Anamnese des Hinkens geben. Es kann auch den Ort des Schmerzes genau beschreiben. In dieser Zeit, insbesondere bei fettleibigen Kindern, kann das Abrutschen der Wachstumsplatte im oberen Teil des Oberschenkels, das so genannte epiphysäre Hüftkopfgleiten, zu einem plötzlichen Beginn oder zu einem fortschreitenden Hinken bei Kindern führen. Diese Altersgruppe ist auch anfällig für Bänderrisse und Gelenkknorpelschäden, die durch Verletzungen beim Sport entstehen können.
Schlussfolgerung
Es ist wichtig, das Hinken und andere Gangstörungen bei Kindern zu untersuchen, um der Familie die Ursache zu erklären und ihre Bedenken auszuräumen. Es gibt viele Gründe, die ein Hinken oder eine Gangstörung bei Kindern verursachen können. Das Hinken kann durch ein gutartiges, einfaches Leiden verursacht werden oder es kann ein frühes Anzeichen einer Krankheit sein, die schlimme Folgen haben kann. Die Untersuchung und Überwachung von Kindern mit Gangstörungen durch einen Orthopäden ermöglicht eine frühzeitige Diagnose und Behandlung.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Arthroskopie und Sportchirurgie
Gelenkschmerzen sind eine häufige Erkrankung bei Menschen, die im Alltag aktiv sind, bei Menschen, die in mobilen Berufen arbeiten, und bei Sportlern. Heutzutage werden viele Erkrankungen, die Knie-, Hüft-, Schulter-, Ellbogen-, Hand- und Sprunggelenkschmerzen verursachen, mit arthroskopischen Eingriffen behandelt. Die Behandlung dieser Erkrankungen erfolgt in der Regel durch minimalinvasive und arthroskopische Operationsmethoden. Auf diese Weise können die Betroffenen ihr aktives und sportliches Leben wieder aufnehmen. Die arthroskopische Chirurgie wird mit speziellen chirurgischen Instrumenten durch kleine Einschnitte in das Gelenk durchgeführt. Die arthroskopische Chirurgie, die auch als geschlossene Gelenkchirurgie bezeichnet wird, ist ein weniger risikoreicher Eingriff mit einer kürzeren Genesungszeit. Bei der Arthroskopie kann der Arzt sowohl das Problem erkennen als auch die notwendige chirurgische Behandlung durchführen, indem er das Innere des Gelenks auf dem Bildschirm beobachtet. Heute ist es möglich, alle großen Gelenke mit arthroskopischen Eingriffen zu behandeln.
- Vorteile der arthroskopischen Gelenkchirurgie;
- Chirurgischer Eingriff durch kleine Schnitte
- Schutz des gesunden Gewebes
- Weniger Blutungen
- Schnellere und schmerzlosere Genesung
- Schnellere Rückkehr ins tägliche Leben
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Arthroskopie der Schulter
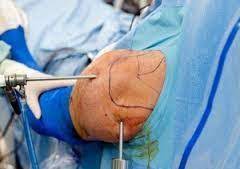
Was ist eine Arthroskopie?
Arthroskopie ist ein Wort, das sich aus dem lateinischen Wort “joint” und dem englischen Wort “camera” zusammensetzt. Es bedeutet, dass das Gelenk mit einer Kamera untersucht wird. Als die Arthroskopie zum ersten Mal eingesetzt wurde, diente sie nur dazu, das Innere des Gelenks sichtbar zu machen. Mit den technologischen Fortschritten in der Medizin haben sich auch die arthroskopischen Methoden weiterentwickelt, und die Arthroskopie hat sich zu einer chirurgischen Behandlungstechnik entwickelt. Die Arthroskopie kann bei vielen Gelenken des Körpers angewendet werden. Die häufigsten Gelenke sind Knie-, Schulter-, Sprung- und Hüftgelenk. Insbesondere das Schultergelenk ist ein Gelenk, an dem die arthroskopischen Operationstechniken vielseitig eingesetzt werden können und das sich für die Arthroskopie eignet.
Bei welchen Erkrankungen kann eine Schulterarthroskopie durchgeführt werden?
Das Anwendungsgebiet der Schulterarthroskopie ist recht breit gefächert. Die häufigsten Anwendungsgebiete sind jedoch die Reparatur von Muskelrissen, die Behandlung von wiederkehrenden Schulterluxationen, die Erkennung einiger Frakturen, die Entfernung von freien Körpern oder Gelenktumoren aus dem Gelenk, die Behandlung von Gelenkinfektionen, die Behandlung von Knorpelproblemen und die Behandlung von Sehnenproblemen.
Wie wird eine Schulterarthroskopie durchgeführt?
Die Schulterarthroskopie ist ein chirurgischer Eingriff, d. h. eine Operation. Aus diesem Grund muss dieser Eingriff im Operationssaal unter Aufsicht eines Anästhesisten und unter Vollnarkose durchgeführt werden. Die Schulterarthroskopie kann im Sitzen oder im Liegen durchgeführt werden. Nachdem die Narkose des Patienten beendet ist, wird er gelagert. Um den Patienten in die richtige Position zu bringen, sind spezielle OP-Tische und spezielle Geräte erforderlich. Nach der Lagerung wird der zu operierende Schulterbereich steril vorbereitet und mit speziellen sterilen Tüchern abgedeckt. Nach dem Anzeichnen der anatomischen Referenzpunkte um die Schulter mit einem Bleistift wird eine Nadel von hinten in das Gelenk eingeführt und das Gelenk mit Flüssigkeit aufgepumpt. Dann wird eine spezielle Kameraspitze, das so genannte “Scope”, durch etwa 1 cm lange Schnitte um die Schulter herum in das Gelenk eingeführt. Nachdem die Störungen im intraartikulären und umgebenden Gewebe festgestellt wurden, wird der chirurgische Eingriff eingeleitet, der für die präoperative Diagnose erforderlich ist. Der chirurgische Eingriff wird mit endoskopischen, d.h. geschlossenen Techniken durchgeführt.
Bei welchen Erkrankungen kann eine Schulterarthroskopie durchgeführt werden?
Das Anwendungsgebiet der Schulterarthroskopie ist recht breit gefächert. Die häufigsten Anwendungsgebiete sind jedoch die Reparatur von Muskelrissen, die Behandlung von wiederkehrenden Schulterluxationen, die Erkennung einiger Frakturen, die Entfernung von freien Körpern oder Gelenktumoren aus dem Gelenk, die Behandlung von Gelenkinfektionen, die Behandlung von Knorpelproblemen und die Behandlung von Sehnenproblemen.
Was sind die Vorteile der arthroskopischen, d.h. geschlossenen, Schulteroperationen?
Operationen an der Schulter können geschlossen oder offen durchgeführt werden. Bei der offenen Operation werden relativ große Schnitte gesetzt, und die Muskeln und anderen Weichteile müssen voneinander getrennt werden, um das Gewebe in eine Position zu bringen, in der es visuell sichtbar ist.
Daher treten bei offenen Operationen mehr Muskel- und Weichteilverletzungen auf. Dies führt zu stärkeren postoperativen Schmerzen, und der postoperative Rehabilitationsprozess ist aufgrund der Weichteilschäden schwieriger. Da geschlossene, d. h. arthroskopische Schulteroperationen durch kleine Schnitte und ohne Öffnung des Gelenks durchgeführt werden, verursachen sie weniger Muskel- und Weichteilverletzungen, was zu weniger postoperativen Schmerzen und einem angenehmeren Rehabilitationsprozess führt. Ein weiterer Vorteil der arthroskopischen Chirurgie besteht darin, dass das Gewebe unter der Vergrößerung der Kamera betrachtet werden kann, so dass das beschädigte Gewebe besser beurteilt werden kann.
Wie ist der Genesungsprozess nach einer Schulterarthroskopie?
Wie bei jeder Behandlung gibt es auch nach einer Schulterarthroskopie eine gewisse Erholungszeit. Der Genesungsprozess nach einer Schulterarthroskopie hängt ganz von der Art der Erkrankung und der angewandten Operationstechnik ab
Nach einigen chirurgischen Eingriffen kann der Patient schnell ins aktive Leben zurückkehren, während er nach anderen Operationen möglicherweise einige Wochen lang eine Schulterschlinge tragen und sich anschließend einer Physiotherapie unterziehen muss, um den durchgeführten Eingriff zu schützen.
Welche Komplikationen können nach einer Schulterarthroskopie auftreten?
Die Inzidenz von Komplikationen bei der Schulterarthroskopie ist in erfahrenen Händen mit fortgeschrittener Ausbildung auf diesem Gebiet sehr gering. Die Komplikationen, die auftreten können, sind nicht spezifisch für diese Technik, sondern sind Komplikationen wie Infektionen usw., die bei jedem chirurgischen Eingriff auftreten können. Wie bereits erwähnt, handelt es sich bei der Schulterarthroskopie jedoch um einen spezialisierten Eingriff, der eine fortgeschrittene Arthroskopie-Erfahrung erfordert und bei dem fortschrittliche Techniken und chirurgische Instrumente zum Einsatz kommen, so dass die Anwendung durch erfahrene Chirurgen das Risiko von Komplikationen verringert.
Schlussfolgerung
Die Schulterarthroskopie ist eine chirurgische Methode, bei der fortschrittliche chirurgische Techniken zum Einsatz kommen, die es ermöglicht, durch kleine Schnitte an der Schulter zu operieren, die eine chirurgische Behandlung verschiedener Schultererkrankungen erlaubt, deren Wirksamkeit nachgewiesen ist und die in erfahrenen Händen eine geringe Komplikationsrate aufweist.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Arthroskopie der Hüfte
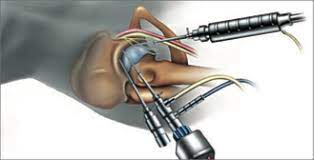
Struktur des Hüftgelenks
Die Hüfte ist das Gelenk, das den Oberschenkelknochen (Femur) und das Becken (Pelvis) miteinander verbindet. Der Kopf des Oberschenkelknochens (Femurkopf) ist rund wie eine Kugel. Der Hüftkopf sitzt in der vom Becken gebildeten Pfanne (Acetabulum) und bildet das Hüftgelenk. Der Hüftkopf und die Pfanne, die das Hüftgelenk bilden, sind mit einer glatten, gleitfähigen Knorpelschicht überzogen. Dieses Knorpelgewebe ermöglicht es den beiden Knochen, bequem aufeinander zu gleiten und sich zu bewegen.
Die Struktur in Form eines dicken Knorpelrings um die Hüftpfanne, die die Gelenkpfanne des Hüftgelenks darstellt, wird Labrum genannt. Während das Labrum die Tiefe der Hüftpfanne vergrößert, sorgt es auch für die Stabilität des Hüftgelenks, indem es den Oberschenkelkopf wie eine Dichtung umschließt. Zahlreiche Bänder und Muskeln in der Hüfte unterstützen ebenfalls die Stabilität des Gelenks.
Was ist eine Hüftarthroskopie?
Die Hüftarthroskopie ist eine geschlossene Operationstechnik, die es dem Orthopäden ermöglicht, die Knochen-, Band- und Knorpelstruktur des Gelenks zu beurteilen und einen chirurgischen Eingriff vorzunehmen. Die Hüftarthroskopie ist eine gelenkschonende Operation, die eine frühzeitige Erkennung und Intervention von Problemen im Gelenk ermöglicht und so eine schnelle Verkalkung der Hüfte verhindert. Die Hüftarthroskopie ist eine andere und schwierigere Technik als andere Gelenkarthroskopien. Aus diesem Grund erfordert sie eine spezielle Ausrüstung, und für eine erfolgreiche chirurgische Behandlung muss der Facharzt, der den Eingriff durchführt, über eine fortgeschrittene Ausbildung und Erfahrung auf diesem Gebiet verfügen.
Bei der arthroskopischen Operation der Hüfte wird eine Kamera durch ein kleines Loch in das Hüftgelenk eingeführt, und das Bild des Gelenks wird auf den Bildschirm übertragen. Mit Hilfe spezieller chirurgischer Instrumente, die durch andere kleine Löcher in das Gelenk eingeführt werden, führt der Orthopäde den Eingriff durch, während er ihn auf dem Bildschirm beobachtet.
Bei der arthroskopischen Operation werden die intraartikulären Strukturen sehr genau und vergrößert betrachtet. So kann krankes Gewebe viel besser erkannt und behandelt werden. Die arthroskopische Hüftchirurgie ermöglicht einen direkten Zugang zum Gelenk, ohne das umliegende Gewebe zu beschädigen und zu verletzen, und greift nur in das erkrankte Gewebe ein. Bei der arthroskopischen Chirurgie werden Weichteile wie Muskeln und Kapseln, die für die Bewegungen des Gelenks sorgen und die schwer zu heilen und schmerzhaft sind, überhaupt nicht berührt. Dies ist besonders an der Hüfte wichtig. So sind die postoperativen Gelenkbewegungen schmerzfrei und komfortabel. Dies ermöglicht eine frühzeitige und beschleunigte Rehabilitation. Es ermöglicht eine frühere Rückkehr zu einem aktiven Leben und zum Sport. Da im Vergleich zur offenen Operation kleinere Schnitte gemacht werden, ist auch das Infektionsrisiko geringer. Die Hüftgelenksarthroskopie ist eine ambulante Operation, die keinen Krankenhausaufenthalt erfordert.
In welchen Fällen wird eine Hüftarthroskopie durchgeführt?
- bei der Diagnose und Behandlung von Problemen, die nachweislich vom Hüftgelenk ausgehen, deren klinische und radiologische Ursache aber nicht geklärt werden kann
- Entfernung von Knorpelfragmenten, die in das Hüftgelenk gefallen sind, von Geweben, die sich im Gelenk gebildet haben, von Knochenzementfragmenten im Gelenkspalt bei Hüftprothesen
- Im Frühstadium der Hüftarthrose
- Impingement-Syndrom der Hüfte
- Risse des Labrum acetabulare
- Partielle Knorpelschäden
- Erkrankungen der Iliopsoas-Sehne und Bursitis
- Lockerung des Iliotibialbandes
- Reparatur der Gluteus-minimus-Sehne
- Fälle von resistenter Synovitis
- Infektion des Hüftgelenks
Wer kann sich keiner Hüftarthroskopie unterziehen?
Um eine Hüftarthroskopie erfolgreich durchführen zu können, muss der Gelenkspalt auf dem Röntgenbild der Hüfte deutlich sichtbar sein. Ist ein Gelenkspalt nicht zu erkennen, ist die Verkalkung zu weit fortgeschritten. In diesem Fall ist es nicht möglich, den Patienten durch die Entfernung von freiem Kalk und Knorpelfragmenten von seinen Schmerzen zu befreien. Auch bei stark übergewichtigen und adipösen Patienten ist eine Hüftarthroskopie nicht möglich.
Wie wird eine Hüftarthroskopie durchgeführt?
Die Hüfte ist das tiefste Gelenk des Körpers. Die Kugelgelenkform macht es außerdem schwierig, in das Gelenk zu gelangen.
Gleichzeitig befindet sich der Hüftkopf recht tief in der Hüftpfanne, so dass er mit einem Arthroskop schwieriger zu erreichen ist als im Knie- oder Schultergelenk. Dieses Problem konnte durch die Entwicklung neuer chirurgischer Instrumente gelöst werden. Daher können arthroskopische Operationen an der Hüfte im Gegensatz zu anderen Gelenkarthroskopien nur unter fortschrittlichen OP-Bedingungen, einem “Zugtisch” und einer “Skopie” durchgeführt werden.
Zunächst wird das zu operierende Bein auf den Traktionstisch gelegt und das Hüftgelenk durch kontrollierten Zug um 1 cm geöffnet. Durch einen 1 cm langen Einschnitt im Hüftgelenk wird ein Kamerasystem eingeführt, das von einem Gerät begleitet wird, das ein sofortiges Röntgenbild auf dem Bildschirm anzeigt (Scopi). Durch ein oder zwei weitere Löcher werden chirurgische Instrumente in das Gelenk eingeführt, und die Operation wird durchgeführt.
Bei der Hüftarthroskopie werden die intraartikulären Strukturen zunächst durch direkte Visualisierung beurteilt. Extrem kleine Strukturen, die durch Röntgen, Tomographie oder sogar Magnetresonanztomographie nicht erkannt werden können, werden durch Projektion auf einen Fernsehbildschirm deutlich sichtbar. Nachdem der Chirurg die intraartikulären Strukturen der Hüfte arthroskopisch beurteilt und das Problem, das die Schmerzen verursacht, identifiziert hat, beginnt die operative Behandlung.
Je nach dem bei der Hüftarthroskopie festgestellten Defekt und dessen Ausmaß gibt es verschiedene Operationsmethoden, die der Orthopäde bei der Behandlung anwenden kann. Liegt zum Beispiel ein ausgefranster Riss im Labrum vor, der den Rand der Hüftpfanne, dem Sitz des Hüftgelenks, umgibt, wird der beschädigte Teil entfernt, so dass nur intaktes, unverletztes Labrumgewebe übrig bleibt. Wenn der Labrumriss keine Abnutzung des Labrums verursacht hat und einen glatten Rand aufweist, kann die Reparatur ohne Herausschneiden eines Stücks des Labrums durchgeführt werden. Bei einem Impingement-Syndrom der Hüfte werden abnorme Knochenstrukturen abgeraspelt und neu geformt. Sind Knorpelablagerungen, die in das Gelenk eingedrungen sind, die Ursache der Hüftschmerzen, werden diese entfernt und das Innere des Hüftgelenks gereinigt. Kleinere Schäden am Hüftgelenkknorpel können gereinigt und notwendige Eingriffe durchgeführt werden. Bei rezidivierender resistenter Synovitis oder intraartikulärer Infektion der Synovialmembran werden im Gelenk festgestellte Verwachsungen und Verdickungen gereinigt, das Gelenk wird gewaschen und es kann eine Biopsie entnommen werden.
Erholungszeit nach Hüftarthroskopie
Nach einer Hüftarthroskopie bleiben die Patienten in der Regel nur ein oder zwei Tage im Krankenhaus. Je nach dem chirurgischen Eingriff müssen die Patienten eine Zeit lang mit Krücken oder einem Stock mit Armschiene gehen. Es ist wichtig, dass die vom Physiotherapeuten verordneten Übungen, die auf den Zustand des Patienten abgestimmt sind, regelmäßig zu Hause durchgeführt werden.
Zu den Komplikationen, die nach einer Hüftarthroskopie auftreten können, gehören anästhesiebedingte Komplikationen, Infektionen, Blutungen und Schwellungen, Thrombophlebitis, kleine Instrumentenbrüche im Gelenk, Nervenschäden, Schmerzen oder Taubheitsgefühl. Bei arthroskopischen Eingriffen ist die Komplikationsrate im Vergleich zu offenen Eingriffen geringer.
Dank der kleineren Schnitte, die bei minimalchirurgischen Methoden wie der Hüftarthroskopie gesetzt werden, ist es möglich, das Problem, das Schmerzen im Gelenk verursacht, frühzeitig zu erkennen und zu behandeln, mit weniger Blutverlust und weniger Gewebeschäden. Nach einer gelenkschonenden Operation am Hüftgelenk haben die Patienten weniger Schmerzen und können sich in der Genesungsphase leichter bewegen. Die meisten Patienten kehren schon nach kurzer Zeit in ihren Alltag zurück.
Schlussfolgerung
Die Entwicklungen in der Hüftarthroskopie haben zu großen Erfolgen bei der Beseitigung des Problems durch eine geschlossene Operation in der Frühphase geführt, bevor es zu einer fortgeschrittenen Verkalkung in diesem Gelenk kommt. Erkrankungen wie das Impingement-Syndrom der Hüfte und Labrumrisse können mit der Hüftarthroskopie behandelt werden. Die Hüftarthroskopie ist technisch schwieriger als andere Arthroskopien. Wenn die Hüftarthroskopie von erfahrenen, in der Hüftarthroskopie ausgebildeten Orthopäden durchgeführt wird, sind die klinischen Ergebnisse und die Patientenzufriedenheit besser.
Was ist die Impingement-Krankheit der Hüfte?
Infolge eines vorzeitigen oder inkompatiblen Kontakts des Kugelteils, d. h. des Hüftkopfes, mit der Hüftpfanne während der Bewegung kommt es zu einem Impingement am Gelenkrand. In diesem Fall kommt es zu Schmerzen in der Hüfte, meist in der Leistengegend oder an der Außenseite. Anfangs sind die Schmerzen bei langen Spaziergängen oder sportlichen Aktivitäten stärker ausgeprägt, mit der Zeit können sie aber auch im Alltag spürbar werden. Vor allem bei langem Sitzen oder Hocken nehmen die Schmerzen zu und verursachen Beschwerden wie Steifheit und Bewegungseinschränkungen. Dieser unangemessene Kontakt und die Kompression, die sich mit der Zeit wiederholen, schädigen den Gelenkknorpel und führen zu einer Verkalkung des Gelenks. Wenn es zu einer Verkalkung des Hüftgelenks kommt, benötigen die Patienten eine Hüftgelenkersatzoperation, um die anhaltenden Schmerzen, die Bewegungseinschränkung und die Gehbehinderung zu beseitigen.
Wie entsteht die Impingement-Krankheit der Hüfte?
Es handelt sich dabei um eine Erkrankung, die durch eine Kompression des Knorpel- und Labrumgewebes zwischen dem Übergang zwischen Hüftkopf und -hals und der Hüftpfanne aufgrund eines übermäßigen Kontakts bei der Bewegung des Hüftgelenks entsteht. Die Impingement-Erkrankung der Hüfte kann in drei Formen auftreten;
- Glas-Typ: Er entsteht durch eine höckerartige Ausstülpung des Knochens an der Stelle, an der Oberschenkelkopf und -hals im Hüftgelenk aufeinandertreffen.
- Zangentyp: Er tritt auf, wenn die Hüftpfanne des Hüftgelenks tiefer liegt und die Deckfläche über dem Oberschenkelkopf vergrößert ist. Bei diesem Typ bildet sich an der Außenseite der Hüftpfanne eine Ausstülpung, die sich wie eine Franse vom Dach aus erstreckt.
- Fälle mit Cam und Pincer Typen zusammen.
Beim Pincer-Typ der Hüft-Impingement-Krankheit stößt der Oberschenkelknochen bei Bewegungen gegen den Vorsprung auf dem Dach der Hüftpfanne, was zu einer Schädigung des Knorpels führt. Beim Cam-Typ reibt der Höcker am Übergang zwischen Oberschenkelkopf und -hals ebenfalls am Labrum, was zu einer Beschädigung und einem Einreißen des Labrums führt. In beiden Fällen führen der Labrumriss und die Knorpelschäden, die durch die wiederholte Reibung und Kompression verursacht werden, in der Zukunft zu einer Verkalkung des Hüftgelenks. Diese hervortretenden und buckelförmigen Verformungen des Hüftgelenks bilden sich bereits im Jugendalter, die Ursache ist jedoch noch nicht vollständig bekannt.
Welche Beschwerden haben die Patienten bei der Impingement-Erkrankung der Hüfte?
Die ersten Beschwerden der Patienten sind plötzliche Schmerzen in der Leistengegend, die nach bestimmten Bewegungen oder Belastungen auftreten. Hüftschmerzen können auch nach längerem Sitzen oder Gehen auftreten. Die Schmerzen treten meist in der Leiste und an der Außenseite der Hüfte auf, können aber auch von der Vorderseite des Oberschenkels in Richtung Knie ausstrahlen. Bei einigen Patienten kann der Schmerz von einem Stechen oder Klicken in der Leiste begleitet sein. Nach der anfänglichen schmerzhaften Phase kann es auch eine Phase völliger Schmerzfreiheit geben. Zunächst nehmen die Schmerzen nach sportlicher Betätigung oder schwerer Arbeit zu. Bleibt das Hüft-Impingement in dieser Zeit unbehandelt, nimmt die Schädigung des Gelenks zu.
Die schmerzfreie Zeit wird kürzer, und die Patienten beginnen, über ständige Schmerzen in der Leiste, der Hüfte und den Beinen zu klagen. Dies führt zu einer Verkalkung des Hüftgelenks. Bei der Hüftarthrose sind die Bewegungen des Gelenks eingeschränkt, es kommt zu Schwierigkeiten beim Gehen und Hinken. Die Schmerzen können nicht nur bei Bewegung, sondern auch in Ruhe und in der Nacht auftreten. Patienten mit dieser Erkrankung kann nur durch eine Hüftgelenkersatzoperation geholfen werden.
Wie wird die Impingement-Erkrankung der Hüfte diagnostiziert?
Die Kenntnisse und Erfahrungen mit der Impingement-Erkrankung des Hüftgelenks haben in den letzten zehn Jahren erheblich zugenommen. In der Vergangenheit war das Auftreten von Glas und Zange auf dem Röntgenbild der Hüfte unauffällig. Es kann von Fachärzten, die sich nicht mit diesem Thema befassen, immer noch übersehen werden.
Leider führt diese Situation zu einer Verkalkung des Gelenks, da die Patienten nicht frühzeitig behandelt werden können. Da Patienten mit Impingement-Krankheit der Hüfte mit Diagnosen wie Bandscheibenvorfall, Leistenbruch oder Kniemeniskusproblemen behandelt werden, kann sich die Zeit zwischen Diagnose und Behandlung verlängern.
Ein in Hüftproblemen erfahrener Orthopäde vermutet in der Regel eine Impingement-Erkrankung der Hüfte, nachdem er die Krankengeschichte des Patienten gehört und eine Untersuchung durchgeführt hat. Auf Röntgenbildern der Hüfte lassen sich gläserne und zangenartige Verformungen erkennen. Mit Hilfe der Magnetresonanztomographie (MRT) können Knorpel und Labrum beurteilt werden, und es kann eine Differenzialdiagnose für Erkrankungen wie die avaskuläre Nekrose des Hüftkopfes gestellt werden. Mit dem Ultraschall des Hüftgelenks lässt sich das Impingement der Hüfte dynamisch beurteilen. Gleichzeitig können Risse und paralabrale Zysten, insbesondere an der Außenseite des Labrums, per Ultraschall erkannt und gegebenenfalls eine diagnostische Injektion durchgeführt werden. In der Frühphase der Impingement-Erkrankung der Hüfte kann es vorkommen, dass im MRT kein signifikanter Befund festgestellt wird. In diesem Fall liefern eine eingehende Untersuchung und eine Röntgenauswertung die wertvollsten Daten für die Diagnose der Impingement-Erkrankung.
Behandlung der Impingement-Krankheit der Hüfte
Bei der Behandlung der Impingement-Erkrankung der Hüfte sollten zunächst einige Maßnahmen ergriffen werden, um die Kompression in der Hüfte zu verringern. Dazu gehören: nicht auf dem Boden hocken, nicht in einem niedrigen Sitz sitzen, die Hüfte nicht nach innen oder außen drehen oder ein übermäßiges Beugen zum Körper hin vermeiden, anstrengende sportliche Aktivitäten vermeiden und Gewicht verlieren. Während der schmerzhaften Phase können Ruhe, verschiedene Schmerzmittel und einige entzündungshemmende Medikamente eingesetzt werden. Danach werden Physiotherapie und ein Bewegungsprogramm empfohlen. In leichten Fällen kann unter Ultraschallkontrolle eine Injektion von plättchenreichem Plasma (TZP oder PRP) in das Hüftgelenk und das Labrum vorgenommen werden. Eine geschlossene chirurgische Behandlung mit einer Hüftarthroskopie wird in Fällen durchgeführt, die nicht auf die ergriffenen Maßnahmen und Behandlungen ansprechen, oder in Fällen, in denen ein erheblicher Riss oder Knorpelschaden im Labrum festgestellt wird.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist eine Knie-Arthroskopie?
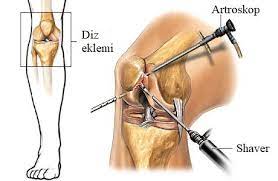
Das Wort Arthroskopie leitet sich aus dem Altgriechischen ab: arthros (Gelenk) und scopos (schauen). Heute ist sie eine von Orthopäden angewandte geschlossene Operationsmethode, die es ermöglicht, geschädigtes Gewebe zu erkennen und zu behandeln, indem man das Bild des Gelenkinneren und der Gelenkumgebung auf dem Bildschirm verfolgt. In der Vergangenheit wurde eine offene Gelenkoperation, die so genannte Arthrotomie, verwendet, um Zugang zum Kniegelenk zu erhalten. Dabei wurde ein großer Einschnitt im Knie vorgenommen, die Kniescheibe entfernt und das Gelenk freigelegt. Diese Methode war ein traumatischer Eingriff, bei dem das Gewebe um das Knie herum zerschnitten wurde, und die Patienten hatten nach der Operation Schmerzen und konnten sich nur schwer bewegen. Die arthroskopische Operationsmethode, die zur Lösung dieses Problems entwickelt wurde, ist eine minimalinvasive Technik, d. h. sie ermöglicht eine chirurgische Behandlung, ohne das umliegende Gewebe zu beschädigen.
Bei der Knie-Arthroskopie werden an zwei Stellen des Knies kleine Hautschnitte gesetzt. Durch einen der Schnitte führt der Orthopäde ein stiftgroßes Arthroskop mit einer Videokamera und durch den anderen ein chirurgisches Instrument ein, mit dem er die Strukturen im Inneren des Kniegelenks auf einem Bildschirm überwacht. Bei der arthroskopischen Chirurgie erholen sich die Patienten leichter von der Behandlung, ohne dass das Gewebe geschädigt wird.
Die Kniearthroskopie wird im Allgemeinen zu zwei Zwecken durchgeführt. Bei der ersten handelt es sich um eine diagnostische Arthroskopie, bei der der Orthopäde die Strukturen im Inneren des Knies untersucht und das Problem identifiziert, das die Schmerzen verursacht. Wenn keine Schäden oder Probleme im Gelenk vorliegen, kann der Eingriff beendet werden. Wird jedoch ein Problem wie z. B. ein Meniskusriss festgestellt, führt der Arzt den erforderlichen chirurgischen Eingriff durch. Dieser chirurgische Eingriff wird als interventionelle Arthroskopie bezeichnet. Da die Arthroskopie durch kleine Schnitte durchgeführt wird, ist sie weniger schmerzhaft als eine offene Operation und die Erholungszeit ist wesentlich kürzer.
Aufbau des Kniegelenks
Ihr Knie ist das größte Gelenk Ihres Körpers und eines der komplexesten Gelenke. Die Strukturen, aus denen das Kniegelenk besteht;
- Knochen: Das untere Ende des Oberschenkelknochens (Femur), das obere Ende des Schienbeins (Tibia) und die Kniescheibe (Patella).
- Meniskus Menisken sind dicke, halbmondförmige Knorpelpolster. Es gibt 2 Menisken im Knie, einen an der Innen- und einen an der Außenseite des Gelenks. Sie wirken als “Stoßdämpfer” zwischen Oberschenkel- und Schienbeinknochen und sorgen dafür, dass der Druck auf das Gelenk verteilt und ausgeglichen wird.
- Bänder: Die Gewebe, die die Knochen miteinander verbinden, werden als Bänder bezeichnet. Die vier wichtigsten Bänder des Knies halten die Knochen zusammen und sorgen dafür, dass das Knie seine Stabilität beibehält. Diese Bänder sind das innere Seitenband auf beiden Seiten des Knies, das äußere Seitenband und das vordere Kreuzband und das hintere Kreuzband in der inneren Mitte des Knies.
- Gelenkknorpel: Die Enden des Oberschenkels und des Schienbeins sowie die Rückseite der Kniescheibe, also die Flächen, die das Kniegelenk bilden, sind mit Gelenkknorpel überzogen. Dank der glatten und gleitfähigen Beschaffenheit des Knorpels gleiten die Knochen bei den Bewegungen des Knies sanft aufeinander und bewegen sich bequem und reibungslos.
- Synovia: Das Kniegelenk ist von einer dünnen Schicht, der Synovia, umgeben. Diese Membran sondert Gelenkflüssigkeit ab, die den Knorpel schmiert und die Reibung während der Bewegung verringert.
In welchen Fällen wird eine Kniearthroskopie durchgeführt?
Die Kniearthroskopie ist eine geschlossene Operationsmethode, die von einem Orthopäden zur Diagnose und chirurgischen Behandlung zahlreicher Probleme durchgeführt werden kann, die die Knorpeloberfläche und andere Weichteile des Kniegelenks schädigen.
Die diagnostische Arthroskopie des Knies wird durchgeführt, um die Ursache für anhaltende Knieschmerzen oder Knieschmerzen, die nicht durch Röntgen- und Magnetresonanztomographie-Befunde erklärt werden können, zu ermitteln.
Obwohl die MRT eine radiologische Bildgebungsmethode mit hoher Empfindlichkeit ist, werden bei der diagnostischen Kniearthroskopie manchmal Kniegelenksprobleme entdeckt, die auf der MRT nicht zu sehen sind. Ein weiterer wichtiger Vorteil der diagnostischen Kniearthroskopie ist, dass der Orthopäde in der gleichen Sitzung sowohl die Diagnose als auch die chirurgische Behandlung durchführen kann.
Bedingungen, unter denen eine Kniearthroskopie durchgeführt wird
- Zu diagnostischen Zwecken bei der Erkennung von Problemen im Kniegelenk
- Reparatur von Meniskusrissen
- Entfernung des gerissenen Meniskusteils
- Rekonstruktion des vorderen Kreuzbandes
- Rekonstruktion des hinteren Kreuzbandes
- Entfernung der verdickten Synovialmembran
- Entfernung von verdickten Bändern (Plica)
- Korrektur von beschädigten Knorpeloberflächen
- Entfernung von Knochen- oder Knorpelfragmenten im Gelenk
- Reposition von intraartikulären Frakturen
- Behandlung von Kniescheibenproblemen
- Behandlung einer Kniegelenksinfektion
- Bei der Kniegelenksverkalkung werden die Partikel, die eine Verklebung im Gelenk verursachen, entfernt und das Gelenk wird gereinigt.
Arthroskopie des Knies
Die Kniearthroskopie kann unter Spinalanästhesie (Betäubung des unteren Rückens) oder Vollnarkose durchgeführt werden. Bei der Kniearthroskopie werden an zwei Stellen des Knies kleine Hautschnitte gesetzt. Durch einen der Schnitte wird ein stiftgroßes Arthroskop mit einer Videokamera eingeführt, durch den anderen werden chirurgische Instrumente eingeführt, um Zugang zum Inneren des Knies zu erhalten. Durch das Arthroskop wird Licht in das Gelenk gestrahlt und ein Bild aus dem Inneren des Knies auf einen Bildschirm übertragen. Der Orthopäde führt den chirurgischen Eingriff durch, indem er die Strukturen im Inneren des Kniegelenks auf dem Bildschirm betrachtet. Die Dauer des Eingriffs hängt von dem Problem im Knie und dem durchzuführenden chirurgischen Verfahren ab. Die meisten Kniearthroskopie-Operationen dauern weniger als eine Stunde. Nach Abschluss der Kniearthroskopie werden die kleinen Schnitte in der Regel mit einer einfachen Naht verschlossen oder mit einem Verband abgedeckt. Da diese Schnitte sehr klein sind, heilen sie schnell.
Die Kniearthroskopie ist in der Regel eine Tagesoperation, die keinen Krankenhausaufenthalt erfordert. Sobald sich der Patient vollständig von der Narkose erholt hat, kann er noch am selben Tag nach Hause gehen. Die meisten Patienten benötigen nach einer arthroskopischen Operation einen Stock mit einer Schiene oder eine andere Hilfe. Der Orthopäde wird den Patienten darüber informieren, wann und wie stark der Fuß je nach dem chirurgischen Eingriff belastet werden kann. Obwohl die Genesung nach einer Kniearthroskopie viel schneller erfolgt als nach einer herkömmlichen offenen Knieoperation, ist es wichtig, nach der Rückkehr nach Hause die Anweisungen des Arztes zu befolgen. Das nach der Operation vorgegebene Übungsprogramm für zu Hause sollte regelmäßig befolgt werden. Die Übungen tragen dazu bei, die Beweglichkeit des Knies zu erhöhen und die Muskeln rund um das Knie zu stärken. Die Erholungszeit nach einer Kniearthroskopie hängt von der Art des Knieproblems und dem durchgeführten chirurgischen Eingriff ab. Beispielsweise beträgt die Erholungszeit nach arthroskopischen Meniskusoperationen 1-2 Wochen, wenn nur der gerissene Teil entfernt wird, und 4-6 Wochen nach Meniskusrissreparaturen.
Risiken und Komplikationen bei der Kniearthroskopie
Die Komplikationsrate nach arthroskopischen Eingriffen ist geringer als bei offenen Operationen. Dennoch gibt es, wie bei jedem chirurgischen Eingriff, potenzielle Risiken und Komplikationen. Diese sind bei arthroskopischen Eingriffen in der Regel geringer. Manchmal kann der Schaden am Knie so schwerwiegend sein, dass er durch eine Operation nicht mehr vollständig behoben werden kann. Zu den Risiken der Kniearthroskopie gehören Narkoserisiken, Schmerzen, Bewegungseinschränkungen, Schwellungen des Gelenks, Blutansammlungen im Gelenk, Infektionen, Thrombophlebitis, Knorpelschäden und Nervenschädigungen.
Schlussfolgerung
Die Arthroskopie des Knies ist eine geschlossene Operationsmethode, die sowohl bei der Diagnose als auch bei der Behandlung vieler Knieprobleme erfolgreich eingesetzt wird. Da die Arthroskopie eine minimal-invasive Technik ist, die mit kleinen Schnitten durchgeführt wird, wird das umliegende Gewebe nicht beschädigt. Aus diesem Grund haben die Patienten nach einer Kniearthroskopie weniger Schmerzen und können sich schon nach kurzer Zeit wieder bewegen. Die meisten Patienten kehren nach einer Kniearthroskopie in kurzer Zeit in ihr altes Leben zurück.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Meniskusrisse
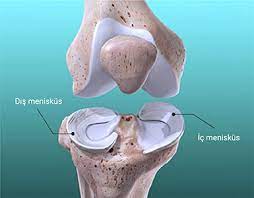
Meniskusrisse sind eine der häufigsten Knieverletzungen. Obwohl sie häufiger bei Sportlern auftreten, können Meniskusrisse bei jedem auftreten, auch bei Kindern. Ein hartes Tackling auf dem Fußballplatz kann einen Meniskusriss verursachen. Auch ein schnelles Aufstehen aus der Hocke oder eine plötzliche Drehbewegung bei stehendem Fuß kann einen Meniskusriss verursachen. Patienten mit einem Meniskusriss haben in der Regel Symptome wie Knieschmerzen, Schwellung, Blockadegefühl und Schwierigkeiten, das Knie vollständig zu strecken.
Struktur und Funktion der Menisken im Knie
Im Kniegelenk befinden sich zwischen Oberschenkel und Schienbein zwei C-förmige Knorpelstrukturen, die Menisken, einer auf der Innen- und einer auf der Außenseite. Die Menisken haben im Kniegelenk mehrere Aufgaben zu erfüllen. Zunächst einmal sorgen sie dafür, dass die beiden unterschiedlichen Knochenenden, aus denen das Kniegelenk besteht, zusammenpassen. Gleichzeitig sorgen sie durch die Vergrößerung der Kontaktfläche im Gelenk dafür, dass die Belastung des Knies auf eine größere Fläche verteilt wird und schützen den Gelenkknorpel vor hohem Druck. Außerdem stützen die Menisken das Knie, indem sie Bewegungen wie ein übermäßiges Gleiten oder Drehen des Knies verhindern.
Schäden und Risse am Meniskus können durch Bewegungen, die das Knie überlasten, plötzliche Drehungen und Beugungen des Beins entstehen. Der Meniskus kann bei vielen Menschen, von jung bis alt, auf unterschiedliche Weise geschädigt und beschädigt werden. Im Allgemeinen treten Meniskusrisse bei jungen Menschen meist als Folge plötzlicher Bewegungen auf, während Meniskusrisse bei älteren Menschen durch den im Laufe der Jahre entstandenen Verschleiß, durch eine leichte Belastung oder auch ohne Belastung auftreten können. Meniskusrisse führen mit der Zeit zu Verkalkungen im Kniegelenk. Aus diesem Grund ist es für die Gesundheit des Kniegelenks äußerst wichtig, dass Nachuntersuchungen und entsprechende Behandlungen rechtzeitig und nicht zu spät durchgeführt werden.
Wie kommt es zu Meniskusrissen im Knie?
Direkte Verletzungen Dies sind Verletzungen, die durch direkte Schläge auf das Knie entstehen. Stürze auf das Knie, Verkehrsunfälle, direkte Schläge auf das Knie beim Sport können diese Art von Meniskusverletzungen verursachen.
Indirekte Verletzungen: Das sind Verletzungen, die durch die Drehung des Körpers auf dem Knie entstehen. Bei dieser Art von Verletzungen werden das Kniegelenk und der Meniskus in der Regel dadurch beschädigt, dass sich der Körper um das Knie dreht, während der Fuß auf dem Boden steht. Auch eine unkontrollierte Drehung des Körpers auf dem Knie aufgrund von Gleichgewichtsverlust oder Stolpern kann zu einer indirekten Verletzung des Meniskus führen.
Degenerative Risse: Verkalkungen im Kniegelenk und Abnutzungserscheinungen des Meniskus können mit zunehmendem Alter auftreten. Bei älteren Menschen, die sich in diesem Zustand befinden, kann schon eine leichte Belastung des Knies einen Meniskusriss verursachen.
Ist ein gerissener Meniskus immer schmerzhaft?
Die durch einen Meniskusriss verursachten Schmerzen können je nach Zustand variieren. Patienten mit Meniskusrissen haben in der Regel Symptome wie Knieschmerzen, Knieschluss und Schwellungen. Die Schmerzen können sich verstärken, wenn das Knie gebeugt oder mit einem Gewicht belastet wird. Obwohl die meisten Meniskusrisse in der Regel Knieschmerzen verursachen, können Risse, die spontan oder bei leichter Belastung auftreten, manchmal unbemerkt bleiben, insbesondere bei Menschen mit Knieverkalkung und altersbedingtem Verschleiß der Menisken.
Symptome eines Meniskusrisses
Die Symptome eines Meniskusrisses sind im Allgemeinen wie folgt, auch wenn sie von Patient zu Patient unterschiedlich sind;
- Plötzliches Auftreten von Schmerzen im Knie
- Plötzliche Zunahme der früheren Schmerzen im Knie
- Schwellung und Schmerzempfindlichkeit im Knie
- Stechendes Gefühl im Knie
- Blockadegefühl im Knie
- Schwierigkeiten beim Beugen und Entlasten des Knies
- Schwierigkeiten beim Gehen, in der Hocke, beim Hinauf- und Hinuntersteigen von Treppen
Wie wird ein Meniskusriss im Knie diagnostiziert?
Um einen Meniskusriss im Knie zu diagnostizieren, sollten Anamnese, körperliche Untersuchungsergebnisse und geeignete radiologische Bildgebungsverfahren gemeinsam ausgewertet werden.
Anamnese: Es werden Informationen darüber eingeholt, wo genau der Patient seine Schmerzen hat, wie und wann die Schmerzen aufgetreten sind, bei welchen Aktivitäten der Patient Schwierigkeiten hat und welche Operationen oder Behandlungen bereits durchgeführt wurden.
Körperliche Untersuchung: Bei der Untersuchung überprüft der Orthopäde das Kniegelenk, die Bewegungen und den Gang des Patienten. Neben der Schwellung des Knies, der Empfindlichkeit, dem Bewegungsumfang und einigen speziellen Untersuchungstests kann auch eine Untersuchung der Hüfte durchgeführt werden, um Schmerzen zu diagnostizieren, die von der Hüfte auf das Knie übergehen.
Röntgenbild Ein Röntgenbild ist eine radiologische Untersuchung, mit der die Knochenstrukturen und die Ausrichtung des Knies dargestellt werden. Auch wenn der Orthopäde einen Meniskusriss vermutet, kann er zuerst oder in Kombination mit anderen bildgebenden Verfahren eine Röntgenuntersuchung des Knies anordnen, um den Grad der Abnutzung des Knies zu beurteilen und festzustellen, ob es andere Probleme mit den Knochenstrukturen gibt.
Magnetresonanztomographie (MRT): Im Allgemeinen ist die Magnetresonanztomographie des Knies der Goldstandard für die Diagnose und Bewertung eines Meniskusrisses. Die Magnetresonanztomographie gibt Aufschluss über die Lage, Form und Größe des Meniskusrisses. Sie zeigt auch Zustände wie Knorpelschäden oder intraartikuläre Schwellungen, die durch einen Meniskusriss verursacht werden. Darüber hinaus kann überprüft werden, ob neben dem Meniskus auch andere Strukturen betroffen sind.
Vorteile der MRT bei der Diagnose einer Meniskusläsion;
- Sie spielt eine wichtige Rolle bei der Behandlungsplanung, indem sie Lage, Art, Position und Ausmaß des Risses bestimmt.
- Andere intraartikuläre Strukturen (Knorpel, Bänder usw.) können untersucht werden.
- Es ermöglicht auch die Visualisierung von extraartikulären Strukturen.
- Strahlungsfrei.
Warum sind Lage, Art und Form von Meniskusrissen wichtig?
Um die am besten geeignete Behandlung für Meniskusrisse zu wählen, ist es wichtig, Lage, Form, Art und Größe des Meniskusrisses richtig zu erkennen. Bei jungen, aktiven Menschen wird der Meniskus repariert, wenn sich der Riss auf der Außenseite befindet, wo der Meniskus gut durchblutet ist. In ähnlicher Weise sollten auch Meniskuswurzelrisse repariert werden. Die meisten jungen Sportler kehren nach einer Meniskusreparatur zum aktiven Sportleben zurück. Ist der Patient älter oder liegt der Meniskusriss auf der schlecht durchbluteten Innenseite oder ist der Meniskusriss zu fragmentiert, um repariert zu werden, muss der beschädigte Teil herausgeschnitten werden. Zu den Arten von Meniskusrissen gehören horizontale, longitudinale, radiale, vertikale, Eimerhenkel- und Wurzelrisse sowie komplexe Risse.
Arten von Meniskusrissen
Welche Möglichkeiten gibt es bei der Behandlung eines Meniskusrisses?
Die Behandlung von Meniskusrissen hängt von der Form, Größe, Lage und den Beschwerden des Patienten ab. Ein chirurgischer Eingriff wird bei erheblichen Rissen empfohlen, die die Integrität des Knies und anderer Strukturen, insbesondere des Knorpels, im Gelenk beeinträchtigen.
Bei der Behandlung von degenerativen und kleinen Meniskusrissen, bei denen keine Schädigung des Gelenks und des Knorpels vermutet wird, werden zunächst nichtoperative Behandlungsmöglichkeiten geprüft. Wenn diese jedoch nicht ansprechen, wird ein chirurgischer Eingriff in Betracht gezogen.
Die Behandlung von Meniskusrissen hängt von der Form, Größe, Lage und den Beschwerden des Patienten ab. Ein chirurgischer Eingriff wird bei erheblichen Rissen empfohlen, die die Integrität des Knies und anderer Strukturen, insbesondere des Knorpels, im Gelenk beeinträchtigen.
Bei der Behandlung von degenerativen und kleinen Meniskusrissen, bei denen keine Schädigung des Gelenks und des Knorpels vermutet wird, werden zunächst nichtoperative Behandlungsmöglichkeiten geprüft. Wenn diese jedoch nicht ansprechen, wird ein chirurgischer Eingriff in Betracht gezogen.
Nicht-chirurgische Behandlungsmethoden für Meniskusrisse
- Ruhe: Das Kniegelenk wird geschont, indem Bewegungen vermieden werden, die die Knieschmerzen verschlimmern.
- Kälteanwendung: Um Schwellungen und Schmerzen zu reduzieren, kann das Knie 4-5 Mal täglich für 20 Minuten mit einem dünnen Handtuch gekühlt werden.
- Medikamente: Schmerzmittel und nicht-steroidale entzündungshemmende Medikamente können auf Empfehlung des Arztes eingenommen werden.
- Physiotherapie: Die Stärkung der Muskeln und Bänder, die das Knie und die Beine umgeben, kann dazu beitragen, den Bewegungsspielraum zu vergrößern und das Gleichgewicht im Kniegelenk zu verbessern.
- Bewegung Ein geeignetes Übungsprogramm, das nach Abklingen der Knieschmerzen begonnen wird, hilft dem Betroffenen, die Gesundheit seines Knies lange zu erhalten.
- Intraartikuläre Injektionen: Intraartikuläre Injektionen können bevorzugt werden, um Entzündungen zu reduzieren und Schmerzen zu lindern. In geeigneten Fällen kann eine Injektion von plättchenreichem Plasma (TZP oder PRP), das aus dem Eigenblut des Patienten gewonnen und in einem speziellen Verfahren aufbereitet wird, in das Gelenk und den äußeren Rand des Meniskus injiziert werden.
Erfolgreiche klinische Ergebnisse werden insbesondere nach ultraschallgesteuerten TZP-Injektionen erzielt.
Chirurgische Behandlungsmethoden für Meniskusrisse
Die arthroskopische geschlossene Meniskusoperation wird empfohlen bei degenerativen und kleinen Rissen, die trotz anderer nichtoperativer Behandlungsmethoden keine Linderung der Beschwerden wie Knieschmerzen, Knieblockade oder Bewegungseinschränkung bringen, oder bei großen Meniskusrissen, die den Gelenkknorpel schädigen. Die Meniskusoperation variiert je nach Zustand des Schadens und des Patienten. In einigen Fällen ist es möglich, einen gerissenen Meniskus zu reparieren, insbesondere bei Kindern und Jugendlichen. Der größte Erfolg bei der chirurgischen Behandlung von Meniskusrissen mittels Kniearthroskopie wird in Fällen mit intaktem vorderem Kreuzband und ohne Abnutzung des Knorpelgewebes erzielt.
- Arthroskopische partielle Meniskektomie
Wenn Lage und Art des Meniskusrisses für eine Reparatur nicht geeignet sind, wird die arthroskopische Teilmeniskektomie bevorzugt, bei der nur der gerissene Teil des Meniskus durchtrennt und in einer geschlossenen Operationstechnik entfernt wird.
Bei der arthroskopischen Teilmeniskektomie wird der gerissene und beschädigte Teil des Meniskus entfernt, wobei so viel gesundes Meniskusgewebe wie möglich erhalten bleibt. Nach einer arthroskopischen partiellen Meniskektomie erholen sich die Patienten in der Regel schnell. Sie können das operierte Bein sofort wieder belasten und schon nach kurzer Zeit in ihren Alltag zurückkehren.
- Arthroskopische Meniskusreparatur
Die Menisken sind nicht unwichtig, wie einmal behauptet wurde, sondern sie sind äußerst wichtige Strukturen des Kniegelenks und spielen eine wichtige Rolle in der Biomechanik des Kniegelenks. Nach Meniskusverletzungen sollte der Meniskus entgegen der bisherigen Praxis erhalten und anatomisch wiederhergestellt werden.
Die Meniskusreparatur ist ein chirurgischer Eingriff, bei dem der gerissene Meniskus vernäht wird. Die Meniskusreparatur ermöglicht es dem Knie, seine normale Anatomie wiederzuerlangen, und führt zu guten Langzeitergebnissen, wenn der Eingriff erfolgreich ist. Allerdings ist die Meniskusreparatur ein größerer Eingriff, und die Zeit bis zur Rückkehr in den Alltag ist im Vergleich zur Meniskektomie etwas länger.
- Meniskustransplantation
Bei Patienten, deren Menisken schwer geschädigt sind und vollständig entfernt werden müssen, ist die Transplantation von Meniskusgewebe in den Vordergrund gerückt, um die Abnutzung des Knies zu verhindern. Gefrorenes Meniskusgewebe, das Leichen entnommen wurde, wird dem Patienten nach Tests transplantiert, um die Übertragung von Krankheiten zu verhindern.
Schlussfolgerung
Ein Meniskusriss im Knie sollte nicht nur als Sportverletzung betrachtet werden. Meniskusrisse und -schäden sind ein orthopädisches Problem, das in allen Altersgruppen auftreten kann. Je nach Lage, Form und Schwere des Meniskusrisses reichen die Behandlungsmöglichkeiten von Hausmitteln und Ruhe bis hin zu verschiedenen Meniskusoperationen. Bei korrekter Diagnose und frühzeitiger Behandlung kann Ihr Knie seine frühere Beweglichkeit und Funktion wiedererlangen.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Regenerative Orthopädie

Die regenerative Medizin ist eine Methode, die funktionelle Zellen zur Reparatur von beschädigtem oder funktionsgestörtem Gewebe anregt und den natürlichen Heilungsprozess stimuliert. Behandlungen wie Stammzellanwendungen, Injektionen mit plättchenreichem Plasma, bekannt als TZP oder PRP, und Prolotherapie tragen dazu bei, reparative Zellen im Bewegungsapparat zu stimulieren und den Heilungsprozess zu beschleunigen. Regenerative Injektionsmethoden können bei vielen Knochen-, Muskel-, Gelenk- und Bänderproblemen eingesetzt werden, insbesondere bei Gelenkverkalkungen und Knorpelschäden. Da die Lösung, die dem Patienten bei regenerativen Anwendungen verabreicht wird, aus körpereigenem Blut oder Gewebe gewonnen wird, gibt es keine Abstoßungsreaktionen des Körpers oder allergische Nebenwirkungen.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Handchirurgie
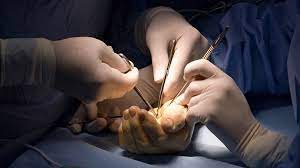
Unsere Hände sind Strukturen, in denen viele Gewebe harmonisch zusammenarbeiten und die eine wichtige Rolle bei unseren täglichen Funktionen, unserer Kommunikation und unseren künstlerischen Fähigkeiten spielen. Um diese komplexe strukturelle und funktionelle Gesundheit unserer Hände zu erhalten, sollten Verletzungen, Störungen und alle schmerzhaften Zustände angemessen bewertet werden. Eine verspätete Behandlung vieler Handprobleme, die als einfach angesehen werden, kann schwerwiegende Folgen haben, die die Lebensqualität des Betroffenen beeinträchtigen. Die Handchirurgie ist die Abteilung, die sich mit der Diagnose und Behandlung aller Arten von Verletzungen, Deformierungen und schmerzhaften Zuständen des Unterarms, des Handgelenks, der Hand und der Finger befasst. Das Hauptziel der Handchirurgie ist die Wiederherstellung der Beweglichkeit und Funktion von Handgelenk, Hand und Fingern.
- Erkrankungen, bei denen häufig Handchirurgie durchgeführt wird;
- Brüche und Verrenkungen der Hand- und Unterarmknochen
- Verletzungen der Weichteile, Bänder, Sehnen und Nerven der Hand
- Hand- und Fingerdeformitäten infolge von Traumata oder Lähmungen
- Anhaltende Nervenkompression, Sehnen- und Bänderprobleme
- Angeborene Hand- und Fingerdefekte
- Arthrose des Handgelenks und der Hand
- Infektion, Tumor an der Hand
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist eine Nervenkompression in der Hand (Karpaltunnelsyndrom)? Was sind die Symptome, wie wird es behandelt?
Haben Sie im Alltag Schmerzen im Handgelenk, wenn Sie versuchen, bestimmte Gegenstände wie eine Teekanne zu halten oder zu heben? Wenn Sie versuchen, eine Kaffeetasse zu halten, haben Sie das Gefühl, dass Ihre Hand nicht mehr so stark ist wie früher, und möchten sie fallen lassen? Haben Sie Taubheitsgefühle in der Hand, die Sie nachts aus dem Schlaf wecken? All diese Beschwerden können durch das Karpaltunnelsyndrom verursacht werden, das in der Gesellschaft weit verbreitet ist und als Nervenkompression in der Hand bekannt ist.
Die Symptome des Karpaltunnelsyndroms äußern sich in der Regel durch Schmerzen in der Hand und im Handgelenk sowie durch Taubheit und Kribbeln in den Fingern. Sie sollten jedoch einen Arzt aufsuchen, bevor die Symptome der Nervenkompression in der Hand beginnen, Ihre Aktivitäten und Ihren Schlafrhythmus zu beeinträchtigen. Wird das Karpaltunnelsyndrom nicht behandelt, können Taubheitsgefühle, Taubheit und Schwäche aufgrund dauerhafter Nerven- und Muskelschäden in der Hand auftreten.
Was ist das Karpaltunnelsyndrom?
Der medizinische Name der Erkrankung, die gemeinhin als Nervenkompression in der Hand bekannt ist, lautet Karpaltunnelsyndrom. In unserem Handgelenk befindet sich ein schmaler tunnelartiger Kanal, der auf der einen Seite mit Knochen und auf der anderen Seite mit Bindegewebe ausgekleidet ist. Dieser Kanal wird “Karpaltunnel” genannt. Der durch den Karpaltunnel verlaufende Nerv, der so genannte Medianusnerv, steuert die Bewegung der Finger der Hand und insbesondere das Gefühl in den ersten drei Fingern. Durch die Verengung des Karpaltunnels wird Druck auf den durch ihn verlaufenden Medianusnerv ausgeübt, was zu Beschwerden wie Schmerzen, Taubheit, Kribbeln und Schwäche in der Hand führt. Dieses Bild wird als “Karpaltunnelsyndrom” bezeichnet.
Was ist die Ursache des Karpaltunnelsyndroms?
Obwohl die Ursache für die Nervenkompression in der Hand nicht genau bekannt ist, gibt es einige Bedingungen, die das Auftreten dieser Erkrankung begünstigen. Vor allem fortgeschrittenes Alter und Geschlecht sind Risikofaktoren für das Karpaltunnelsyndrom. Der Bereich des Karpaltunnels ist bei Frauen relativ kleiner als bei Männern. Daher kann es bei Frauen häufiger zu einer Nervenkompression in der Hand kommen.
Einige der Ursachen und Risikofaktoren des Karpaltunnelsyndroms sind die folgenden:
- Diabetes (Zuckerkrankheit),
- Schwangerschaft
- Adipositas (Fettleibigkeit),
- Handgelenksfrakturen,
- Rheumatische Erkrankungen wie rheumatoide Arthritis,
- Hypothyreose (Unterfunktion der Schilddrüse),
- Massenbildung im Karpaltunnel,
- Wiederholte Bewegungen der Hand und des Handgelenks zu Hause, bei der Arbeit und beim Sport,
- Verwendung von vibrierenden Werkzeugen oder Maschinen bei der Arbeit.
Was sind die Symptome des Karpaltunnelsyndroms?
Die Symptome des Karpaltunnelsyndroms treten in der Regel schleichend auf. Die Symptome werden mit der Zeit immer ausgeprägter und verschlimmern sich zunehmend. Die Symptome einer Nervenkompression in der Hand äußern sich typischerweise in einem oder mehreren der folgenden Symptome:
- Brennen, Kribbeln oder Taubheitsgefühl in der Handfläche und insbesondere in Daumen, Zeige- und Mittelfinger,
- Schmerzen in der Hand und im Handgelenk, Taubheitsgefühl oder Kribbeln, das nachts aufwacht und teilweise durch Schütteln der Hand gelindert wird,
- Taubheitsgefühl und Kribbeln, wenn das Handgelenk in einer festen Position gehalten wird, z. B. beim Autofahren oder beim Lesen eines Buches,
- Schmerzen, die vom Handgelenk aufwärts in den Arm ausstrahlen,
- Schwierigkeiten beim Halten oder Greifen von Gegenständen aufgrund von Schwäche in den Händen und Fingern,
- Taubheitsgefühl und Kribbeln bei sich wiederholenden Bewegungen wie Stricken oder Malen,
- In fortgeschrittenen Fällen des Karpaltunnelsyndroms das Auftreten eines Kollapses als Folge einer Schwächung des Muskels auf der Handflächenseite des Daumens.
Die Symptome eines eingeklemmten Nervs in der Hand sind sehr ausgeprägt. Es gibt jedoch auch andere Neuropathien (Nervenstörungen) oder degenerative Erkrankungen wie Arthrose in der Hand, die ähnliche Symptome verursachen können. Um die richtigen Schritte bei der Behandlung des Karpaltunnelsyndroms zu bestimmen, ist eine Untersuchung und Beurteilung durch einen Arzt erforderlich.
Wie wird das Karpaltunnelsyndrom diagnostiziert?
Für die Diagnose einer Nervenkompression in der Hand (Karpaltunnelsyndrom) sollten zunächst die Beschwerden und die Krankengeschichte des Patienten in Erfahrung gebracht werden. Es ist wichtig, etwas über das Auftreten und die Dauer der Beschwerden, Bedingungen, die die Beschwerden verstärken, und andere Gesundheitsprobleme, falls vorhanden, zu erfahren. Dann erfolgt eine ausführliche Untersuchung des Patienten.
Um die Diagnose zu klären, werden einige für das Karpaltunnelsyndrom spezifische Tests verlangt. Mit diesen Tests wird überprüft, ob die Beschwerden zunehmen oder nicht. Bei der motorischen und sensorischen Untersuchung wird untersucht, ob eine Schwächung der Muskulatur und sensorische Defekte an der Hand vorliegen. Wenn die körperliche Untersuchung den Verdacht auf ein Karpaltunnelsyndrom erhärtet, werden elektrophysiologische Tests zur Sicherung der Diagnose eingesetzt. Es wird eine Elektromyographie, auch EMG genannt, durchgeführt. Mit dieser Diagnosemethode wird der Grad der Nervenkompression im Karpaltunnel durch Messung der Nervenleitgeschwindigkeiten und Bewertung der Muskelkraft bestimmt. Da bei der EMG auch einige andere Nerven- und Muskelkrankheiten festgestellt werden können, dient sie als Leitfaden für die Differentialdiagnose.
Es ist wichtig, das Karpaltunnelsyndrom von Nackenbrüchen, Wirbelsäulen-, Schulter- oder Ellenbogenschmerzen abzugrenzen. Wenn der Patient Beschwerden in anderen Bereichen als dem Handgelenk hat, ist es sinnvoll, diese Bereiche mit radiologischen Bildgebungsverfahren wie Röntgen, Magnetresonanztomographie (MRT) und Ultraschall zu untersuchen, um die tatsächliche Ursache des Problems zu ermitteln. In Fällen wie rheumatischen Erkrankungen, Diabetes oder Kropf, die das Karpaltunnelsyndrom verursachen, sind verschiedene Blutuntersuchungen erforderlich.
Welche Behandlungsmöglichkeiten gibt es beim Karpaltunnelsyndrom?
Bei der Behandlung des Karpaltunnelsyndroms gibt es verschiedene chirurgische und nicht-operative Behandlungsmöglichkeiten, um Schmerzen in der Hand und Taubheitsgefühle in den Fingern zu lindern. Je nach Ihren Beschwerden und dem Grad der Nervenkompression wird mit der entsprechenden Behandlung begonnen. Ziel der Behandlung des Karpaltunnelsyndroms ist es, die Bedingungen, die zur Kompression und Schädigung des Medianusnervs im Karpaltunnel führen, zu reduzieren und zu beseitigen.
Nicht-chirurgische Behandlungsmöglichkeiten
Einige der nicht-chirurgischen Behandlungsmethoden bei der Behandlung des Karpaltunnelsyndroms sind wie folgt:
Ausruhen: Eine Pause von sich wiederholenden Bewegungen, die das Handgelenk belasten, kann das Taubheitsgefühl und den schmerzhaften Prozess lindern.
Verwendung von Medikamenten: Zur Linderung der durch die Nervenkompression verursachten Schmerzen und Beschwerden werden verschiedene Medikamente eingesetzt. Es sollte jedoch nicht vergessen werden, dass eine medikamentöse Behandlung das eigentliche Problem nicht beseitigt. Medikamente können je nach Empfehlung des Arztes kurzfristig eingesetzt werden.
Verwendung einer Handgelenksschiene Eine Handgelenkschiene (Handgelenkstütze) hält das Handgelenk bei Bewegungen im Alltag und beim Schlafen in seiner natürlichen Position. Das Handgelenk und die umliegenden Muskeln, Bänder und Gelenke werden in einer idealen Position gehalten. Dadurch wird der Druck auf die Sehnen und Nerven, die durch den Karpaltunnel verlaufen, verringert und die Beschwerden gehen zurück. Es kann empfohlen werden, das Armband einige Wochen lang bei Tagesaktivitäten und nachts beim Schlafengehen zu tragen.
Kälteanwendung Eine der Methoden, die bei der Behandlung des Karpaltunnelsyndroms eingesetzt werden, ist die Kälteanwendung. Kälte trägt zur Verringerung der Schwellung und der Schmerzempfindung im Handgelenk bei. Die Kälteanwendung kann 3-4 Mal täglich für 15-20 Minuten durchgeführt werden. Um eine rötungsähnliche Kältereaktion auf der Haut zu vermeiden, darf das Eis nicht direkt auf die Haut aufgelegt werden. Die Kältepackung kann mit einem dünnen Handtuch oder Mantel umwickelt werden.
Änderungen im täglichen Leben vornehmen: Obwohl sich die Beschwerden des Karpaltunnelsyndroms mit verschiedenen Methoden in den Griff bekommen lassen, müssen die Betroffenen möglicherweise einige Veränderungen im täglichen Leben vornehmen oder Gewohnheiten ändern, um ein erneutes Auftreten zu verhindern. Wer mit vibrierenden Werkzeugen wie Bohrmaschinen arbeitet, sollte häufiger Pausen einlegen. Büroangestellten wird empfohlen, bei der Arbeit am Computer eine ergonomische Tastatur und unterstützende Mauspads zu verwenden.
Injektionsbehandlung bei Karpaltunnel: Bei der Behandlung des Karpaltunnelsyndroms wird, wenn Ruhe, das Tragen von Handgelenkbändern, Kälteanwendungen und medikamentöse Behandlung nicht ansprechen, eine medikamentöse Injektionsbehandlung mit einer Nadel in das Handgelenk, d. h. in den Bereich, in dem sich die Beschwerden befinden, erwogen.
Physiotherapie und Bewegung: Patienten, bei denen ein Karpaltunnelsyndrom diagnostiziert wird, wird neben den nichtoperativen Behandlungen eine Physiotherapie und ein Übungsprogramm empfohlen. Falls erforderlich, wird auch nach der Operation ein Physiotherapieprogramm durchgeführt, um die Beweglichkeit des Nervs zu verbessern und dem Patienten zu ermöglichen, seine Hand bequem zu benutzen.
Karpaltunnelsyndrom Operation
Nicht jeder Patient braucht eine Operation des Karpaltunnelsyndroms. Eine Karpaltunnel-Operation kommt dann in Frage, wenn nicht-chirurgische Behandlungsmöglichkeiten nicht sinnvoll sind, wenn die Beschwerden in kurzer Zeit wiederkehren und in fortgeschrittenen Fällen wie dem Einschmelzen der Muskeln um den Daumen aufgrund der Nervenkompression.
Bei der Operation des Karpaltunnelsyndroms wird ein etwa 3-4 Zentimeter langer Schnitt an der Innenseite des Handgelenks vorgenommen. Dann wird das Bindegewebe, das die obere Wand des Karpaltunnels bildet, gelockert und die freie Bewegung der durch den Tunnel verlaufenden Strukturen gewährleistet.
Nach diesem Eingriff, der in der Regel unter örtlicher Betäubung durchgeführt wird, kann der Patient noch am selben Tag nach Hause gehen. Die Fäden werden nach 10-15 Tagen entfernt. Nach der Entfernung der Fäden wird eine Massage empfohlen, um Steifheit an der Wundstelle zu vermeiden, und ein Übungsprogramm, um den Bewegungsumfang des Handgelenks wiederherzustellen.
Karpaltunnelsyndrom während der Schwangerschaft
In den späteren Stadien der Schwangerschaft (in der Regel ab dem 6. Monat) führt die im Körper angesammelte überschüssige Flüssigkeit (Ödeme), die sich in Form von Schwellungen an Händen und Füßen äußert, zu einem Druck im Karpaltunnel des Handgelenks und komprimiert die durch den Tunnel verlaufenden Strukturen. Die Kompression des Medianusnervs im Karpaltunnel verursacht Beschwerden wie Taubheit, Kribbeln und Schmerzen in den Händen und Fingern.
Da der Druck im Karpaltunnel mit dem Rückgang des Ödems im Körper nach der Geburt abnimmt, verschwinden die Beschwerden in der Regel. Eine Operation ist nur selten erforderlich. Es wird empfohlen, die genannten nicht-chirurgischen Methoden zur Verringerung der Beschwerden in der Zeit bis zur Geburt, die Verwendung von Handgelenksstützen, Kälteanwendungen, geeignete Übungen und die Vermeidung von Bewegungen, bei denen das Handgelenk gebeugt werden muss, anzuwenden. Das Karpaltunnelsyndrom kann aus vielen Gründen auftreten und unterschiedliche Beschwerden verursachen.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Hand-Daumen-Wurzelgelenk-Verkalkung
Das Daumengrundgelenk der Hand wird als Karpometakarpalgelenk (CMC) bezeichnet. Die Oberfläche des Trapez- und des ersten Mittelhandknochens, die das CMC-Gelenk der Hand bilden, ist mit Knorpel überzogen. Die Funktion des Knorpelgewebes besteht darin, dem Gelenk ein leichtes Gleiten und Bewegen zu ermöglichen. Arthrose ist eine Gelenkerkrankung, die durch Abnutzung des Knorpels, der angrenzenden Knochen und des Weichteilgewebes gekennzeichnet ist und zu Gelenkschmerzen und Bewegungseinschränkungen führt. Die Bewegung und die Kraft des Daumens in der Hand sind für fast alle Tätigkeiten erforderlich, wie z. B. Schreiben, Öffnen eines Glasdeckels oder Schließen eines Knopfes. Bei einer Verkalkung des Daumenwurzelgelenks verhindern Schmerzen in der Hand und Schwierigkeiten beim Greifen und Festhalten alltägliche Aufgaben.
– Frauen im Alter von über 40 Jahren
– Mit der Alterung
– Wiederholte Bewegungen des Daumengelenks
– Vorhandensein von Hand-Daumen-Wurzelgelenk-Arthritis in der Familie
– Lockerheit der Bänder des Daumengelenks
– Verletzungen der Bänder des Daumengelenks in der Vergangenheit
– Fehlstellung der Daumenknochen
– Vorgeschichte einer früheren Daumenfraktur
Wer hat eine Arthritis des Daumenwurzelgelenks der Hand?
Die Daumenwurzelgelenkarthrose tritt häufiger nach dem 40. Lebensjahr und bei Frauen auf. Die Daumenwurzelgelenksarthrose tritt häufig in beiden Händen auf. In der nicht-dominanten Hand können die Beschwerden sogar noch häufiger auftreten. Man geht davon aus, dass diese Erkrankung nicht mit den spezifischen Tätigkeiten des Betroffenen zusammenhängt, sondern dass es genetische oder anatomische Ursachen gibt. Die Gelenkverkalkung verursacht bei den Bewegungen des Daumenwurzelgelenks Reibung durch Abnutzung des Knorpels an den beiderseitigen Knochenenden sowie durch Verengung und Verformung des Gelenks, so dass die Bewegungen mit der Zeit eingeschränkt werden. Die Verkalkung des Daumenwurzelgelenks verursacht Schmerzen, Bewegungseinschränkungen und funktionelle Schwierigkeiten in der Hand.
Was sind die Symptome einer Daumenwurzelgelenkarthrose?
Die Patienten klagen über Schmerzen, Schwellung, Steifheit, Verformung und Bewegungseinschränkung im Daumenwurzelgelenk. Im Allgemeinen ist das BMC-Gelenk schmerzempfindlich und knirschend. Bei Patienten mit einer Verkalkung des Daumenwurzelgelenks kann es auf Höhe des Handgelenks des 1. Fingers zu einer Verjüngung des Knochens nach außen kommen, und die Hand kann ein kantiges Aussehen haben.
Eine Arthrose des Daumenwurzelgelenks kann auch auf Röntgenbildern erkannt werden, bevor Symptome auftreten. Auch wenn der Patient kaum Schmerzen verspürt, kann eine relativ fortgeschrittene Form der Arthrose vorliegen. Dies lässt sich zum Teil dadurch erklären, dass der Betroffene seine Aktivitäten ändern muss, um sich an den schmerzhaften Finger anzupassen. Dies kann jedoch dazu führen, dass die Hand weniger benutzt wird und an Kraft verliert.
Diagnose der Daumenwurzelgelenkarthrose
Bei der Untersuchung werden die Kraft des Patienten zwischen Daumen und Zeigefinger (Quetschkraft), die Gelenkbewegungen und der Zustand des umgebenden Bindegewebes beurteilt.
Röntgenaufnahmen werden gemacht, um die Auswirkungen der Verkalkung auf das Gelenk und die Knochenstruktur zu erkennen. In fortgeschrittenen Fällen von Daumenwurzelgelenksverkalkung sind eine Verengung des Gelenkspalts und eine Verformung zu beobachten. Darüber hinaus kann der Zustand der Weichteile um das BMC-Gelenk herum mit Ultraschall beurteilt werden.
Wie wird eine Arthrose des Daumenwurzelgelenks behandelt?
Über die Behandlungsmethode wird entschieden, indem bewertet wird, ob die Beschwerden aufgrund der Daumenwurzelgelenksarthrose mit den täglichen Aktivitäten, dem Schmerzzustand und den Erwartungen des Patienten zusammen zunehmen. Darüber hinaus beeinflusst auch der natürliche Verlauf der Krankheit die Behandlung. Manche Patienten sagen, dass sie mit dieser Erkrankung leben können, aber eine vorübergehende Schmerzlinderung wünschen, während andere sagen, dass sie ihre Hand so nicht benutzen können und einen radikalen Ansatz wünschen.
Ziel bei der Behandlung der Daumenwurzelgelenkarthrose;
– Verringerung von Schmerzen, Steifheit und Entzündungen
– Aufrechterhaltung der Beweglichkeit des Gelenks
– Verringerung der Belastung des Gelenks
– Verbesserung der Funktion der Hand
– Vorbeugung von Ursachen, die die Verkalkung verstärken können
Nicht-chirurgische Behandlung der Daumenwurzelgelenkarthrose
Bei starken Schmerzen aufgrund einer Verkalkung des Daumenwurzelgelenks ist es sinnvoll, das Gelenk mit einer Schiene, die das Handgelenk und den Daumen stützt, teilweise zu entlasten. Es können verschiedene schmerz- und entzündungshemmende Medikamente (NSAID) eingenommen werden, aber auch eine intraartikuläre Kortisoninjektion. Diese Injektion lindert zwar Schmerzen und Schwellungen, bringt aber oft eine dauerhafte Linderung, die mehrere Monate anhält.
Für eine länger anhaltende Wirkung kann TZP (plättchenreiches Plasma), das aus dem eigenen Blut des Patienten gewonnen wird, in und um das Gelenk injiziert werden. Insbesondere die Injektion von TZP in das Gelenk und die umgebenden weichen Bänder und Weichteile unter Ultraschallkontrolle führt zu klinisch zufriedenstellenden Ergebnissen. Je nach Zustand können eine physikalische Therapie und ein Übungsprogramm empfohlen werden.
Chirurgische Behandlung der Daumenwurzelgelenkarthrose
Ein chirurgischer Eingriff wird empfohlen, wenn die nicht-chirurgische Behandlung der Daumenwurzelgelenksarthrose die Schmerzen nicht lindert und den Funktionsverlust verstärkt. Der chirurgische Eingriff führt in der Regel zu einer ausgezeichneten Schmerzlinderung, aber der Grad der Funktion und Kraft kann variieren. Welche Operationsmethode für den Zustand des Gelenks am besten geeignet ist, kann gemeinsam mit dem Orthopäden entschieden werden. Diese Eingriffe erfordern keinen Krankenhausaufenthalt und werden täglich durchgeführt. Nach der Operation werden je nach der angewandten Technik Physiotherapie und Rehabilitationsprogramme empfohlen.
Es gibt verschiedene chirurgische Techniken für Daumenwurzelgelenkverkalkungen;
Arthroskopisches Débridement: In Fällen, in denen die Gelenkverkalkung noch nicht zu weit fortgeschritten ist, wird mit einem geschlossenen Eingriff in das Gelenk eingegriffen. Knorpelfragmente im Inneren des Gelenks werden gereinigt.
Resektionsarthroplastik: Es handelt sich um die teilweise oder vollständige Entfernung des Trapezbeins, das die Basis des Fingerwurzelgelenks bildet, zusammen mit der Neuausrichtung der Sehne neben dem Daumen.
Gelenkverschmelzung: Die beiden Knochen, die das Gelenk bilden, werden aneinander gefroren. Bei dieser Operation werden die Gelenkschmerzen gelindert, aber die Bewegung wird eingeschränkt.
Interpositionelle Arthroplastik: Dabei werden die verschlissenen Teile auf der Gelenkoberfläche entfernt und Weichgewebe wie Faszien-Sehnen oder Transplantate eingesetzt. Die Schmerzen nehmen zwar ab, aber der Vorteil ist, dass es keine Bewegungseinschränkung gibt.
Gelenkimplantate und -prothesen: Die Gelenkchirurgie mit Implantaten ist bei dieser Erkrankung noch nicht sehr zuverlässig. Studien über neue Techniken und Implantate sind im Gange.
Schlussfolgerung
Die Verkalkung des Daumenwurzelgelenks ist eine Erkrankung, die häufiger bei Frauen über 40 auftritt und zu Schmerzen und Bewegungseinschränkungen der Hand wie Greifen, Halten und Zwicken führt. Daumenschienen und ultraschallgesteuerte Injektionen sind hilfreich. Erfolgreiche Ergebnisse werden auch mit chirurgischen Methoden erzielt, die bei Daumenwurzelverkalkung angewandt werden.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Plattfuß bei Erwachsenen

Plattfüße, auch bekannt als Pes planus, sind ein in der Gesellschaft weit verbreitetes Leiden. Er kann durch eine abnorme Knochen- und Gelenkstruktur des Fußes verursacht werden, wie z. B. eine angeborene Tarsalkoalition, oder er kann durch Weichteilprobleme wie lockere Bänder oder Muskelschwäche verursacht werden. Andererseits ist der Plattfuß bei Erwachsenen ein Zustand, bei dem entweder das Fehlen des Innengewölbes der Fußsohle in der Kindheit im Erwachsenenalter fortbesteht, nachdem die Entwicklung des Skeletts abgeschlossen ist, oder das Innengewölbe des Fußes aus bestimmten Gründen, die sich später entwickeln, verloren geht.
Wer hat einen erwachsenen Plattfuß?
- Bei Personen mit flexiblem Plattfuß in der Kindheit
- Menschen mit Funktionsverlust der Sehnen
- Bei traumatisierten Menschen
- Bei Patienten mit entzündlichem Gelenkrheumatismus
- Menschen mit neurologischen Erkrankungen
- Bei Vorliegen einer tarsalen Koalition
Was sind die Anzeichen für einen Plattfuß bei Erwachsenen?
Der Hauptbefund beim Plattfuß ist der Verlust des Längsgewölbes auf der Innenseite des Fußes. Bei erwachsenen Plattfüßen kann dies jedoch mit Schmerzen, Deformierungen, Schwellungen und Funktionseinbußen einhergehen. Das typische Erscheinungsbild des Plattfußes ist, dass das Fußgewölbe verschwindet und sich die Ferse nach außen dreht, wenn der Fuß belastet wird. Bei Menschen mit flexiblem Plattfuß verschwindet das Fußgewölbe in der Belastungsposition, während die Form des Fußes normal ist, wenn er nicht belastet wird und das Fußgewölbe vorhanden ist. Die meisten Menschen mit flexiblem Plattfuß haben keine Schmerzen und Funktionseinschränkungen.
Was sind die Ursachen für einen Plattfuß bei Erwachsenen?
Der durch den späteren Verlust der Sehnenfunktion verursachte Plattfuß ist eine der wichtigsten Ursachen für Plattfüße bei Erwachsenen. Bei Patienten mit einer Insuffizienz der Tibialis-posterior-Sehne können Schmerzen im inneren und hinteren Teil des Fußes, Schwellungen und Empfindlichkeit im inneren Teil des Fußes, frühe Ermüdung und Funktionsverlust des Fußes beobachtet werden.
Eine Insuffizienz der Tibialis-posterior-Sehne kann sich als Folge eines Traumas, entzündlicher rheumatischer Gelenkerkrankungen, Gelenkverkalkung, neurologischer Erkrankungen und Diabetes entwickeln. Frakturen und Verrenkungen im Bereich des Fußes und des Sprunggelenks sind die Ursache für einen traumabedingten Plattfuß. Neben dem Befund des Plattfußes können bei diesen Patienten auch Befunde wie Bewegungseinschränkungen, Schmerzen, Schwellungen, Druckempfindlichkeit und Funktionseinbußen durch Verschleiß und Verkalkung in anderen Gelenken beobachtet werden. Eine Schwäche der Fußmuskulatur spielt beim Plattfuß aufgrund von neurologischen Erkrankungen eine große Rolle. Bei Plattfüßen, die auf diese Art von neurologischen Erkrankungen zurückzuführen sind, können Muskelkrämpfe oder Muskelschwäche, neuropathische Schmerzzustände im Fuß (Brennen, Elektrisieren, Nadelstiche, Kribbeln) und Sensibilitätsverluste beobachtet werden.
Wie wird ein Plattfuß bei Erwachsenen diagnostiziert?
Die Diagnose des Plattfußes erfolgt durch körperliche Untersuchung und radiologische Bildgebungsverfahren. Der Orthopäde untersucht das äußere Erscheinungsbild des Fußes von hinten, vorne und unten, während die Person auf dem Untersuchungstisch steht und sitzt. Der Fuß wird auf Hautbefunde wie z. B. Kallusbildung aufgrund von Fehlbelastungen untersucht. Der Bewegungsumfang der Gelenke wird überprüft. Insbesondere die Kraft und Ausdauer des Musculus tibialis posterior wird beurteilt. Die Stellung der Ferse und des Fußgewölbes im Stehen wird beurteilt. Wenn sich das Fußgewölbe beim Stehen auf der Zehenspitze oder beim Anheben des Daumens nach oben bildet, wird ein flexibler Plattfuß diagnostiziert. Tritt das Fußgewölbe beim Stehen auf der Zehenspitze oder beim Heben des Daumens nach oben nicht auf, sollte von einem starren Plattfuß ausgegangen werden.
Darüber hinaus können Röntgen- und Ultraschalluntersuchungen der Füße des Patienten angefordert werden. Außerdem werden eine Fußsohlenaufnahme, Podographie genannt, und eine digitale Druckanalyse durchgeführt. Bei Bedarf können Computertomographie- und Magnetresonanztomographie-Untersuchungen angefordert werden.
Plattfußproblem und Behandlung bei Erwachsenen
Wie bei den meisten orthopädischen Erkrankungen gibt es auch beim erwachsenen Plattfuß in erster Linie nicht-chirurgische Behandlungsmöglichkeiten und, falls der Erfolg ausbleibt, eine chirurgische Behandlung.
Bei Erwachsenen besteht kein Behandlungsbedarf, wenn trotz Plattfuß keine Beschwerden bestehen. Allerdings kann ihnen geraten werden, geeignetes Schuhwerk zu tragen und nicht übermäßig zuzunehmen. In der ersten Phase können bei Patienten mit Beschwerden Aktivitätsänderungen, Gewichtsabnahme, Übungen, Einlagen, Eisanwendungen, medikamentöse Behandlungen und physikalische Therapie eingesetzt werden.
Bei dem Problem des erwachsenen Plattfußes kann mit der heutigen modernen Technologie eine digitale Fußsohlenanalyse durchgeführt werden. Die gewonnenen Daten werden digital vom Computer an den Einlagenautomaten übertragen. So können patientenindividuelle und für die Fußstruktur des Patienten am besten geeignete Einlagen hergestellt werden.
Behandlung von Plattfüßen bei Erwachsenen
Wenn die Beschwerden eines Plattfußes bei Erwachsenen trotz aller Behandlungen anhalten, sollten chirurgische Behandlungsmöglichkeiten geprüft werden. Je nach Ursache und Schweregrad des Plattfußes bei Erwachsenen gibt es unterschiedliche chirurgische Behandlungsmöglichkeiten: Eingriffe an Bändern und Sehnen, d. h. Weichteileingriffe, und Eingriffe an Knochen und Gelenken, d. h. Knochenoperationen und deren Kombination.
Wenn nicht-chirurgische Behandlungsmöglichkeiten bei Patienten mit flexiblem Plattfuß und Beschwerden versagen, können bei der chirurgischen Behandlung knochenchirurgische Eingriffe erforderlich sein. Bei knochenchirurgischen Eingriffen werden Sehnenverlängerungsoperationen zusammen mit dem Durchtrennen und Korrigieren des Fersenbeins durchgeführt, während bei der Arthroerese-Methode die Fußdeformität mit der im Gelenk platzierten Blockschraube ohne Knochenschnitt verbessert werden kann.
Die chirurgischen Behandlungsmöglichkeiten bei Sehneninsuffizienz reichen von der Entfernung des entzündeten Gewebes bis hin zu Sehnentransfers bei vollständiger Insuffizienz, je nach Schweregrad der Insuffizienz. In späten Fällen kann jedoch auch eine Knochenoperation aufgrund von sekundären Knochen- und Gelenkdeformationen und -degenerationen erforderlich sein.
Die wichtigste Behandlungsmöglichkeit bei Plattfüßen, die sich im Erwachsenenalter aufgrund eines Traumas und eines nachfolgenden, fortgeschrittenen Gelenkschadens entwickeln, ist die Arthrodese, d. h. das dauerhafte Einfrieren der Gelenkbewegungen durch eine Operation.
Schlussfolgerung
Knieschmerzen sind ein weit verbreitetes Leiden in unserer Gesellschaft. Kräftigungs- und Dehnungsübungen für Muskeln und Sehnen sind bei Patienten mit flexiblen Plattfüßen und Schmerzbeschwerden sehr wirksam. Insbesondere vor der Entscheidung für eine chirurgische Behandlung von flexiblen Plattfüßen sollte jeder Patient in ein Bewegungs- und Physiotherapieprogramm einbezogen werden und Einlagen verwenden.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Riss der Achillessehne
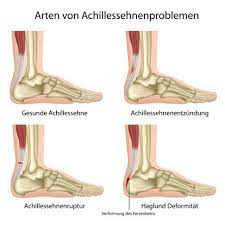
Die Achillessehne ist die größte und stärkste Sehne im menschlichen Körper. Sehnen sind Stränge aus zähem Gewebe, die den Muskel mit dem Knochen verbinden. Die Achillessehne befindet sich hinter der Ferse und verbindet das Fersenbein mit dem Wadenmuskel. Sie hilft dem Menschen beim Gehen, Laufen und Springen. Eine Achillessehnenruptur tritt in der Regel oberhalb des Ansatzes der Sehne am Fersenbein auf. Er tritt häufig in den 30-50er Jahren während einer sportlichen Betätigung auf.
Warum reißt die Achillessehne?
Obwohl die Achillessehne sehr widerstandsfähig ist, besteht manchmal die Gefahr eines Risses aufgrund bestimmter Krankheiten oder der Einnahme bestimmter Medikamente, auch ohne schwere sportliche Aktivitäten. Der Riss tritt in der Regel bei überlasteten Aktivitäten wie Laufen, plötzlichen Stopps oder Sprüngen auf. Bei Personen, die schon länger an einer Achillessehnenentzündung leiden, kann die Sehne auch bei Aktivitäten wie Gehen oder leichtem Laufen reißen, je nachdem, wie geschwächt die Sehne ist.
Was sind die Symptome einer Achillessehnenruptur?
Menschen, die sich beim Sport die Achillessehne gerissen haben, beschreiben das Ereignis oft wie folgt;
– In diesem Moment dachte ich, sie hätten mir von hinten mit einem lauten Knall gegen das Bein getreten, aber als ich mich umdrehte, war niemand um mich herum…
Patientenbeschwerden bei Achillessehnenruptur
- Starke Schmerzen hinter dem Knöchel, die das Gehen erschweren
- Schwellungen und Blutergüsse hinter dem Knöchel
- starke Zärtlichkeit
- Unfähigkeit, sich auf die Zehenspitzen zu stellen
- Der Raum, der sich nach dem Riss auf der Rückseite des Knöchels über dem Ende der Sehne gebildet hat.
Wie wird eine Achillessehnenruptur diagnostiziert?
Eine körperliche Untersuchung allein ist in der Regel ausreichend, um eine Achillessehnenruptur zu diagnostizieren. Röntgenaufnahmen werden angefertigt, um festzustellen, ob gleichzeitig ein Haglund-Syndrom oder andere knöcherne Anomalien vorhanden sind. Ultraschall- und Magnetresonanztomographieuntersuchungen werden durchgeführt, um den Schweregrad der Achillessehnenruptur und den Grad der Fasertrennung zu bestimmen.
Wie wird eine Achillessehnenruptur behandelt?
Aufgrund der relativ schlechten Durchblutung der Achillessehne ist der Heilungsprozess langwierig. Wird ein vollständiger Riss der Achillessehne nicht rechtzeitig und angemessen behandelt, ist die Funktion der Sehne beeinträchtigt. Normale Alltagsaktivitäten wie Gehen können nicht mehr die nötige Beinkraft für das Laufen und andere sportliche Aktivitäten aufbringen. Bei Achillessehnenrissen kann je nach Zustand des Patienten eine Gipsbehandlung durchgeführt werden oder eine chirurgische Behandlung, bei der die durchtrennten Sehnenenden vernäht und repariert werden.
Gips-Behandlung
Mit dem Gipsverband, der an Fuß und Knöchel angelegt wird, wird der Knöchel in einer bestimmten Position fixiert und die Enden der durchtrennten Sehne werden einander angenähert. So kann die Sehne im Laufe der Zeit langsam heilen. Bei der Behandlung eines Achillessehnenrisses auf diese Weise wird der Gips oder die Schiene in der Regel für 8-12 Wochen verwendet.
Chirurgische Behandlung
Die chirurgische Behandlung von Achillessehnenrissen ermöglicht eine schnellere Genesung und sorgt für eine viel stärkere Sehne als eine Gipsbehandlung. Die mit der Operation verbundenen Risiken sind die Öffnung der Operationswunde aufgrund der schlechten Durchblutung in diesem Bereich und eine Infektion.
In Fällen, in denen eine rasche Genesung und frühzeitige Rückkehr erwünscht ist, insbesondere bei der Behandlung von Achillessehnenrissen bei Sportlern, wird ein chirurgischer Eingriff bevorzugt, um eine stärkere Sehnenheilung mit einer geringeren Wahrscheinlichkeit eines erneuten Risses zu erreichen.
Schlussfolgerung
Ein Achillessehnenriss kann bei Sportlern, bei Menschen, die nicht ständig Sport treiben, bei einer plötzlichen erzwungenen sportlichen Aktivität am Wochenende oder bei Menschen mit geschwächten Sehnen aufgrund einer Achillessehnenentzündung auftreten. Sobald die Ruptur diagnostiziert wird, sollte sofort mit der Behandlung begonnen werden, um einen Kraftverlust und eine unzureichende Heilung zu verhindern. Vor der Rückkehr zum Sport oder in den Alltag wird ein Physiotherapie- und Rehabilitationsprogramm empfohlen.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist eine Großzehenvorwölbung (Ballenzeh)?
Ballenzeh (auch Hallux valgus genannt) ist die Bezeichnung für die höckerförmige Vorwölbung am Rand der Großzehe. Die Ursache für die Vorwölbung der Großzehe ist eine Winkelfehlstellung, die sich im Vorfuß und im Daumen entwickelt. Wenn diese Verformung und Vorwölbung mit der Zeit fortschreitet, verursacht sie Schmerzen und Schwierigkeiten beim Gehen. Ballenzehen mit Großzehenvorwölbung sind meist familiär bedingt. Obwohl Ballenzehen bei Menschen mittleren oder höheren Alters auftreten, und zwar häufiger bei Frauen, können sie sich manchmal schon im Jugendalter entwickeln. Die Bildung eines Knochensporns an der Großzehe ist in der Regel beidseitig, d. h., sie tritt an beiden Füßen auf.
Was sind die Risikofaktoren für die Entstehung eines Ballenzehs – Knochensporns an der Großzehe?
Bei Vorliegen der folgenden Bedingungen kann die Wahrscheinlichkeit einer Daumenknochenprotrusion im Fuß höher sein:
- Ballenzeh in der Familie
- Vererbte Fußstrukturprobleme wie Plattfüße
- Strukturell übermäßig lockeres Bindegewebe
- Verletzungen, die zu Fußdeformitäten führen
- Entzündliche rheumatische Erkrankungen wie rheumatoide Arthritis, Gicht
- Verschiedene neuromuskuläre Krankheiten
Warum entsteht der Großzehenballen?
Wenn die Bänder, die die Knochen im Fuß verbinden, strukturell locker sind oder mit dem Alter lockerer werden, kommt es zu einer Vergrößerung im Vorfußbereich. Die Kombination aus Druck auf das Großzehengelenk und laxen Bändern führt zu einer Verschiebung und Deformierung der Winkel der Vorfußknochen. Schließlich verschiebt sich der Winkel des Großzehenwurzelknochens und es bildet sich ein knöcherner Klumpen. Mit der Zeit führt dies dazu, dass sich die Großzehe in Richtung der zweiten Zehe biegt.
Der Hauptgrund für die Bildung des Ballenzehs, also des Knochenvorsprungs des Daumens, ist die Lockerung der Bänder, die das Gelenk zwischen dem ersten Mittelfußknochen und dem Keilbein in Höhe der Großzehe fixieren. Infolge dieser Lockerheit entwickeln sich durch die Veränderung des Haltungswinkels des Knochens eine Deformität und ein Ballenzeh. Langes Stehen und schlecht sitzende, enge Schuhe können die Schmerzen des Ballenzehs verschlimmern, führen aber nicht zur Bildung eines Daumenvorsprungs.
Was sind die Symptome eines Ballenzeh?
- Beule, Verformung der Großzehe
- Rote, harte Schwellung des Großzehengrundgelenks
- Schwierigkeit, normale Schuhe zu tragen
- Unfähigkeit, den Daumen zu beugen, oder Schmerzen beim Versuch, den Daumen zu beugen
- Hammerfingerbildung am Finger
- Kallusentwicklung in deformierten Bereichen
- Taubheitsgefühl an der Spitze des großen Zehs.
Wie ist der klinische Verlauf des Ballenzeh?
Auf der Haut im Bereich des knöchernen Vorsprungs der Großzehe bilden sich Rötungen und Empfindlichkeiten, und es treten Schmerzen auf, die sich beim Tragen von Schuhen verstärken. Da dieser Bereich des Fußes sowohl die Last trägt als auch bei jedem Schritt einknickt, verstärken sich die Schmerzen beim Gehen. An der Basis der ersten und zweiten Fingerwurzel kann sich eine Hornhaut bilden. Mit der Zeit kann sich der Daumen in Richtung des zweiten Fingers biegen. Durch den Druck des Daumens wird der zweite Finger nach oben gedrückt und es kann sich ein Hammerfinger bilden. Wenn die Winkelfehlstellung zunimmt, beginnt die Spitze des ersten Fingers sogar den dritten Finger zu berühren. Dies kann zu verschiedenen schmerzhaften Problemen an den anderen Fingern führen (Metatarsalgie, Neurom). Wenn der Knochenvorsprung der Großzehe – Hallux valgus – fortschreitet, bildet sich auch eine Verkalkung im Gelenk.
Wie werden Ballenzehen diagnostiziert?
Der Hallux valgus kann diagnostiziert werden, indem man bei der Fußuntersuchung den Daumenknochenvorsprung sieht. Der Orthopäde versucht festzustellen, wie sich der Ballenzeh auf die Gelenkbewegung auswirkt oder ob Beschwerden wie Schmerzen, Lockerheit oder Taubheitsgefühl im Fuß vorliegen.
Röntgenaufnahmen des Fußes in bestimmten Positionen sind erforderlich, um den Zustand der Gelenke und Knochenwinkel zu bestimmen. Erforderlichenfalls können auch Untersuchungen wie Ultraschall (US), Tomographie (CT), Magnetresonanztomographie (MRT), Elektromyographie (EMG) für verschiedene Auswertungen angefordert werden.
Welche nicht-chirurgischen Behandlungsmethoden gibt es beim Ballenzeh-Hallux valgus?
Schmerztabletten: Bei starken Schmerzen, Schwellungen und Druckempfindlichkeit lindert die Einnahme von Schmerzmitteln, die vom Arzt empfohlen werden, zusammen mit regionalen Kälteanwendungen die Beschwerden.
Physiotherapie: Die Behandlung mit krankengymnastischen Geräten und Bewegungsanwendungen kann die Schmerzen lindern und die Gelenkbeweglichkeit erhalten. Sie kann auch dazu beitragen, die rasche Zunahme der Abwinkelung zu verhindern, indem die Muskelkräfte im Fuß ausgeglichen werden.
Injektionen: Kortisoninjektionen können Schmerzen und Schwellungen im Daumengelenk lindern, aber wenn sie zu oft verabreicht werden, können sie das Gewebe schädigen. Injektionsmethoden wie Prolotherapie und TZP (oder plättchenreiches Plasma, bekannt als PRP), die zu den Methoden der regenerativen Orthopädie (regenerative Medizin) gehören, können unter Ultraschallkontrolle zur Schmerzlinderung und Straffung lockerer Bänder eingesetzt werden.
Ballenpolster und Taping: Verschiedene Ballenauflagen können den Bereich entlasten und die Schmerzen teilweise lindern.
Änderung des Schuhwerks: Breite, weiche Schuhe mit tiefen Zehen verringern den Druck auf die Zehen.
Einlagen Einige Orthesen, wie z. B. Einlegesohlen in Schuhen, können bei Winkelfehlstellungen helfen, die zur Ballenbildung beitragen können. Das Anbringen einer Silikonstütze zwischen dem großen und dem zweiten Zeh kann beruhigend sein.
Welche chirurgischen Behandlungsmethoden gibt es beim Ballenzeh-Hallux valgus?
Verschwinden die Beschwerden wie Schmerzen und Gehprobleme mit den Behandlungsmethoden, die bei Patienten mit Großzehenknochenvorwölbung-Ballenproblem angewandt werden, werden die Patienten weiter beobachtet. Eine Operation sollte jedoch bei Patienten durchgeführt werden, deren Beschwerden trotz der erforderlichen Behandlungsversuche fortbestehen und die Schwierigkeiten beim Gehen haben, oder bei Patienten, deren Winkelfehlstellung während der Nachsorge zunimmt.
In welchen Fällen wird eine Ballenoperation durchgeführt?
Ballenschmerzen, die durch nicht-chirurgische Behandlungsmethoden nicht geheilt werden können
- Keine Schmerzlinderung trotz Schuhwechsels
- Schmerzhafte Bewegungseinschränkung in der Großzehe
- Vermehrte Winkeldistorsion der Großzehe
- Beugung der großen Zehe in Richtung der kleinen Zehen
- Deformitäten, die sich auf die zweite Zehe des Fußes auswirken und zusätzliche schmerzhafte Zustände im Fuß verursachen
Chirurgische Techniken bei der chirurgischen Behandlung des Hallux valgus:
Es gibt viele verschiedene Operationstechniken, die bisher zur Korrektur von Ballenzehen beschrieben wurden. Der Orthopäde bestimmt die anzuwendende Operationstechnik in Abhängigkeit vom Alter des Patienten, der Schwere der Ballenverformung, den Winkeln in den Knochen und Gelenken des Fußes, dem Verkalkungsstatus und der Erfahrung.
Chirurgische Techniken:
- Reparatur von Sehnen und Bändern
- Bunionektomie
- Osteotomie
- Arthrodese
- Resektionsarthroplastik
Neue chirurgische Techniken, die vor kurzem entwickelt wurden, erhöhen die Zufriedenheit der Patienten nach der Operation, da sie das Gelenkproblem, das den Hallux valgus und die Deformität des Fußes verursacht, mit einem 3D-Ansatz beseitigen. Mit der Lapidus-3D-Chirurgie wird die Deformität in drei Dimensionen korrigiert und eine dauerhaftere Lösung angeboten.
Erholungsphase nach einer Hallux-valgus-Operation
Zehenknochensporn-Bunion-Operationen werden in der Regel als Tageschirurgie durchgeführt, d. h. die operierten Patienten können noch am selben Tag nach Hause gehen. Der Erfolg der Operation hängt auch damit zusammen, wie gut die Anweisungen des Orthopäden in den ersten Wochen nach der Operation zu Hause befolgt werden. Da die Beibehaltung der Position des Fingers für eine erfolgreiche Genesung sehr wichtig ist, müssen die Anweisungen zur Verbandspflege genau befolgt werden.
In der Regel werden die Bewegungen des Fußes für zwei Wochen nach der Operation durch eine Schiene oder einen Stiefel eingeschränkt, damit das Gewebe heilen kann. Die Verwendung von Krücken kann empfohlen werden, um zu vermeiden, auf den Boden zu treten und den Körper nicht voll zu belasten.
Risiken und Komplikationen bei der Operation der knöchernen Vorwölbung des Großzehenballen
Nach einer Fußoperation sind Beschwerden wie Schmerzen, Schwellungen und Bewegungseinschränkungen häufig und nehmen mit der Zeit ab. Unerwünschte Zustände wie Infektionen, Nervenschäden, Gefäßthrombosen, Blutgerinnsel in der Lunge, Nonunion im Knochen und Rezidive, die nach jeder Operation auftreten können, können, wenn auch selten, auftreten. Bei anhaltenden Schmerzen und Verformungen können zusätzliche Operationen, sogenannte Revisionseingriffe, erforderlich sein.
Schlussfolgerung
Die knöcherne Vorwölbung des großen Zehs an den Füßen – der Ballenzeh – ist ein weit verbreitetes Leiden in der Gesellschaft. Wenn keine bequemen und geeigneten Schuhe getragen werden, kann sich der Ballenzeh in kurzer Zeit entwickeln und verschlimmern.
Wenn Ihre Schmerzen trotz nicht-operativer Behandlungen nicht verschwinden, sollten Sie einen Orthopäden aufsuchen, um sich über Ihre chirurgischen Möglichkeiten zu informieren. Eine Operation zur Korrektur der Verformung der Großzehe kann Schmerzen und Gehbehinderung lindern.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Eingewachsener Zehennagel

Ein eingewachsener Zehennagel ist eine Störung, die entsteht, wenn die innere oder äußere Ecke des Nagels in das weiche Gewebe einwächst. Sie tritt in der Regel an der großen Zehe auf. Obwohl es in der Pubertät häufiger auftritt, ist es ein häufiges Problem in allen Altersgruppen.
Was sind die Ursachen für eingewachsene Zehennägel?
Eingewachsene Zehennägel können viele Ursachen haben:
- Falsches Schneiden des Nagels: Dies wird in der Regel dadurch verursacht, dass der Nagel falsch kurz, tief und zur Wurzel hin abgerundet geschnitten wird.
- Ungeeignetes Schuhwerk
- Quetschungen als Folge eines Schlags auf den Finger
- Strukturelle Störungen des Nagels und der umgebenden Weichteile.
Was sind die Symptome einer Infektion bei eingewachsenen Zehennägeln?
Das weiche Gewebe um den Nagel herum ist geschwollen, hart und empfindlich. Wenn das weiche Gewebe über den Nagel wächst, dringen Bakterien in das weiche Gewebe ein und verursachen eine Entzündung. Wenn eine mikrobielle Entzündung auftritt, sind Rötung, Schwellung, Temperaturanstieg und Ausfluss zu beobachten.
Behandlung von eingewachsenen Nägeln
In leichten Fällen und in der Anfangsphase kann die Behandlung mit einigen Anwendungen für zu Hause begonnen werden.
- Die Zehen und Zehenzwischenräume trocken und sauber halten
- Einmal täglich ein kleines Stück Watte unter die eingewachsene Ecke des Nagels legen
- Verwendung von antibiotischer Creme
- Tragen von breiten Schuhen oder Sandalen
Wenn sich die Beschwerden trotz dieser Anwendungen nicht bessern oder verschlimmern, ist es notwendig, ohne Zeitverlust einen Orthopäden aufzusuchen.
Chirurgische Behandlung von eingewachsenen Zehennägeln
In den meisten Fällen heilen eingewachsene Zehennägel ohne Operation ab. Bei einer eingewachsenen Nagelinfektion werden orale und lokale antibiotische Medikamente und Verbände angewendet. Bleibt der eingewachsene Nagel trotz der Anwendungen und Vorsichtsmaßnahmen bestehen, wird der eingewachsene Teil des Nagels (ein Viertel des gesamten Nagels) zusammen mit dem Nagelbett, der sogenannten Nagelwurzel, und der umgebenden Weichteilhülle geschnitten und gereinigt. Dieser Eingriff dauert etwa 5-10 Minuten und erfolgt unter örtlicher Betäubung. Der gereinigte Bereich wird vernäht, so dass eine frühzeitige Heilung gewährleistet ist und ein ästhetischeres Erscheinungsbild erzielt wird.
Wie kann man eingewachsene Zehennägel verhindern?
- Vor dem Schneiden der Nägel wird empfohlen, den Fuß zu waschen, um die Nägel aufzuweichen, oder die Nägel nach einer Dusche oder einem Bad zu schneiden.
- Beim Schneiden der Nägel empfiehlt es sich, sie gerade zu schneiden, ohne die Ecken abzurunden, und sie etwas länger zu lassen.
- Sie sollten Schuhe bevorzugen, die für Ihre Fußstruktur geeignet sind und die Vorderseite nicht zu sehr zusammendrücken.
- Er sollte weder zu locker noch zu eng an den Zehen sitzen.
- Es ist notwendig, die Nagelränder vor Stößen und Kratzern zu schützen.
- Wenn Sie Diabetes haben, sollten Sie die Empfehlungen Ihres Arztes zur Fußpflege genau befolgen.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Schulter- und Ellenbogenchirurgie

Schulter- und Ellenbogengelenksprobleme können durch Überlastungen oder Verletzungen im Alltag und bei sportlichen Aktivitäten sowie durch Verletzungen bei Stürzen, Schlägen und Unfällen auftreten. Schwierigkeiten bei der Bewegung und Nutzung des Arms, die sich infolge von Schulter- und Ellenbogenschmerzen entwickeln, sind ein Zustand, der das tägliche Leben vieler Menschen negativ beeinflusst. Bei der chirurgischen Behandlung von Schulter- und Ellenbogengelenken können die Eingriffe je nach Situation arthroskopisch, d. h. durch eine geschlossene Gelenkoperation, oder offen durchgeführt werden. Heutzutage werden Bänder-, Sehnen- und Kapselreparaturen sowie einige knorpelschützende Eingriffe in der Schulter- und Ellenbogenchirurgie arthroskopisch durchgeführt. Offene chirurgische Methoden werden bei Prothesenoperationen bei Gelenkverkalkung und bei der Behandlung einiger Frakturen angewandt.
- Bedingungen, unter denen die Schulter- und Ellbogenchirurgie angewendet wird;
- Risse der Rotatorenmanschette der Schulter
- Rezidivierende Schulterluxation
- Tennis- und Golferellenbogen
- Verletzungen von Bändern, Sehnen und Nerven
- Knorpelprobleme im Schulter- und Ellbogengelenk
- Arthrose in den Schulter- und Ellbogengelenken
- Frakturen von Schulter, Arm und Ellbogen
- Infektion der Schulter und des Ellenbogens, Tumor
- Probleme, die sich infolge eines Traumas oder Schlaganfalls entwickeln
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Riss der Rotatorenmanschette in der Schulter

Was ist die Rotatorenmanschette an der Schulter?
Die Muskeln der Rotatorenmanschette sind die allgemeine Bezeichnung für 4 Muskeln, die den Schulterkopfknochen umgeben und ähnliche Funktionen haben. Es sind die Muskeln Supraspinatus, Infraspinatus, Teres minor und Subscapularis. Diese Muskeln, die die Rotatorenmanschette bilden, haben ihren Ursprung im oberen und hinteren Teil des Schulterblatts und umhüllen den Schulterkopfknochen wie eine Manschette, wobei ihre Sehnen an den Knochenvorsprüngen an der Außen- und Innenseite des Schulterkopfs ansetzen. Die Hauptaufgabe dieser Muskeln besteht darin, das Schulterblatt bei Bewegungen der Schulter in der Mitte des Gelenks im Gleichgewicht zu halten und eine gesunde Gelenkbewegung zu ermöglichen.
Was ist ein Riss der Rotatorenmanschette in der Schulter?
Risse der Rotatorenmanschette betreffen in der Regel diese Muskeln
Sie tritt in den Sehnen und an den Ansatzpunkten der Sehnen am Schulterkopfknochen auf. Mit fortschreitendem Alter werden die Sehnen dieser Muskeln durch Abnutzung schwächer. Dies führt bei älteren Patienten zu Rissen als Folge einer leichten Belastung. Bei jungen Menschen treten Risse der Rotatorenmanschette in der Regel nach einem Trauma wie einem Sturz auf den Arm, einem Unfall oder einer Sportverletzung auf.
Was sind die Symptome eines Risses der Rotatorenmanschette in der Schulter?
Die häufigsten Beschwerden bei Rissen der Rotatorenmanschette sind Schulterschmerzen. Die Schmerzen treten in der Regel an der vorderen und seitlichen Seite der Schulter auf und strahlen oft bis zum Ellbogen aus. Ein typischer Befund dieser Risse sind verstärkte Schulterschmerzen, vor allem nachts. Weitere Befunde sind Bewegungseinschränkungen in der Schulter und ein Gefühl des Kraftverlusts bei Armbewegungen. Patienten mit Rotatorenmanschettenrissen haben in der Regel Schwierigkeiten bei Überkopfaktivitäten. Sie klagen auch darüber, dass sie ihre Hände nicht mehr nach hinten in Richtung Taille bewegen können. Vor allem bei Patienten mit vollflächigen und großen Rissen in der Rotatorenmanschette der Schulter wird das Anheben des Arms extrem schwierig und sie haben ein Schwächegefühl im Arm.
Wie wird ein Rotatorenmanschettenriss diagnostiziert?
Bei der Untersuchung beurteilt der Orthopäde die Bewegungen der Schulter und die Kraft der Muskeln der Rotatorenmanschette. Er stellt fest, welche Probleme der Patient mit der Nutzung der Schulter im Alltag hat. Um das Problem im Schultergelenk zu erkennen, werden zunächst Röntgenaufnahmen gemacht. Darüber hinaus können je nach Situation Untersuchungen wie Ultraschall des Schultergelenks (US) und Magnetresonanztomographie (MRT) angefordert werden. Zur Abgrenzung von Schmerzen, die vom Nacken auf die Schulter ausstrahlen, kann auch die Nackenregion untersucht werden, und es können zusätzliche Untersuchungen durchgeführt werden.
Welche Behandlungsmethoden gibt es bei Rissen der Rotatorenmanschette?
Bei Rissen der Rotatorenmanschette der Schulter unterscheidet man im Allgemeinen zwischen Teil- und Vollrissen. Bei partiellen Rotatorensehnenrissen wird die Behandlung in der ersten Phase mit Kälteanwendungen, Ruhe und Schmerzmitteln begonnen. Anschließend können physikalische Therapie, Bewegung und regenerative Injektionsanwendungen in die Schulter (TZP, plättchenreiches Plasma) und Stammzellen durchgeführt werden. Bei partiellen Rissen der Rotatorenmanschette, die nicht von all diesen Behandlungen profitieren, kann jedoch eine Operation empfohlen werden.
Obwohl Risse der Rotatorenmanschette in voller Dicke in der Regel nicht gut auf eine chirurgische Behandlung ansprechen, kann es nicht schaden, für einen kurzen Zeitraum nicht-operative Behandlungen zu versuchen. Bei Rissen der Rotatorenmanschette in voller Dicke besteht das Risiko einer Vergrößerung des Risses, einer Einziehung der Sehne und einer fettigen Degeneration des Muskels, so dass Patienten, die sich einer nichtoperativen Behandlung unterziehen, in dieser Hinsicht genauer beobachtet werden sollten. Bei Rissen der gesamten Rotatorensehne, die nicht operativ behandelt werden können, sollte unverzüglich eine chirurgische Behandlung durchgeführt werden, um zusätzliche Probleme zu vermeiden.
Wie werden Operationen zur Reparatur von Rissen der Rotatorenmanschette in der Schulter durchgeführt?
Heutzutage können die meisten Risse der Rotatorenmanschette in der Schulter durch eine geschlossene (arthroskopische) Operation behoben werden, was mit dem technologischen und medizinischen Fortschritt einhergeht. Bei geschlossenen Operationen an der Schulter wird der Patient in der Regel unter Vollnarkose auf einem speziellen OP-Tisch liegend operiert. Im Bereich des Schultergelenks werden kleine Schnitte mit einem Durchmesser von etwa 1 cm gesetzt. Mit Hilfe von Instrumenten, die durch diese Schnitte eingeführt werden, und einer speziellen Kamera wird das Schultergelenk untersucht. Nachdem die Störungen in der Schulter mit Hilfe der Kamera aufgespürt worden sind, wird der chirurgische Eingriff eingeleitet. Andere Probleme, die mit dem Riss der Rotatorenmanschette in der Schulter einhergehen, können in der Regel in der gleichen Sitzung behandelt werden.
Nachdem die Rissstelle in der Rotatorenmanschette in der Schulter entdeckt wurde, werden Schrauben, in der Regel mit einem Durchmesser von 5 mm, mit dahinter liegenden Gewinden durch spezielle Kanülen in den Knochenvorsprung, an dem der Riss auftritt, eingesetzt. Die Gewinde hinter diesen Schrauben werden mit speziellen Werkzeugen und Techniken durch die gerissene Sehne geführt und die gerissene Sehne wieder am Knochen fixiert.
Da die Operation durch kleine Schnitte und ohne große Schädigung der umliegenden Muskeln durchgeführt wird, verspürt der Patient nach der Operation weniger Schmerzen als bei offenen Methoden und hat eine schnellere und angenehmere Rehabilitationsphase.
Wie lange dauert die Genesung nach einer Operation zur Reparatur eines Rotatorenmanschettenrisses?
Nach arthroskopischen, d. h. geschlossenen Operationen an der Rotatorenmanschette verlassen die Patienten das Krankenhaus je nach ihrem allgemeinen Gesundheitszustand am selben oder am nächsten Tag. Um die Bewegung in der Schulter einzuschränken und die Heilung der reparierten Sehne zu schützen, sollte für 6 Wochen ein gepolsterter Schultergurt getragen werden. Den Patienten wird empfohlen, während des Tragens des Schultergurts sofort mit Ellbogen- und Hand-Handgelenk-Übungen zu beginnen, um Schwellungen und Bewegungseinschränkungen des Arms zu vermeiden. Am 10. postoperativen Tag werden die Fäden entfernt und der Patient kann frei baden.
Nachdem die Fäden an der Operationsstelle entfernt wurden, können Sie mit leichten passiven Übungen beginnen, die Ihnen Ihr Orthopäde und Physiotherapeut je nach Größe, Art und Reparaturtyp des Risses empfiehlt. Bei einigen Patienten mit schlechter Knochenqualität und sehr großen Rissen müssen solche passiven Übungen möglicherweise bis zur 6. Woche aufgeschoben werden.
In der 6. Woche nach der Operation des geschlossenen Rotatorenmanschettenrisses an der Schulter werden die Patienten zur Physiotherapie und zum Rehabilitationsprogramm zugelassen. Dabei werden die Patienten ermutigt, unterstützte und aktive Übungen zu machen, um die Bewegung des Schultergelenks zu verbessern und ihre Muskeln zu stärken.
Die Dauer der physiotherapeutischen Rehabilitationsprogramme ist zwar von Patient zu Patient unterschiedlich, beträgt aber im Durchschnitt einen Monat. Patienten, die das Physiotherapie-Rehabilitationsprogramm abschließen, werden zu Nachuntersuchungen eingeladen, indem ein Heimprogramm vereinbart wird.
Nach der Operation eines geschlossenen Rotatorenmanschettenrisses in der Schulter können die Patienten nach 3 Monaten wieder leichte Arbeiten verrichten und Auto fahren. Nach einer 6-monatigen Reparatur des Rotatorensehnenrisses dürfen die Patienten schwerere Arbeiten verrichten und zum Sport zurückkehren.
Welche Komplikationen können nach der Operation auftreten?
Wie bei jeder Operation können sich nach arthroskopischen Operationen von geschlossenen Rotatorenmanschettenrissen einige unerwünschte Zustände entwickeln. Obwohl sie relativ selten sind, ist die häufigste davon eine Bewegungseinschränkung. Die postoperative Bewegungseinschränkung kann manchmal bis zum 6. Monat anhalten. Wenn eine signifikante Bewegungseinschränkung auch noch nach 6 Monaten nach einer geschlossenen Rotatorenmanschettenreparatur besteht, kann der Bewegungsumfang durch Lösen der verhärteten Gelenkkapsel mit geschlossenen Operationsmethoden wiederhergestellt werden.
Eine weitere Komplikation, die selten auftreten kann, ist das Wiederauftreten des Risses, d. h. ein erneuter Riss. Das Risiko eines erneuten Risses ist vor allem bei Rotatorenmanschettenproblemen mit sehr großem Durchmesser, späten Operationen und schlechter Gewebequalität höher. Im Falle eines erneuten Risses muss der Patient möglicherweise erneut operiert werden. Wenn das Gewebe für eine chirurgische Reparatur geeignet ist, wird die Sehne wieder angenäht. Wenn die Qualität des Sehnengewebes sehr schlecht geworden ist, kann eine aus dem Bein entnommene Muskelmembran in die Schulter transplantiert und repariert werden.
Schlussfolgerung
Mit arthroskopisch-geschlossenen Reparaturoperationen bei Rissen der Rotatorenmanschette der Schulter werden erfolgreiche Ergebnisse erzielt. Wenn diese Risse nicht angemessen behandelt werden, können sie zu Verschleiß und Verkalkung in der Schulter führen und Zustände verursachen, die eine Schulterprothesenoperation erforderlich machen. Es ist wichtig, dass Patienten, die über Schulterschmerzen, Bewegungsschwierigkeiten und Bewegungseinschränkungen klagen, so schnell wie möglich und ohne Verzögerung einen Orthopäden aufsuchen. Durch die anzuwendenden Behandlungen können Sie mit einer schmerzfreien und gut beweglichen Schulter in den Alltag zurückkehren.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Schulterluxation

Was ist eine Schulterluxation?
Das Schultergelenk ist ein komplexes Gelenk, das aus dem Zusammenspiel von Schulterblatt, Schlüsselbein und Oberarmkopf besteht. Der knöcherne Schulterkopf ist von der Gelenkkapsel umgeben, und verschiedene Bänder und Muskeln verhindern, dass sich das Gelenk auskugelt. Normalerweise haben die Gelenkfläche des Oberarmkopfes und die Gelenkfläche des Schulterblatts in allen Bewegungswinkeln der Schulter Kontakt zueinander. Die Störung dieser Gelenkharmonie in der Schulter sowie das Verschwinden der Beziehung zwischen der Gelenkfläche des Kopfes und des Schulterblatts wird als Schulterluxation bezeichnet.
Warum kommt es zu einer Schulterluxation?
Eine Schulterverrenkung kann aus vielen verschiedenen Gründen auftreten. Die häufigste Ursache ist ein Trauma. Das Auskugeln der Schulter erfolgt meist durch einen Sturz auf den offenen Arm. Diese Art von Verletzung ist besonders häufig bei schnellen Sportarten wie Skifahren, Basketball und Fußball.
In verschiedenen Sportarten kann es bei ähnlichen Stürzen oder Zusammenstößen zu einer Schulterluxation kommen.
Obwohl bei den meisten Patienten ein schweres Trauma für eine Schulterluxation erforderlich ist, gibt es Faktoren, die eine Schulterluxation bei einigen Patienten begünstigen. Insbesondere bei Patienten mit diffuser Bandlaxität kommt es häufiger zu einer Schulterluxation. Auch das Risiko einer Schulterluxation steigt bei Patienten mit einer früheren Luxation in derselben Schulter und bei Patienten, die häufig Überkopfaktivitäten wie Wurfsportarten ausüben.
Welche Schäden können bei einer Schulterluxation im Gelenk auftreten?
Wenn das Schultergelenk ausgekugelt ist, können viele Strukturen in und um das Gelenk herum beschädigt werden. Vor allem die vorderen Schulterbänder und die Gelenklippe (Labrum) können beschädigt werden. Außerdem kann es zu einer Knochentrennung am Gelenkrand und einem Zusammenbruch des Schulterkopfes kommen.
Auch Risse in den Sehnen der Rotatorenmanschette können auftreten, was bei älteren Patienten häufiger vorkommt. Wie man sieht, ist eine Gelenkverrenkung eine schwerwiegende Verletzung, die erhebliche Schäden an den periartikulären Geweben und Knochen verursachen kann.
Wie wird eine Person behandelt, die sich zum ersten Mal die Schulter auskugelt?
Die Behandlung einer Schulterluxation ist dringend erforderlich. Die ausgekugelte Schulter sollte so schnell wie möglich von einer professionellen medizinischen Fachkraft wieder eingerenkt werden. In Gesundheitseinrichtungen, in denen medizinische Einrichtungen zur Verfügung stehen, sollte die Verrenkung unter leichter Narkose durchgeführt werden. Für den Patienten ist es angenehmer, wenn die Verrenkung unter Narkose durchgeführt wird, und das Gewebe wird während des Wiedereinsetzens weniger beschädigt, da kein großer Kraftaufwand erforderlich ist. Wenn jedoch keine medizinischen Einrichtungen zur Verfügung stehen und es lange dauert, diese zu erreichen (in den Bergen, auf dem Meer usw.), kann die Schulter von Personen ersetzt werden, die auf diesem Gebiet ausgebildet sind.
Sobald die Schulter an Ort und Stelle ist, wird dem Patienten ein Schultergurt, die so genannte “Velpau-Bandage”, angelegt.
Je nach Empfehlung des Orthopäden wird diese Schlinge vom Patienten 1 bis 3 Wochen lang getragen. Wenn die Schmerzen des Patienten nach einer Schulterluxation anhalten, wenn nach einer gewissen Zeit ein Gefühl des Auskugelns besteht und wenn es zu einem Bewegungsverlust kommt, benötigt der Patient möglicherweise eine MRT-Untersuchung. Denn bei einer Schulterluxation können Knochen und Weichteile beschädigt werden.
Nach einigen chirurgischen Eingriffen kann der Patient schnell ins aktive Leben zurückkehren, während er nach anderen Operationen möglicherweise einige Wochen lang eine Schulterschlinge tragen und sich anschließend einer Physiotherapie unterziehen muss, um den durchgeführten Eingriff zu schützen.
Eine Operation ist nach der ersten Schulterluxation nur selten erforderlich. Ist der Patient jedoch sehr jung und ein Sportler, haben sich schwere Schäden an den Bändern und der Gelenklippe, die die Schulter in Position halten, entwickelt und liegen schwere Knocheneinbrüche und Knochenverluste vor, kann eine Operation nach der ersten Auskugelung erforderlich sein, da das Risiko einer erneuten Auskugelung der Schulter hoch ist. Auch wenn bei älteren Patienten nach einer Schulterluxation große Risse der Rotatorenmanschette auftreten, kann nach der ersten Luxation eine Operation erforderlich sein. Liegen die oben genannten Bedingungen nicht vor, wird die erste Schulterluxation in der Regel mit nichtoperativen Methoden behandelt. Nach dem Einrenken der Schulter wird mit Kräftigungsübungen und gegebenenfalls Physiotherapie begonnen, nachdem der Patient einige Wochen lang einen Schultergurt getragen hat, und es wird erwartet, dass er seine frühere Funktion wiedererlangt. Nach durchschnittlich 6 Wochen kann der Patient seine täglichen Aktivitäten wieder in vollem Umfang aufnehmen, und nach 3 Monaten kann der Patient mit sportlichen Aktivitäten beginnen.
Wie erfolgt die chirurgische Behandlung von Schulterverrenkungen?
Eine chirurgische Behandlung kann bei Patienten, die sich die Schulter zum ersten Mal auskugeln, bei Patienten mit Risikofaktoren für eine erneute Auskugelung und bei Patienten mit wiederkehrenden Schulterluxationen durchgeführt werden. Bei der chirurgischen Behandlung wird beschädigtes Gewebe repariert oder es werden Weichteil- oder Knocheneingriffe vorgenommen, um eine Auskugelung zu verhindern. Die häufigste Methode bei der Operation von Schulterluxationen ist die Reparatur der Verletzung der Gelenklippe (Bankart).
Mit der Entwicklung der arthroskopischen Techniken wird die Bankart-Reparatur heute fast vollständig mit einer geschlossenen Methode durchgeführt. Bei dieser Methode wird die Gelenklippe durch das Einsetzen von 3 mm langen Schrauben in den Gelenkrand mit einer geschlossenen Methode repariert und eine Auskugelung der Schulter verhindert.
Auch hier kann bei einem Einbruch des Kopfknochens eine Muskelsehne in den eingebrochenen Bereich verlegt werden (Remplisagge), um ein erneutes Auskugeln der Schulter zu verhindern. Umfangreichere offene Operationsmethoden können bei Patienten angewandt werden, die nach einer Operation mit der geschlossenen Methode erneut auskugeln, bei Patienten mit starkem Knochenverlust mit Riss an der Gelenkfläche. Die Latarjet-Operation ist die häufigste dieser Methoden. Bei der Latarjet-Operation wird ein Knochenstück an der Vorderseite der Schulter zusammen mit den daran befestigten Sehnen auf den vorderen Teil des Schultergelenks übertragen und mit Schrauben fixiert. Bei Patienten mit größeren Weichteil- und Knochenschäden können Leichenknochentransfers und komplexe Weichteiloperationen durchgeführt werden.
Wie verläuft der Genesungsprozess nach einer Schulterluxationsoperation?
Der postoperative Genesungsprozess hängt ganz von der angewandten Operationsmethode und dem Ausmaß des Problems in der Schulter des Patienten ab. Im Allgemeinen treten jedoch nach geschlossenen Operationen weniger Schmerzen auf. Nach einer Operation der Schulterluxation ist es in der Regel erforderlich, einige Wochen lang einen Schultergurt zu tragen. In der frühen und späten postoperativen Phase wird mit verschiedenen Übungen begonnen. Möglicherweise muss nach einer gewissen Zeit mit einer Physiotherapie begonnen werden. Im Allgemeinen lässt sich der Zeitraum von 4 bis 6 Wochen nach einer Schulterluxationsoperation so zusammenfassen, dass die Schulterschlinge getragen wird, die Physiotherapie zwischen der 6. und 10.
Schlussfolgerung
Das Auskugeln der Schulter ist eine Erkrankung, die dringend von professionellen Gesundheitsteams behandelt werden sollte. In einigen Fällen kann ein chirurgischer Eingriff nach der ersten Auskugelung und nach wiederholten Auskugelungen erforderlich sein. Mit chirurgischen Behandlungen können erfolgreiche Ergebnisse erzielt werden. Nach der Operation sollte für einen bestimmten Zeitraum eine Schlinge getragen werden und ein Physiotherapie- und Rehabilitationsprogramm durchgeführt werden.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Operation zur Rekonstruktion der oberen Schulterkapsel
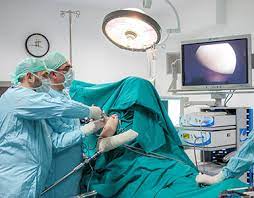
Was ist eine Operation zur Rekonstruktion der oberen Kapsel?
Die in den letzten Jahren entwickelte Superior-Capsule-Rekonstruktionschirurgie (SCR) ist eine biologisch basierte Operation, die den Patienten vor der Operation mit einer Schulterprothese schützen soll. Sie basiert auf dem Prinzip der Verwendung von patienteneigenem Gewebe und nutzt fortschrittliche geschlossene Operationstechniken, die für die Behandlung irreparabler Risse der Rotatorenmanschette im Schultergelenk entwickelt wurden.
Die Muskeln der Rotatorenmanschette oder Rotatorenmanschette sind die allgemeine Bezeichnung für 4 Muskeln, die den Schulterkopfknochen umgeben und eine ähnliche Funktion haben. Diese Muskeln entspringen am vorderen oberen und hinteren Teil des Schulterblatts und umhüllen den Schulterkopfknochen wie eine Manschette und haften an den Knochenvorsprüngen an der Seite und der Innenseite des Schulterkopfknochens. Die Hauptaufgabe dieser Muskeln besteht darin, den Schulterkopfknochen bei der Bewegung des Schultergelenks aktiv in der Mitte des Gelenks auszugleichen und zu einer gesunden Gelenkbewegung beizutragen.
Wenn große Risse in diesen Muskeln auftreten, führt dies zu einer Beeinträchtigung der Schulterfunktion und zu Schmerzen. Die Schmerzen treten in der Regel an der Vorderseite und an der Seite der Schulter auf und strahlen oft bis zum Ellbogen aus. Typisch für diese Risse sind verstärkte Schulterschmerzen, vor allem in der Nacht. Weitere Befunde sind Bewegungseinschränkungen im Bereich der Schulter und Kraftverluste. Diese Patienten haben in der Regel Schwierigkeiten bei Überkopfaktivitäten. Die Patienten klagen oft darüber, dass sie ihre Hand nicht mehr hinter den Rücken nehmen können. Bei Patienten mit vollflächigen und großen Rissen wird das Anheben des Arms extrem schwierig und die Patienten spüren einen Kraftverlust.
Wenn Risse der Rotatorenmanschette in der Schulter nicht frühzeitig operativ versorgt werden, kann sich der Riss vergrößern und der Muskel zieht sich zurück und entfernt sich vom Knochen. Da diese Muskeln nicht normal funktionieren können, kommt es zu einer fettigen Degeneration innerhalb des Muskels, und der Muskel verliert seine Fähigkeit, sich vollständig zusammenzuziehen. Auf diese Weise ist es unmöglich, die Muskeln, die eine fetthaltige Degeneration entwickeln und sich im fortgeschrittenen Stadium zurückziehen, chirurgisch zu reparieren, oder selbst wenn sie repariert werden, ist die Wahrscheinlichkeit einer erneuten Rissbildung sehr hoch, da eine sehr enge Reparatur erreicht wird.
Die Rekonstruktion der oberen Schulterkapsel ist ein chirurgisches Verfahren, bei dem fortschrittliche, in den letzten Jahren entwickelte geschlossene Operationstechniken zum Einsatz kommen, mit denen Risse der Rotatorenmanschette im Schulterbereich behandelt werden können, die bei dieser Art der Behandlung spät auftreten, rückwärts gerichtet sind und von Fett in den Muskeln begleitet werden, d. h. im Schulterbereich irreparabel sind.
Für welche Patienten ist eine Operation zur Rekonstruktion der oberen Schulterkapsel geeignet?
Die Operation der Superioren Kapselrekonstruktion eignet sich für Patienten mit großflächigen, vernachlässigten und vernachlässigten Rotatorenmanschettenrissen, bei denen die gerissenen Sehnenenden im fortgeschrittenen Stadium nach hinten ausgetreten, also “irreparabel” sind. Allerdings ist die SCR-Operation für diese Patienten nicht geeignet, wenn durch den unbehandelten Riss ein fortgeschrittener Verschleiß im Schultergelenk eingetreten ist.
In diesem Fall ist die einzige Option für Patienten mit Gelenkverschleiß die umgekehrte Schulterprothese. Zusammenfassend lässt sich sagen, dass die obere Kapselrekonstruktion eine geeignete chirurgische Behandlungsmethode für Patienten ist, die noch keinen Verschleiß im Schultergelenk entwickelt haben, aber einen irreparablen Riss der Rotatorenmanschette haben.
Wie wird die Operation zur Rekonstruktion der oberen Schulterkapsel durchgeführt?
Die Operation zur Rekonstruktion der oberen Kapsel wird unter Vollnarkose in einer einzigen Sitzung, aber in zwei Phasen durchgeführt. In der ersten Phase wird ein etwa 15 cm langer Hautschnitt an der Seite des Oberschenkels des Patienten vorgenommen. Die Muskelhaut an der Außenseite des Oberschenkels wird großflächig entfernt. Bei dem entfernten Gewebe handelt es sich nicht um den Muskel selbst, sondern um den Membranteil an der Außenseite. Daher verursacht dieses Gewebe nach der Entfernung keine Beeinträchtigung der Muskelfunktion. Die entfernte Muskelmembran füllt innerhalb von Monaten die gleiche Fläche wie Füllgewebe aus.
In der 2. Phase der Operation wird mit dem geschlossenen chirurgischen Eingriff an der Schulter begonnen. Es werden kleine Schnitte von ca. 1 cm um die Schulter herum gemacht und das Gelenk wird mit Hilfe einer Kameraspitze betreten. Nachdem der Zustand des Gelenks und des Risses mit Hilfe der Kamera beurteilt worden ist, werden der obere Teil des Gelenks und der äußere Teil des Kopfknochens mit Hilfe von Spezialwerkzeugen präpariert. In diese Bereiche werden spezielle Schrauben mit kleinem Durchmesser eingebracht. Auf der Rückseite dieser Schrauben sind speziell entwickelte verstärkte Gewinde angebracht. Diese Gewinde werden durch die zuvor entfernte und vorbereitete Muskelmembran geführt.
Mit einer speziellen Methode, der sogenannten “Elevator-Technik”, wird die Muskelmembran geschlossen in das Gelenk eingebracht. Nachdem die Fäden unter dem Blick der Kamera verknotet wurden, wird die Muskelmembran zwischen dem Gelenkknochen und dem Kopfknochen platziert und fixiert. Diese Muskelmembran bedeckt den Kopfknochen und wirkt als eine Art Rotatorenmanschette und verhindert abnormale Bewegungen und das Reiben der Knochen aneinander, indem sie den Kopfknochen bei Gelenkbewegungen in der Mitte des Gelenks hält. Auf diese Weise nehmen die Schmerzen des Patienten ab und die Funktion der Schulter verbessert sich.
Wie lange dauert die Genesung nach einer superioren Kapselrekonstruktion der Schulter?
Nach einer Operation zur Rekonstruktion der oberen Kapsel werden die Patienten am Tag der Operation zur Beobachtung im Krankenhaus behalten und können am Tag nach der Operation entlassen werden, wenn keine Komplikationen auftreten.
Die Patienten sollten für 6 Wochen nach der Operation einen gepolsterten Schultergurt tragen. In dieser Zeit werden am 15. Tag nach der Operation die Fäden entfernt und die Wunde darf durchnässt werden, d.h. frei gebadet werden.
In der 4. Woche sind Bewegungen mit Hilfe des anderen Arms erlaubt, und ab der 6. Woche sind freie Bewegungen erlaubt. Das Physiotherapie- und Rehabilitationsprogramm wird am Ende der sechsten Woche begonnen. Der Patient darf am Ende des 3. Monats mit leichten und am Ende des 6. Monats mit anstrengenden sportlichen Aktivitäten beginnen.
Welchen Vorteil bietet die überlegene Kapselrekonstruktion für den Patienten?
Die Operation zur Rekonstruktion der oberen Kapsel ist eine Rettungsoperation für das Schultergelenk, wie aus dem oben Gesagten hervorgeht. Mit anderen Worten, dieser Eingriff gehört zu den gelenkschonenden Operationen. Die aus dem Bein entnommene und auf die Schulter übertragene Muskelmembran verhindert die Reibung zwischen den Knochen der Schulter und stoppt den Gelenkverschleiß. Da der Gelenkverschleiß nicht fortschreitet, braucht der Patient keine Schulterprothese. Da der Kopfknochen des Gelenks bei den Bewegungen der Schulter nach der Operation in der Mitte des Gelenks ausgeglichener ist, werden die Bewegungen der Schulter zudem geöffnet und verstärkt. Die Schmerzen des Patienten gehen deutlich zurück, vor allem nachts.
Was sind die möglichen Risiken einer Operation zur Rekonstruktion der oberen Kapsel?
Die allgemeinen Komplikationen, die nach der Operation der superioren Kapselrekonstruktion auftreten können, ähneln denen, die bei anderen allgemeinen Gelenkoperationen auftreten. Die allgemeine Komplikationsrate bei dieser Methode ist jedoch gering. Eine der methodenspezifischen Komplikationen ist die Ruptur der auf die Schulter übertragenen Muskelmembran aufgrund von Abnutzung und Verschleiß. Dieses Risiko konnte jedoch durch die Anwendung moderner Techniken der geschlossenen Schulterchirurgie minimiert werden. Das zweite häufige Problem ist die Ansammlung von Flüssigkeit in dem Bereich, in dem die Muskelmembran entfernt wurde. Auch dieses Problem kann mit einfachen Eingriffen in kurzer Zeit behandelt werden.
Schlussfolgerung
Die Superior-Capsule-Rekonstruktion ist eine gelenkschonende Operationsmethode, die auf dem Prinzip der Muskeltransplantation vom Bein in die Schulter durch eine geschlossene Methode beruht. Sie wurde für vernachlässigte-irreparable Rotatorenmanschettenrisse entwickelt und zeichnet sich durch eine niedrige Komplikationsrate, eine hohe Erfolgsquote und fortschrittliche geschlossene Operationstechniken aus, deren Wirksamkeit in verschiedenen Studien nachgewiesen wurde.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Chirurgie des Hüftgelenksersatzes
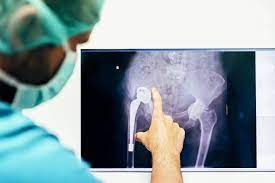
Hüftschmerzen, Bewegungs- und Gehschwierigkeiten sind ein Gelenkproblem, das sich negativ auf das Leben der Menschen auswirkt. Wenn angeborene oder erworbene Störungen und Erkrankungen des Hüftgelenks nicht richtig behandelt werden, kommt es zur Verkalkung des Gelenks. Hüftgelenksverkalkung ist ein dauerhafter Zustand, und die Funktionen der Person können nur durch eine Hüftprothesenoperation verbessert werden.
Ziel der hüfterhaltenden Chirurgie ist es, die Struktur des Hüftgelenks zu erhalten und mit Hilfe geschlossener, arthroskopischer oder minimal offener chirurgischer Eingriffe einige häufig auftretende Hüftprobleme, die frühzeitig erkannt werden, zu beseitigen. So kann bei den meisten Patienten die Entwicklung einer Gelenkverkalkung, die zu einer Hüftprothese führt, verzögert oder verhindert werden. Die hüfterhaltende Operation wird in der Regel bei jungen Erwachsenen durchgeführt, wenn keine Schäden am Gelenk vorliegen, es gibt jedoch keine Altersgrenze.
- Erkrankungen, bei denen häufig eine hüfterhaltende Operation durchgeführt wird;
- Entwicklungsbedingte Hüftluxation
- Impingement-Syndrom der Hüfte
- Labrum-Risse
- Knorpelschäden
- Morbus Perthes
- Verrutschte Oberschenkelepiphyse
- Avaskuläre Nekrose des Hüftkopfes
- Posttraumatische Hüftprobleme
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Arthroskopie der Hüfte
Struktur des Hüftgelenks
Die Hüfte ist das Gelenk, das den Oberschenkelknochen (Femur) und das Becken (Pelvis) miteinander verbindet. Der Kopf des Oberschenkelknochens (Femurkopf) ist rund wie eine Kugel. Der Hüftkopf sitzt in der vom Becken gebildeten Pfanne (Acetabulum) und bildet das Hüftgelenk. Der Hüftkopf und die Pfanne, die das Hüftgelenk bilden, sind mit einer glatten, gleitfähigen Knorpelschicht überzogen. Dieses Knorpelgewebe ermöglicht es den beiden Knochen, bequem aufeinander zu gleiten und sich zu bewegen.
Die Struktur in Form eines dicken Knorpelrings um die Hüftpfanne, die die Gelenkpfanne des Hüftgelenks darstellt, wird Labrum genannt. Während das Labrum die Tiefe der Hüftpfanne vergrößert, sorgt es auch für die Stabilität des Hüftgelenks, indem es den Oberschenkelkopf wie eine Dichtung umschließt. Zahlreiche Bänder und Muskeln in der Hüfte unterstützen ebenfalls die Stabilität des Gelenks.
Was ist eine Hüftarthroskopie?
Die Hüftarthroskopie ist eine geschlossene Operationstechnik, die es dem Orthopäden ermöglicht, die Knochen-, Band- und Knorpelstruktur des Gelenks zu beurteilen und einen chirurgischen Eingriff vorzunehmen. Die Hüftarthroskopie ist ein gelenkschützender Eingriff, der eine frühzeitige Erkennung und Intervention von Gelenkproblemen ermöglicht und so eine schnelle Verkalkung der Hüfte verhindert. Die Hüftarthroskopie ist eine andere und schwierigere Technik als andere Gelenkarthroskopien. Aus diesem Grund erfordert sie eine spezielle Ausrüstung, und für eine erfolgreiche chirurgische Behandlung muss der Facharzt, der den Eingriff durchführt, über eine fortgeschrittene Ausbildung und Erfahrung auf diesem Gebiet verfügen.
Bei der arthroskopischen Operation der Hüfte wird eine Kamera durch ein kleines Loch in das Hüftgelenk eingeführt, und das Bild des Gelenks wird auf den Bildschirm übertragen. Mit Hilfe spezieller chirurgischer Instrumente, die durch andere kleine Löcher in das Gelenk eingeführt werden, führt der Orthopäde den Eingriff durch, während er ihn auf dem Bildschirm beobachtet.
Bei der arthroskopischen Operation werden die intraartikulären Strukturen sehr genau und vergrößert betrachtet. So kann krankes Gewebe viel besser erkannt und behandelt werden. Die arthroskopische Hüftchirurgie ermöglicht einen direkten Zugang zum Gelenk, ohne das umliegende Gewebe zu beschädigen und zu verletzen, und greift nur in das erkrankte Gewebe ein. Bei der arthroskopischen Chirurgie werden Weichteile wie Muskeln und Kapseln, die für die Bewegungen des Gelenks sorgen und die schwer zu heilen und schmerzhaft sind, überhaupt nicht berührt. Dies ist besonders an der Hüfte wichtig. So sind die postoperativen Gelenkbewegungen schmerzfrei und komfortabel. Dies ermöglicht eine frühzeitige und beschleunigte Rehabilitation. Es ermöglicht eine frühere Rückkehr zu einem aktiven Leben und zum Sport. Da im Vergleich zur offenen Operation kleinere Schnitte gemacht werden, ist auch das Infektionsrisiko geringer. Die Hüftgelenksarthroskopie ist eine ambulante Operation, die keinen Krankenhausaufenthalt erfordert.
In welchen Fällen wird eine Hüftarthroskopie durchgeführt?
- bei der Diagnose und Behandlung von Problemen, die nachweislich vom Hüftgelenk ausgehen, deren klinische und radiologische Ursache aber nicht geklärt werden kann
- Entfernung von Knorpelfragmenten, die in das Hüftgelenk gefallen sind, von Geweben, die sich im Gelenk gebildet haben, von Knochenzementfragmenten im Gelenkspalt bei Hüftprothesen
- Im Frühstadium der Hüftarthrose
- Impingement-Syndrom der Hüfte
- Risse des Labrum acetabulare
- Partielle Knorpelschäden
- Erkrankungen der Iliopsoas-Sehne und Bursitis
- Lockerung des Iliotibialbandes
- Reparatur der Gluteus-minimus-Sehne
- Fälle von resistenter Synovitis
- Infektion des Hüftgelenks
Wer kann sich keiner Hüftarthroskopie unterziehen?
Um eine Hüftarthroskopie erfolgreich durchführen zu können, muss der Gelenkspalt auf dem Röntgenbild der Hüfte deutlich sichtbar sein. Ist ein Gelenkspalt nicht zu erkennen, ist die Verkalkung zu weit fortgeschritten. In diesem Fall ist es nicht möglich, den Patienten durch die Entfernung von freiem Kalk und Knorpelfragmenten von seinen Schmerzen zu befreien. Auch bei stark übergewichtigen, adipösen Patienten ist eine Hüftarthroskopie nicht möglich.
Wie wird eine Hüftarthroskopie durchgeführt?
Die Hüfte ist das tiefste Gelenk des Körpers. Die Kugelgelenkform macht es außerdem schwierig, in das Gelenk zu gelangen.
Gleichzeitig befindet sich der Hüftkopf recht tief in der Hüftpfanne, so dass er mit einem Arthroskop schwieriger zu erreichen ist als im Knie- oder Schultergelenk. Dieses Problem konnte durch die Entwicklung neuer chirurgischer Instrumente gelöst werden. Daher können arthroskopische Operationen an der Hüfte im Gegensatz zu anderen Gelenkarthroskopien nur unter fortschrittlichen OP-Bedingungen, einem “Zugtisch” und einer “Skopie” durchgeführt werden.
Zunächst wird das zu operierende Bein auf den Traktionstisch gelegt und das Hüftgelenk durch kontrollierten Zug um 1 cm geöffnet. Durch einen 1 cm langen Einschnitt im Hüftgelenk wird ein Kamerasystem eingeführt, das von einem Gerät begleitet wird, das ein sofortiges Röntgenbild auf dem Bildschirm anzeigt (Scopi). Durch ein oder zwei weitere Löcher werden chirurgische Instrumente in das Gelenk eingeführt, und die Operation wird durchgeführt.
Bei der Hüftarthroskopie werden die intraartikulären Strukturen zunächst durch direkte Visualisierung beurteilt. Extrem kleine Strukturen, die durch Röntgen, Tomographie oder sogar Magnetresonanztomographie nicht erkannt werden können, werden durch Projektion auf einen Fernsehbildschirm deutlich sichtbar. Nachdem der Chirurg die intraartikulären Strukturen der Hüfte arthroskopisch beurteilt und das Problem, das die Schmerzen verursacht, identifiziert hat, beginnt die operative Behandlung.
Je nach dem bei der Hüftarthroskopie festgestellten Defekt und dessen Ausmaß gibt es verschiedene Operationsmethoden, die der Orthopäde bei der Behandlung anwenden kann. Liegt zum Beispiel ein ausgefranster Riss im Labrum vor, der den Rand der Hüftpfanne, dem Sitz des Hüftgelenks, umgibt, wird der beschädigte Teil entfernt, so dass nur intaktes, unverletztes Labrumgewebe übrig bleibt. Wenn der Labrumriss keine Abnutzung des Labrums verursacht hat und einen glatten Rand aufweist, kann die Reparatur ohne Herausschneiden eines Stücks des Labrums durchgeführt werden. Bei einem Impingement-Syndrom der Hüfte werden abnorme Knochenstrukturen abgeraspelt und neu geformt. Sind Knorpelablagerungen, die in das Gelenk eingedrungen sind, die Ursache der Hüftschmerzen, werden diese entfernt und das Innere des Hüftgelenks gereinigt. Kleinere Schäden am Hüftgelenkknorpel können gereinigt und notwendige Eingriffe durchgeführt werden. Bei rezidivierender resistenter Synovitis oder intraartikulärer Infektion der Synovialmembran werden im Gelenk festgestellte Verwachsungen und Verdickungen gereinigt, das Gelenk wird gewaschen und es kann eine Biopsie entnommen werden.
Erholungszeit nach Hüftarthroskopie
Nach einer Hüftarthroskopie bleiben die Patienten in der Regel nur ein oder zwei Tage im Krankenhaus. Je nach dem chirurgischen Eingriff müssen die Patienten eine Zeit lang mit Krücken oder einem Stock mit Armschiene gehen. Es ist wichtig, dass die vom Physiotherapeuten verordneten Übungen, die auf den Zustand des Patienten abgestimmt sind, regelmäßig zu Hause durchgeführt werden.
Zu den Komplikationen, die nach einer Hüftarthroskopie auftreten können, gehören anästhesiebedingte Komplikationen, Infektionen, Blutungen und Schwellungen, Thrombophlebitis, kleine Instrumentenbrüche im Gelenk, Nervenschäden, Schmerzen oder Taubheitsgefühl. Bei arthroskopischen Eingriffen ist die Komplikationsrate im Vergleich zu offenen Eingriffen geringer.
Dank der kleineren Schnitte, die bei minimalchirurgischen Methoden wie der Hüftarthroskopie gesetzt werden, ist es möglich, das Problem, das Schmerzen im Gelenk verursacht, frühzeitig zu erkennen und zu behandeln, mit weniger Blutverlust und weniger Gewebeschäden. Nach einer gelenkschonenden Operation am Hüftgelenk haben die Patienten weniger Schmerzen und können sich in der Genesungsphase leichter bewegen. Die meisten Patienten kehren schon nach kurzer Zeit in ihren Alltag zurück.
Schlussfolgerung
Die Entwicklungen in der Hüftarthroskopie haben zu großen Erfolgen bei der Beseitigung des Problems durch eine geschlossene Operation in der Frühphase geführt, bevor es zu einer fortgeschrittenen Verkalkung in diesem Gelenk kommt. Erkrankungen wie das Impingement-Syndrom der Hüfte und Labrumrisse können mit der Hüftarthroskopie behandelt werden. Die Hüftarthroskopie ist technisch schwieriger als andere Arthroskopien. Wenn die Hüftarthroskopie von erfahrenen, in der Hüftarthroskopie ausgebildeten Orthopäden durchgeführt wird, sind die klinischen Ergebnisse und die Patientenzufriedenheit besser.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Impingement-Erkrankung der Hüfte
Struktur des Hüftgelenks
Das Hüftgelenk ist ein Gelenk, das den Oberschenkelknochen (Femur) und das Becken (Pelvis) miteinander verbindet. Der Kopf des Oberschenkelknochens (Femurkopf) ist rund wie eine Kugel. Der Hüftkopf sitzt in der vom Becken gebildeten Gelenkpfanne (Acetabulum) und bildet das Hüftgelenk. Der Kopf und der Hals des Oberschenkelknochens (Femur) befinden sich innerhalb der Hüftgelenkkapsel. Der Hüftkopf und die Hüftgelenkspfanne, die sich gegenseitig berühren, sind mit einer Knorpelschicht mit glatter Oberfläche überzogen. Dieses Knorpelgewebe ermöglicht ein reibungsloses Gleiten der beiden Knochen übereinander.
Um die Gelenkpfanne der Hüfte befindet sich ein dicker Knorpelring, das Labrum. Das Labrum unterstützt die Stabilität des Hüftgelenks, indem es die Tiefe der Hüftpfanne vergrößert und den Oberschenkelkopf wie eine Dichtung umhüllt. Die Gelenkkapsel und viele starke Bänder, die das Hüftgelenk umgeben, stützen und schützen das Gelenk ebenfalls.
Was ist die Impingement-Krankheit der Hüfte?
Infolge eines vorzeitigen oder inkompatiblen Kontakts des Kugelteils, d. h. des Hüftkopfes, mit der Hüftpfanne während der Bewegung kommt es zu einem Impingement am Gelenkrand. In diesem Fall kommt es zu Schmerzen in der Hüfte, meist in der Leistengegend oder an der Außenseite. Anfangs sind die Schmerzen bei langen Spaziergängen oder sportlichen Aktivitäten stärker ausgeprägt, mit der Zeit können sie aber auch im Alltag spürbar werden. Vor allem bei längerem Sitzen oder Hocken nehmen die Schmerzen zu und verursachen Beschwerden wie Steifheit und Bewegungseinschränkungen. Dieser unangemessene Kontakt und die Kompression, die sich mit der Zeit wiederholen, schädigen den Gelenkknorpel und führen zu einer Verkalkung des Gelenks. Wenn es zu einer Verkalkung des Hüftgelenks kommt, benötigen die Patienten eine Hüftgelenkersatzoperation, um die anhaltenden Schmerzen, die Bewegungseinschränkung und die Gehbehinderung zu beseitigen.
Wie entsteht die Impingement-Krankheit der Hüfte?
Es handelt sich um eine Erkrankung, die durch eine Kompression des Knorpel- und Labrumgewebes zwischen der Verbindung von Hüftkopf und -hals und der Hüftpfanne aufgrund eines übermäßigen Kontakts bei der Bewegung des Hüftgelenks entsteht. Die Impingement-Erkrankung der Hüfte kann in drei Formen auftreten;
- Glas-Typ: Er entsteht durch eine höckerartige Ausstülpung des Knochens an der Stelle, an der Oberschenkelkopf und -hals im Hüftgelenk aufeinandertreffen.
- Zangentyp: Er tritt auf, wenn die Hüftpfanne des Hüftgelenks tiefer liegt und die Deckfläche über dem Oberschenkelkopf vergrößert ist. Bei diesem Typ bildet sich an der Außenseite der Hüftpfanne eine Ausstülpung, die sich wie eine Franse vom Dach aus erstreckt.
- Fälle mit Cam und Pincer Typen zusammen.
Beim Pincer-Typ der Hüft-Impingement-Krankheit stößt der Oberschenkelknochen bei Bewegungen gegen den Vorsprung auf dem Dach der Hüftpfanne, was zu einer Schädigung des Knorpels führt. Beim Cam-Typ reibt der Höcker am Übergang zwischen Oberschenkelkopf und -hals ebenfalls am Labrum, was zu einer Beschädigung und einem Einreißen des Labrums führt. In beiden Fällen führen der Labrumriss und die Knorpelschäden, die durch die wiederholte Reibung und Kompression verursacht werden, in der Zukunft zu einer Verkalkung des Hüftgelenks. Diese hervortretenden und buckelförmigen Verformungen des Hüftgelenks bilden sich bereits im Jugendalter, die Ursache ist jedoch noch nicht vollständig bekannt.
Welche Beschwerden haben die Patienten bei der Impingement-Erkrankung der Hüfte?
Die ersten Beschwerden der Patienten sind plötzliche Schmerzen in der Leistengegend, die nach bestimmten Bewegungen oder Belastungen auftreten. Hüftschmerzen können auch nach längerem Sitzen oder Gehen auftreten. Die Schmerzen treten meist in der Leiste und an der Außenseite der Hüfte auf, können aber auch von der Vorderseite des Oberschenkels in Richtung Knie ausstrahlen. Bei einigen Patienten kann der Schmerz von einem Stechen oder Klicken in der Leiste begleitet sein. Nach der anfänglichen schmerzhaften Phase kann es auch eine Phase völliger Schmerzfreiheit geben. Zunächst nehmen die Schmerzen nach sportlicher Betätigung oder schwerer Arbeit zu. Bleibt das Hüft-Impingement in dieser Zeit unbehandelt, nimmt die Schädigung des Gelenks zu.
Die schmerzfreie Zeit wird kürzer, und die Patienten beginnen, über ständige Schmerzen in der Leiste, der Hüfte und den Beinen zu klagen. Dies führt zu einer Verkalkung des Hüftgelenks. Bei der Hüftarthrose sind die Bewegungen des Gelenks eingeschränkt, es kommt zu Schwierigkeiten beim Gehen und Hinken. Die Schmerzen können nicht nur bei Bewegungen, sondern auch in Ruhe und in der Nacht auftreten. Patienten mit dieser Erkrankung kann nur durch eine Hüftgelenkersatzoperation geholfen werden.
Wie wird die Impingement-Erkrankung der Hüfte diagnostiziert?
Die Kenntnisse und Erfahrungen mit der Impingement-Erkrankung des Hüftgelenks haben in den letzten zehn Jahren erheblich zugenommen. In der Vergangenheit war das Auftreten von Glas und Zange auf dem Röntgenbild der Hüfte unauffällig. Es kann von Fachärzten, die sich nicht mit diesem Thema befassen, immer noch übersehen werden.
Leider führt diese Situation zu einer Verkalkung des Gelenks, da die Patienten nicht frühzeitig behandelt werden können. Da Patienten mit Impingement-Krankheit der Hüfte mit Diagnosen wie Bandscheibenvorfall, Leistenbruch oder Kniemeniskusproblemen behandelt werden, kann sich die Zeit zwischen Diagnose und Behandlung verlängern.
Ein in Hüftproblemen erfahrener Orthopäde vermutet in der Regel eine Impingement-Erkrankung der Hüfte, nachdem er die Krankengeschichte des Patienten gehört und eine Untersuchung durchgeführt hat. Auf Röntgenbildern der Hüfte lassen sich gläserne und zangenartige Verformungen erkennen. Mit Hilfe der Magnetresonanztomographie (MRT) können Knorpel und Labrum beurteilt werden, und es kann eine Differenzialdiagnose für Erkrankungen wie die avaskuläre Nekrose des Hüftkopfes gestellt werden. Mit dem Ultraschall des Hüftgelenks lässt sich das Impingement der Hüfte dynamisch beurteilen. Gleichzeitig können Risse und paralabrale Zysten, insbesondere an der Außenseite des Labrums, per Ultraschall erkannt und gegebenenfalls eine diagnostische Injektion durchgeführt werden. In der Frühphase der Impingement-Erkrankung der Hüfte kann es vorkommen, dass im MRT kein signifikanter Befund festgestellt wird. In diesem Fall liefern eine eingehende Untersuchung und eine Röntgenauswertung die wertvollsten Daten für die Diagnose der Impingement-Erkrankung.
Behandlung der Impingement-Krankheit der Hüfte
Bei der Behandlung der Impingement-Erkrankung der Hüfte sollten zunächst einige Maßnahmen ergriffen werden, um die Kompression in der Hüfte zu verringern. Dazu gehören: nicht auf dem Boden hocken, nicht in einem niedrigen Sitz sitzen, die Hüfte nicht nach innen oder außen drehen oder ein übermäßiges Beugen zum Körper hin vermeiden, anstrengende sportliche Aktivitäten vermeiden und Gewicht verlieren. Während der schmerzhaften Phase können Ruhe, verschiedene Schmerzmittel und einige entzündungshemmende Medikamente eingesetzt werden. Danach werden Physiotherapie und ein Bewegungsprogramm empfohlen. In leichten Fällen kann unter Ultraschallkontrolle eine Injektion von plättchenreichem Plasma (TZP oder PRP) in das Hüftgelenk und das Labrum vorgenommen werden. Eine geschlossene chirurgische Behandlung mit einer Hüftarthroskopie wird in Fällen durchgeführt, die auf die Vorsichtsmaßnahmen und Behandlungen nicht ansprechen, oder in Fällen, in denen ein erheblicher Riss oder Knorpelschaden im Labrum festgestellt wird.
Was ist eine Hüftarthroskopie?
Obwohl die Methode der Hüftarthroskopie chirurgisch-technische Schwierigkeiten mit sich bringt und eine spezielle Ausbildung des Orthopäden erfordert, hat sie einen Durchbruch bei der Diagnose und Behandlung dieser Krankheit gebracht. Die Hüftarthroskopie, die mit dünnen Instrumenten, die durch kleine Schnitte eingeführt werden, geschlossen durchgeführt wird, ist keine Methode, die gesundes Gewebe beschädigt, wie die großen Schnitte, die bei den alten offenen Operationsmethoden und der Entfernung des Hüftkopfes aus der Gelenkpfanne durch Durchtrennen eines Teils des Knochens angewandt werden. Daher ist die Hüftarthroskopie eine viel angenehmere Operation für den Patienten und hat eine kürzere Erholungszeit.
Die häufigsten Erkrankungen, bei denen heute eine Hüftarthroskopie durchgeführt wird, sind die Impingement-Erkrankung der Hüfte, ein Labrumriss oder eine Kombination aus beidem. Bei der Hüftarthroskopie wird komprimiertes Gewebe gereinigt, knöcherne Vorsprünge werden abgefeilt und beschädigtes Gewebe repariert. Die Hüftarthroskopie ist eine gelenkschonende Operationsmethode, die das Risiko verringert, dass Hüftgelenksprobleme fortschreiten und zu Verkalkungen und Prothesenoperationen führen.
Erholungsphase nach einer Hüftarthroskopie
In der Regel können die Patienten noch am selben Tag nach der Operation nach Hause gehen. Je nach dem postoperativen Verfahren und der Empfehlung des Orthopäden müssen die Patienten möglicherweise eine Zeit lang Krücken benutzen. Darüber hinaus sollten die Patienten die ihnen empfohlenen Übungen regelmäßig zu Hause durchführen. Patienten mit Muskelschwäche oder Bewegungsschwierigkeiten werden in ein Physiotherapie- und Rehabilitationsprogramm aufgenommen. Die meisten Patienten kehren schon nach kurzer Zeit in ihren Alltag zurück. Die Rückkehr zum aktiven Sport kann je nach Zustand des Patienten 2-4 Monate dauern. Die Zeit zwischen der Diagnose und der chirurgischen Behandlung ist ein wichtiger Faktor für den Erfolg der arthroskopischen Operation bei Impingement-Erkrankungen der Hüfte.
Komplikationen bei der Hüftarthroskopie
Obwohl selten, können bei der Hüftarthroskopie einige Risiken auftreten. Dazu gehören allgemeine Komplikationen im Zusammenhang mit der Anästhesie, Infektionen im Gelenk, Blutungen und Schwellungen, Thrombophlebitis, Gefäß- und Nervenschäden, Bruch von kleinen Instrumentenspitzen im Gelenk, Schmerzen oder Taubheitsgefühl. Im Vergleich zur offenen Hüftoperation ist das Risiko dieser Komplikationen bei der Hüftarthroskopie geringer.
Schlussfolgerung
Kleine strukturelle Unterschiede im Hüftgelenk, die in jungen Jahren nicht erkannt werden, können zu einer Hüft-Impingement-Erkrankung führen, insbesondere durch wiederholte schwere Arbeit oder Belastung bei anstrengenden sportlichen Aktivitäten. Es ist wichtig, frühzeitig vorbeugende Maßnahmen zu ergreifen und den notwendigen chirurgischen Eingriff mit einer Hüftarthroskopie durchzuführen. Andernfalls können wiederholtes Impingement und Abnutzung zu einer Schädigung des Hüftknorpelgewebes und damit zu einer Gelenkverkalkung führen.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Verlängerungsoperation

Die Verlängerungsoperation ist ein chirurgischer Eingriff, der von Fachärzten für Orthopädie durchgeführt wird, um die Knochen in Armen und Beinen zu verlängern und die Funktionalität zu erhöhen. Abgesehen von Defekten, die durch Gründe wie Beinlängendifferenzen, schlecht verwachsene Knochenbrüche infolge erfolgloser Behandlung, angeborene Defekte und Entwicklungsstörungen verursacht werden, kann sie auch aus ästhetischen Gründen durchgeführt werden.
Das Größenwachstum erfolgt auf natürliche Weise im Laufe der Jahre während des Wachstums und der Entwicklung. Genetische Faktoren, hormonelle Ursachen oder chronische Krankheiten können jedoch zu Kleinwuchs führen. Obwohl Kleinwuchs oder unproportionierte Gliedmaßen nicht als Krankheit angesehen werden, können sie soziale, psychologische und funktionelle Nachteile verursachen, die sich radikal auf das Leben des Betroffenen auswirken. Dank der heute angewandten chirurgischen Methoden lassen sich diese Probleme vermeiden.
- Wer kann sich einer Verlängerungsoperation unterziehen?
- Abhängig von der Knochenstruktur kann sie ab einem Alter von 4-5 Jahren durchgeführt werden.
- Die Behandlung von Zwergenwuchs beginnt bereits in jungen Jahren
- Im Allgemeinen ist die Altersspanne von 20 bis 45 Jahren die geeignetste Zeitspanne.
Für wen wird die Verlängerung beantragt?
“Verlängerungsoperationen können je nach Knochenstruktur ab einem Alter von 4-5 Jahren durchgeführt werden. Insbesondere die Behandlung von Zwergenwuchs wird in einem frühen Alter begonnen. Da die Bildung neuen Knochengewebes und der Heilungsprozess mit zunehmendem Alter schwieriger werden, ist die Altersspanne von 20-45 Jahren am besten geeignet. Es ist möglich, die Körpergröße durch eine Verlängerungsoperation um 10-15 cm zu erhöhen, doch sollten Probleme wie die Verschlechterung der Bein-Körper-Proportion, die bei einer übermäßigen Vergrößerung auftreten kann, in Betracht gezogen werden. “
Techniken für die Verlängerung
Anstelle von externen Fixateuren werden heute immer häufiger interne Fixateure verwendet, die im Körperinneren platziert werden und von außen gesteuert werden können. Es gibt auch Techniken, bei denen beide Methoden kombiniert werden.
Interne Methoden mit speziell entwickelten Nägeln erfordern keine externe Stabilisierung und bieten daher eine größere Mobilität und Funktionalität während des Verlängerungsverfahrens.
- externe Methode
Bei der externen Methode werden orthopädische Verlängerungsvorrichtungen außerhalb des Körpers verwendet. Es gibt externe Fixateure wie den TSF (Taylor Spatial Frame) und das Ilizarov-Gerät.
- interne Methode
Orthopädische Verlängerungsvorrichtungen, die im Inneren des Knochens platziert und von außen gesteuert werden, nennt man interne Vorrichtungen, wie z. B. Precice®. Da sich bei dieser Methode kein Teil außerhalb des Körpers befindet, verursacht sie keine Bewegungseinschränkung.
- was ist Precice 2 und wie funktioniert es?
Precise 2 ist ein orthopädischer Verlängerungsnagel in Form eines verriegelten Metallstabs. Er wird durch einen kleinen Einschnitt in den Knochenkanal eingeführt. Nach der Operation erhält der Patient eine spezielle Fernbedienung. Wenn diese Fernbedienung über das Bein gelegt wird, bewirken die darin enthaltenen Magnete, dass sich der Magnetmotor von Precise® allmählich ausdehnt. Mit der Verlängerung des Nagels verlängert sich also auch der Knochen.
Precise®-Nägel können verschiedene Längen und Durchmesser haben, aber die Knochenstruktur des Patienten muss dafür geeignet sein.
Der Knochendurchmesser muss breit genug sein, damit der Nagel in den Knochenkanal passt.
Neben dem Knochendurchmesser muss auch die Knochenlänge für die Einbringung des Nagels ausreichend sein.
Die kürzeste Precise®-Nagellänge beträgt ca. 160-170 mm für die Tibia und das Femur.
Aus diesem Grund wird eine Entscheidung durch Messungen mit Röntgenstrahlen getroffen.
Precise® ist präzise und kontrollierbar. Er kann programmiert werden, um eine schnelle Heilung zu unterstützen.
3. kombinierte Methode
Es handelt sich um eine Kombination aus interner und externer Technik. Ein intraossärer Nagel wird zusammen mit einem externen Fixateur verwendet.
Der Nachteil dieser Technik ist, dass das Infektionsrisiko
aufgrund der Verwendung beider Implantate höher ist.
Außerdem sind drei Operationen erforderlich: erstens das Einsetzen des Nagels und das Anbringen des externen Fixateurs, zweitens das Entfernen des externen Fixateurs und die Verriegelung des Nagels und schließlich die Entfernung des Nagels.
Wie kann man an Höhe gewinnen?
Jede Entscheidung für einen chirurgischen Eingriff, auch aus ästhetischen Gründen, ist ein wichtiger Schritt. Daher sollte der Patient über die anzuwendenden chirurgischen Techniken, das allgemeine Verfahren sowie den prä- und postoperativen Ablauf informiert werden.
Der Eingriff dauert etwa 1,5 bis 3 Stunden. Die Verlängerung wird durch die Fähigkeit des Körpers erreicht, von sich aus neues Knochengewebe zu bilden. Zusammen mit dem Knochengewebe passen sich auch die umliegenden Weichteile, Bänder, Blutgefäße und Nerven an diese Bildung an. Daher ist es nicht notwendig, Knochengewebe aus einem anderen Teil des Körpers zu entnehmen oder das Weichteilgewebe mit separaten Verfahren zu verlängern.
Im Allgemeinen besteht das Verfahren darin, den zu verlängernden Knochen chirurgisch zu durchtrennen und die beiden Hälften des durchtrennten Knochens nach und nach mit verschiedenen Methoden zu trennen. Nachdem die gewünschte Länge erreicht ist, verfestigt sich der Knochen, bis er das Körpergewicht wieder tragen kann, bildet das Knochengewebe und die Verlängerung ist erreicht.
Zunächst wird der zu verlängernde Knochen durchtrennt, dieser Vorgang wird Osteotomie genannt. Das Bein wird mit externer oder interner Fixierung, d. h. mit Fixierungsmethoden, befestigt. Die externe Fixierung erfolgt in der Regel mit einem ringförmigen Apparat, der an der Außenseite des Beins befestigt wird, während bei der internen Fixierung nagelähnliche Materialien im Inneren des Knochens angebracht werden.
Der anschließende Behandlungsprozess erfolgt in zwei Phasen;
- die Ablenkungsphase:
Der durch den Schnittvorgang zweigeteilte Knochenbereich (Osteotomiebereich) wird langsam und kontinuierlich entlang der Achse voneinander getrennt und abgetragen (Distraktionsosteogenese). Bei externer Kontrolle des bei der Methode verwendeten Materials wird in Intervallen eine Gesamterweiterung von 1 mm pro Tag erreicht. In dem Raum zwischen den Knochenenden wird neuer Knochen aus körpereigenem Knochengewebe gebildet. Zu Beginn dieser Phase beginnen die Patienten in der Regel, mit Hilfe von Krücken zu gehen.
- die Konsolidierungsphase:
Die zweite Phase ist die Heilungs- und Konsolidierungsphase, die sogenannte Konsolidierung. Wenn die gewünschte Länge erreicht ist, verhärtet sich das Knochengewebe in der Kavität. Zusammen mit dem Knochengewebe wächst auch das umgebende Weichteilgewebe in gleichem Maße. In dieser Phase beginnt der Patient allmählich, die behandelte Gliedmaße stärker zu belasten und ohne Krücken zu gehen.
Wissenschaftliche Perspektive
In der späten Phase der Knochendehnung werden Interleukine freigesetzt und wirken zusammen mit Wachstumsfaktoren, die von Thrombozyten im lokalen Hämatom freigesetzt werden, um mesenchymale Stammzellen anzuziehen, zu vermehren und in Osteoblasten und andere differenzierte mesenchymale Zellen zu differenzieren. Diese wiederum produzieren Matrix, Kollagenfasern und Wachstumsfaktoren.
Sobald eine feste Fixierung erreicht ist, löst die Distraktion die intramembranöse Knochenbildung aus. Mit fortschreitender Distraktionsphase entstehen in der Distraktionshöhle unterschiedliche Zonen mit nicht mineralisiertem Knochen im Zentrum und remodellierendem und mineralisierendem Knochen in der Peripherie. Während der Konsolidierung nimmt die hohe Konzentration anabolischer Wachstumsfaktoren in der Regeneration mit der Zeit ab, während reifer kortikaler und spongiöser Knochen gebildet wird.
Systemische Erkrankungen, angeborene Knochendefekte, Drogen und Substanzmissbrauch können die Qualität und Quantität des regenerierten Knochens häufig negativ beeinflussen.
Komplikationen bei Operationen zur Verlängerung der Körpergröße
Wie bei jedem anderen chirurgischen Eingriff können auch bei Verlängerungsoperationen Komplikationen auftreten.
Es kann zu Infektionen im Bereich der Stifte und Drähte der verwendeten Apparatur, im Bereich der Schnitte oder im Knochen kommen.
Durch frühzeitige Erkennung und Vorkehrungen bei der Nachsorge und Selbstpflege des Patienten kann dieses Risiko vermieden werden.
An der Stelle, an der der Eingriff vorgenommen wird, kann sich ein Ödem bilden. Dies ist jedoch in der Regel ein vorübergehender Zustand. An den Applikationsstellen können Narben entstehen. Die meisten Narben verschwinden im Laufe der Zeit und verursachen keine Probleme. Während des Eingriffs werden Nerven und Blutgefäße beim Einsetzen des Geräts in den Knochen so weit wie möglich geschont, es besteht jedoch die Gefahr einer Beschädigung. Dies ist jedoch eine sehr seltene Komplikation. Eine mögliche Nervenverletzung kann zu einem vorübergehenden oder dauerhaften Verlust von Gefühlen oder Bewegungen führen. Ein neuer chirurgischer Eingriff wird die Genesung unterstützen. Verletzte Blutgefäße können, je nach Schwere der Verletzung, zu Blutverlust führen. Die Verletzung eines großen Blutgefäßes ist sehr selten und muss operativ behoben werden.
Ein Blutgerinnsel in einer Beinvene wird als tiefe Venenthrombose (DVT) bezeichnet. Diese Gerinnsel können in den ersten Tagen nach der Operation auftreten. Wenn das Gerinnsel abbricht und in die Lunge wandert, kann es zu ernsthaften Atemproblemen führen. Eine TVT tritt bei weniger als 1 Prozent der Patienten auf. Bewegung nach der Verlängerungsoperation kann das Risiko einer TVT verringern. Das regionale Schmerzsyndrom tritt auf, wenn die Nerven nach einer Operation überreagieren. Häufige Symptome sind Schmerzen, Schwellungen, Steifheit und Berührungsempfindlichkeit. Die Behandlung erfolgt in der Regel mit Schmerzmitteln und Physiotherapie.
Postoperativer Genesungsprozess
Der Verlängerungsprozess, der durch die Trennung der abgeschnittenen Knochenenden unter Kontrolle des eingeführten Geräts erfolgt, wird 1 Woche bis 10 Tage nach der Operation begonnen. Dies ermöglicht die Reifung von Blutgefäßen und Weichteilen zwischen den beiden Knochenenden im Osteotomiebereich und die Heilung der Operationswunden. In dieser Phase darf der Patient mit einer Gehhilfe gehen.
Die Knochenneubildung und der Fortschritt werden durch Nachuntersuchungen und Röntgenaufnahmen überwacht.
Bei einer durchschnittlichen Verlängerung von 7-8 cm kann es etwa 4 Monate dauern, bis der neu gebildete Knochen vollständig verheilt und gefestigt ist. In diesem Stadium sollte der Patient von der Gehhilfe entwöhnt werden und nur noch mit einer Krücke oder gar nicht mehr gehen. Jetzt beginnt der Patient, aktiv in sein praktisches Leben zurückzukehren.
In diesem Prozess sind krankengymnastische Anwendungen und Nachsorge wichtig
, damit sich der Knochen und das umgebende Gewebe an die Neubildung anpassen und die Beweglichkeit verbessern können.
Man kann sagen, dass für jede Verlängerung um 2 cm eine Erholungszeit von etwa 1 Monat erforderlich ist.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Contact
- 3111 West Allegheny Avenue Pennsylvania 19132
-
1-982-782-5297
1-982-125-6378 - support@consultio.com

