1) Augenkrankheiten

Erkennen Sie Ihre Sehprobleme frühzeitig und treffen Sie die notwendigen Vorkehrungen mit den von Fachärzten erstellten Checkup-Programmen zur Erkennung Ihrer Sehfehler.
Gesunden Menschen wird empfohlen, einmal im Jahr eine Augenuntersuchung durchführen zu lassen.
Die Netzhaut ist die Netzwerkschicht, die die Rückwand des Augapfels wie eine Tapete bedeckt und aus Sehzellen besteht. Dabei besteht die Netzhaut aus 10 Schichten in sich selbst, die Netzhautschicht ist der komplexeste und empfindlichste Punkt des Auges. Die Netzhaut ermöglicht es, das Licht als Bild an unser Gehirn weiterzuleiten, und auf diese Weise können wir sehen. Probleme, die in der Netzhaut auftreten, sind keine Augenkrankheit, sondern eine Augenkrankheit. Eine frühzeitige Diagnose ist an dieser Stelle sehr wichtig.
Es wird empfohlen, einmal im Jahr eine refraktive Untersuchung durchführen zu lassen, um Sehprobleme wie Kurzsichtigkeit, Weitsichtigkeit, Astigmatismus, Alterssichtigkeit und Keratokonus zu erkennen und die grundlegenden Daten zu erhalten, die für die Anwendung von Behandlungen zur Verbesserung Ihrer Sehqualität erforderlich sind. Damit die Ergebnisse der refraktiven Untersuchung einwandfrei sind, sollten Sie mindestens 5 Tage vor dem Untersuchungstermin keine Kontaktlinsen mehr tragen,
Laser
Allgemeine Informationen
Bei welchen Krankheiten wird die Augenlaserbehandlung eingesetzt?
Sie wird bei der Behandlung von Brechungsfehlern wie Kurzsichtigkeit, Astigmatismus und Weitsichtigkeit eingesetzt.
Wie lange dauert eine Augenlaseroperation?
Die Laserbehandlung dauert etwa 4-5 Minuten für jedes Auge und ist schmerzfrei. Es ist sehr wichtig, dass sich der Patient während der Behandlung wohlfühlt und die Anweisungen des Arztes befolgt. Nach Beendigung der Behandlung wird der Patient aus dem Laserraum geführt, ohne die Augen zu verbinden.
Arten der Laser-Augenlinsenoperation Arten der Laser-Augenlinsenoperation
Es gibt 13 verschiedene Methoden und die neueste Technologie bei der Laserbehandlung, die im Volksmund als Augenlaserkorrektur bezeichnet wird. Die Augenuntersuchung für eine Laserbehandlung dauert etwa eineinhalb Stunden und erfordert eine Untersuchung mit ausführlichen Untersuchungen.
Vergeht die Augenerkrankung nach einer Laseroperation?
Nach der Laserchirurgie werden die Augenfehlsichtigkeitsgrade auf +/- 0,50 gebracht. Beim Lasern wird angestrebt, ohne Brille so viel zu sehen, wie man mit Brille sehen kann. Zahlen von 0,5 und darunter sind brillenfreie Werte und werden als erfolgreich empfunden. Wird gelasert, während die Werte noch weiter steigen, müssen Sie möglicherweise wieder eine Brille tragen. Deshalb sollten die Werte mindestens 1 Jahr lang nicht ansteigen. Nach dem Laser bleiben 95 % der Kurzsichtigen und 70 % der Weitsichtigen brillenfrei.
Bis zu wie vielen Ziffern wird das Augenkratzen durchgeführt?
Menschen mit Kurzsichtigkeit bis zu -10 Dioptrien Menschen mit Astigmatismus bis zu 6 Dioptrien Menschen mit Astigmatismus bis zu 6 Dioptrien Menschen, die das Bedürfnis nach einer Brille verspüren und keine Brille tragen wollen, können bei geeigneter Augenstruktur beliebig oft gelasert werden.
Welches Alter ist für eine Augenlaserbehandlung geeignet?
Die Laseroperation kann ab dem 18. Lebensjahr durchgeführt werden.
Bei wem wird die Laserbehandlung angewendet?
Personen über 18 Jahre
Menschen mit geeigneter Hornhautdicke
Personen mit einer Kurzsichtigkeit von bis zu -10 Dioptrien
Menschen mit Astigmatismus bis zu 6 Dioptrien
Personen mit einer Weitsichtigkeit von bis zu +4 Dioptrien
Diejenigen, die nicht an systematischen Krankheiten wie Diabetes, Rheuma
Personen, die keine anderen Augenerkrankungen haben (Hornhautverkrümmung, Augendruck usw.)
Nicht schwanger oder in der Stillzeit
Die Voraussetzungen für das Augenkratzen sind wie oben beschrieben. Entgegen der landläufigen Meinung ist die Lasermethode nicht neu, sondern eine Behandlungsform, die bereits seit 1990 erfolgreich angewendet wird. Die Laserbehandlung, die im Volksmund als Augenkratzen bekannt ist, wird zur Behandlung von Brechungsfehlern wie Kurzsichtigkeit, Weitsichtigkeit und Astigmatismus eingesetzt.
Achtung: Wenn die Patienten, die mit dem Laser untersucht werden, Kontaktlinsen tragen, sollten sie diese mindestens 5 Tage vor der Untersuchung absetzen und bis zur Untersuchung nicht mehr verwenden.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Laser-Behandlungsverfahren
Wie wird die Laseruntersuchung durchgeführt?
Zur Bestimmung der bei der Laserbehandlung anzuwendenden Augenlaseroperation sollte eine eingehende Augenuntersuchung durchgeführt werden. Bei der Untersuchung sollten die Sehschärfe und die Anzahl der Brillengläser bestimmt, eine Hornhauttopografie erstellt, eine biomikroskopische Untersuchung durchgeführt und schließlich der Augendruck gemessen werden.
Systemische Faktoren wie Alter, Diabetes, Kropf, Bluthochdruck sollten eingehend befragt werden, und je nach Bedarf sollten erweiterte Wavefront- oder Topolazer-Untersuchungen durchgeführt werden.
Bei welchen Untersuchungen ist eine Laserbehandlung notwendig?
Für die Laserbehandlung wird eine detaillierte topografische Analyse der Hornhautschicht des Auges mit dem Topografiegerät durchgeführt und die Dicke der Hornhaut berechnet. Die Hornhautdicke ist ein ebenso wichtiger Parameter wie die Augenzahl.
Wie führt man eine Augenuntersuchung mit Tropfen durch?
Nach dem Einträufeln eines pupillenerweiternden Tropfens und einer Verweildauer von ca. 30 Minuten werden die Augenzahlen erneut bestimmt und eine detaillierte Fundusuntersuchung (Gefäß- und Nervenschichten der Netzhaut) durchgeführt. Wenn Objekte und Bereiche wie Verdünnungen, Risse, Löcher in der Netzhaut vorhanden sind, werden diese Vergrößerungen in erster Linie mit der Argon-Laser-Methode behandelt. Die Anwendung des Argonlasers kann eine Verschiebung der Augenlaseroperation um 3 Wochen erfordern. Dieses Verfahren ist jedoch vor einer Augenlaseroperation unbedingt erforderlich. Nach der Vorbehandlung ist die Augenlaseroperation sicherer und das Verfahren angenehmer.
Was sollte vor einer Laserbehandlung beachtet werden?
Es schadet nicht, am Tag der Augenlaserbehandlung zu essen.
Nur vor einer Augenlaseroperation;
Sie sollte kein Augen-Make-up tragen,
Er sollte kein Parfüm tragen,
Sollte keine Blutverdünner trinken.
Welche Verfahren werden bei einer Laserbehandlung durchgeführt?
Bei der Augenlaseroperation wird zunächst eine sterile Abdeckung auf das Auge des Patienten gelegt, dann werden die Augenlider mit einem speziell angefertigten Gerät geöffnet, um zu verhindern, dass sich die Augen während der Behandlung schließen. Die Augenlaseroperation dauert etwa 4-5 Minuten pro Auge, und dank der aufgetragenen Betäubungscremes spürt der Patient während der Augenlaseroperation keine Schmerzen. Es ist sehr wichtig, dass sich der Patient während des Augenlaserns wohl fühlt und die Anweisungen befolgt. Die Augen werden nach dem Augenlasern nicht bandagiert, aber es kann eine Spezialbrille eingesetzt werden, um die Empfindlichkeit der Augen nach dem Augenlasern zu verhindern.
Was ist nach einer Laserbehandlung zu beachten?
Der Patient, dessen Laserbehandlung abgeschlossen ist, wird etwa eine halbe Stunde lang behalten und zur Kontrolluntersuchung gebracht. Nach dieser Kontrolle wird der Patient wieder entlassen. Am ersten Tag ist es normal, dass die Augen 3 bis 4 Stunden lang verschwommen sehen oder stechen, brennen und tränen. Es ist sehr wichtig, die Medikamente wie vom Augenarzt empfohlen anzuwenden. Wenn nach einer Augenlaseroperation Kopfschmerzen auftreten, kann ein Schmerzmittel ohne Blutverdünner eingenommen werden. Am Tag der Augenlaseroperation wird nicht empfohlen, nach der Laserbehandlung Auto zu fahren oder am selben Tag zur Arbeit zu gehen. Nach einer Augenlaseroperation sollten Sie staubige Umgebungen meiden und die behandelten Augen in den ersten 24 Stunden nicht reiben, jucken, berühren oder waschen. Bei der Verwendung von Seife und Shampoo am ersten Tag nach dem Augenlasern sollte der Kontakt mit den Augen vermieden werden.
Nach einer Augenlaseroperation sollten für etwa 3 bis 6 Monate künstliche Tränenflüssigkeitstropfen verwendet werden, die der Augenarzt empfiehlt.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
LÄCHELN LASER / RELEX
Bei welchen Patienten wird die Smile-Laser-Behandlung angewendet?
Die Smile-Laserbehandlung ist eine der personalisierten oberflächlichen Laserbehandlungen, die wir normalerweise bei Augen mit dünner Hornhaut und nicht sehr starker Kurzsichtigkeit und Astigmatismus anwenden. Nach einer eingehenden Untersuchung kann die Smile-Laser-Behandlung bei Personen angewendet werden, deren Augenstruktur für eine Operation durch den Arzt geeignet ist.
Sie ist eine geeignete Behandlungsmethode für Sportler und Berufsgruppen, die dem Risiko von Stoß- und Druckbelastungen ausgesetzt sind.
Wer ist Relex Smile Laser Not Applicable?
Als Ergebnis eingehender Untersuchungen und Prüfungen können Menschen, deren Augenstruktur für eine Operation durch den Arzt geeignet ist, mit dem Laser behandelt werden. Bei der Behandlung von Kurzsichtigkeit und Astigmatismus handelt es sich um eine lasertechnische Methode, die die Möglichkeit bietet, bis zu -10 Zahlen bei Kurzsichtigkeit und bis zu -5 Zahlen bei Astigmatismus mit der personalisierten klingenlosen SMILE-Lasermethode zu behandeln.
Wie wird die Relex Smile Laserbehandlung angewendet?
Mit der Zeiss Visumax Femtosekunden-Technologie wird in einem einzigen Schritt ein dünnes Lentikel (scheibenförmiges Gewebe) in der vorderen Schicht des Auges (Hornhaut) erzeugt. Der Chirurg entfernt das erzeugte Lentikel aus der Hornhaut durch eine 2,0 mm große Öffnung in der Hornhaut. Es ist nicht notwendig, eine Klappe (Ventil) zu schneiden. Der Brechungsfehler des Auges wird korrigiert, indem die Form der Hornhaut durch die Entfernung des Lentikels verändert wird. Die Biomechanik der Hornhaut wird weniger beeinträchtigt, da keine Klappe gebildet wird.
Was ist der Unterschied zum Smile Laser?
SMILE (Small Incision Lenticule Extraction) und No-Touch-Lasertechnologien haben in den letzten Jahren als Behandlungsmethode für Myopie und Astigmatismus an Bedeutung gewonnen. Mit diesen Technologien werden erfolgreiche Ergebnisse bei Myopie- und Astigmatismusproblemen erzielt, und nach dem Lasern treten weniger Probleme mit trockenen Augen auf.
Warum Smile Laser?
Behandlung von Kurzsichtigkeit bis zu -10 und von Astigmatismus bis zu -5
Schutz der Biomechanik der Hornhaut
Geeignet für dünne Hornhautstrukturen
Inzisionslose Operation mit geschlossener Operationstechnik
Einstufige Operation
Sichere Wiederherstellung
ATHLETEN HABEN MIT SMILE LASER EINEN VORTEIL
Die SMILE-Methode bietet einen erheblichen Vorteil gegenüber anderen Methoden, da die mechanische Festigkeit der Hornhaut des Patienten erhalten bleibt. Diese Methode ist besonders vorteilhaft für Sportler und Menschen mit einem stressigen Arbeits- und Ausbildungsleben. Ein wichtiger Vorteil für Menschen, die Sport treiben, besteht darin, dass sie nach der Behandlung in kürzester Zeit zu ihrem Sport zurückkehren können.
Bei dieser Behandlung handelt es sich um einen personalisierten, berührungslosen Laser, der die Technologie der Iriserkennung nutzt. Mit der Iriserkennung können die Drehungen des Auges um seine Achse berechnet werden, und diese Methode ermöglicht es uns, Astigmatismus in der genauesten Achse zu behandeln.
WAS WIRD SICH MIT DEM SMILE LASER IN IHREM LEBEN ÄNDERN?
Sie können Ihre Uhr und Ihr Gesicht im Spiegel gut erkennen.
Sie können ein natürliches Aussehen und eine natürliche Sicht ohne Brille und Linsen erhalten.
Sie können Komfort und mehr Erfolg bei Ihren sportlichen Aktivitäten erreichen.
Sie sind weniger anfällig für Witterungseinflüsse wie Wind und Regen.
Sie können Ihre Lebensqualität verbessern, indem Sie sich von den Einschränkungen befreien, die Sie bei Ihren täglichen Aktivitäten erfahren, weil Sie nicht klar sehen können.
Häufig gestellte Fragen
Wie hoch sollte die Hornhautdicke für Smile Laser sein?
Die Hornhaut sollte mindestens 500 Mikrometer dick sein. In einigen besonderen Fällen kann die Smile-Methode auch bei einer Dicke von 490 Mikrometern in Betracht gezogen werden.
Was ist der Smile Laser Heilungsprozess?
Es dauert etwa 10-15 Minuten. Die Genesung nach dem Smile Laser erfolgt schnell. Bereits am nächsten Tag nach der Operation kann der Patient wieder arbeiten und mit Sportarten wie Gehen und Joggen beginnen. Wassersportarten können in einer Woche begonnen werden, Aufprallsportarten wie Karate und Kickboxen in 1-2 Wochen.
Wird der Smile Laser bei Hyperopie eingesetzt?
Diese Methode kann bei der Behandlung von Kurzsichtigkeit und Astigmatismus angewendet werden. Für die Behandlung der Hyperopie werden als Ergebnis der durchgeführten Tests andere, vom Arzt empfohlene alternative Methoden empfohlen.
Wie lange dauert das verschwommene Sehen nach dem Smile Laser?
Das verschwommene Sehen nach der Operation kann etwa 2-3 Stunden andauern. Es ist sehr wichtig, dass Sie die vom Arzt empfohlenen Tropfen nach der Behandlung regelmäßig anwenden, um einen gesunden Heilungsprozess zu gewährleisten.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
iLASIK (iDesign Wavefront)
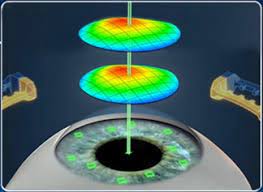
Was ist i-Lasik Laser?
Im Durchschnitt haben 80 % der Menschen weltweit einen Refraktionsfehler.
Die refraktive Chirurgie wird seit 1980 angewandt, und die Methode, die die zuverlässigsten Ergebnisse bei der Behandlung von Brechungsfehlern liefert, ist die Lasermethode. Mit der sich entwickelnden Technologie können Brechungsfehler wie Myopie (Sehschwäche in der Ferne), Hyperopie (Sehschwäche in der Nähe) und Astigmatismus (Unschärfe des Bildes) mit dem Laser behandelt werden.
Das Ziel der Laserbehandlung ist es, die Lebensqualität der Menschen zu erhöhen und ihnen ein angenehmeres Leben zu ermöglichen. Die heute weltweit am weitesten verbreitete Behandlungsmethode zur Behandlung von Refraktionsfehlern ist die I-LASIK (Laser Assisted insitu Keratomilluesis). Diese Methode ist individuell und wird nach eingehender Untersuchung und Diagnose in Übereinstimmung mit der Augenstruktur des Patienten durchgeführt.
Bei wem wird i-Lasik Laser durchgeführt?
Über 18 Jahre alt
Myopie bis zu 10, Hyperopie bis zu 6 und Astigmatismus bis zu 4 Grad
Personen mit einer ausreichend dicken Hornhautschicht
Diejenigen, die nicht an systematischen Krankheiten wie Diabetes, Rheuma
Als Ergebnis der Voruntersuchung und der Untersuchungen kann die I-Lasik-Laserbehandlung bei Personen angewandt werden, deren Augenstruktur für eine Operation durch den Arzt geeignet ist.
Wie wird die i-Lasik-Chirurgie durchgeführt?
Bei der i-Lasik-Anwendung wird das gesamte Verfahren mit der Wellenfront- und Idesign-Technologie speziell für den Patienten geplant und in Kombination mit dem Augenerkennungssystem können selbst kleinste Defekte korrigiert werden. Durch den Einsatz des Femtosekundenlasers sind klingenlose Schnitte möglich, was den Erfolg der Behandlung erhöht.
Wellenfront
Das Programm wird durch Auswertung des Bildes bestimmt, das in der Netzhautschicht entsteht, wenn ein Lichtstrahl ins Auge geschickt wird. Diese Methode wird vor allem bei Patienten mit Nachtsichtproblemen oder großen Pupillen bevorzugt, um Streuung, Dispersion und Schattenbildung um das Licht nach dem Laser zu vermeiden. Die Entscheidung zur Operation wird nach der Auswertung mit speziellen Wellenfront-Analysegeräten getroffen.
iDesign Wellenfront
In der ersten Stufe wird mit der Wavescan-Technologie ein persönliches Sehprofil erstellt.
Anschließend wird ein Femtosekunden-Hornhautschnitt ohne Klinge durchgeführt. Das Sehvermögen kann nun im Rahmen der iLASIK korrigiert werden.
Die Informationen, die von dem zum Auge gesendeten Licht reflektiert werden, werden von einer speziellen Kamera erfasst. Diese Informationen werden an den Laser weitergeleitet und die geplante Behandlung wird durchgeführt. Einer der Gründe, warum die personalisierte Behandlung (Advanced CustomVue™) bevorzugt wird, ist die Möglichkeit, das dreidimensionale Sehen mit der Wellenfront-Aberometrie zu erfassen.
Bei der Laserbehandlung ist es sehr wichtig, dass das Gerät auf den geplanten Punkt des Auges schießt.
Daher muss zwischen dem Gerät und dem Auge ein digitales Verriegelungssystem (Eyetracker) vorhanden sein. Bei der Wellenfrontbehandlung werden die Messungen im Sitzen durchgeführt und die Operation erfolgt in Rückenlage. In dieser Position kann eine kleine Drehbewegung des Auges auftreten. Die Irisschicht der Person kann von dem Lasergerät erfasst werden und den Bewegungen des Auges um seine Achse folgen.
Unterschiede zwischen i-Lasik und Lasik
Der Unterschied der i-Lasik-Operationen zu anderen Operationen besteht darin, dass eine personalisierte Laserbehandlung durchgeführt werden kann. Bei der i-Lasik-Operation wird das gesamte Verfahren speziell für die Augenstruktur des Patienten mit Wavefront und iDesing geplant, und selbst kleinste Defekte können mit der Kombination des Augenerkennungssystems korrigiert werden. Bei der LASIK-Operation wird der Hornhautlappen mit einem Messer, dem Mikrokeratom, geöffnet.
Kann es nach einer i-Lasik-Laseroperation zu verschwommenem Sehen kommen?
Bei allen Laseroperationen kann es am ersten Tag zu verschwommenem Sehen kommen. Dieser Zustand ist vorübergehend. Der Patient kann in den ersten Tagen nach dem Eingriff verschwommen sehen.
Wie lange dauert der Heilungsprozess beim i-Lasik Laser?
Nach der I-Lasik-Operation wird der Patient am nächsten Tag zur Kontrolle gerufen und kann dann sein tägliches Leben fortsetzen. Die vollständige Genesung erfolgt innerhalb von 10-15 Tagen.
Wie lange dauert eine i-Lasik-Laseroperation?
Die i-Lasik-Operation dauert etwa 10 Minuten. In der ersten Phase wird mit der Femtosekundentechnologie ein Flap erzeugt. In der zweiten Phase wird die Zahlenkorrektur mit dem Excimer-Laser durchgeführt. Mit diesen Schritten dauert die Operation etwa 10 Minuten.
Ist die i-Lasik-Laserbehandlung dauerhaft?
Bei allen Laserbehandlungen ist es möglich, wenn auch sehr unwahrscheinlich, dass die Zahlen zurückkommen.
Wie sollten wir das Auge nach dem i-Lasil-Laser schützen?
Es wird empfohlen, eine Schutzbrille oder Sonnenbrille zu tragen, um die Augen nach der Operation zu schützen und zu schonen. Die Augen sollten am ersten Tag nicht mit Wasser in Berührung kommen und in keiner Weise gerieben werden. Der Patient sollte die nach der Operation verabreichten Tropfen regelmäßig anwenden und die Kontrolle am nächsten Tag nicht vernachlässigen.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Femtosekundenlaser (Intralase)
Was ist ein Femtosekundenlaser?
Der Femtosekundenlaser ist eine Lasertechnologie, die bei der Behandlung der refraktiven Chirurgie und der Kataraktchirurgie eingesetzt wird. Femtosecond beeinflusst den Erfolg der computergesteuerten Laserchirurgie und spielt eine wichtige Rolle bei der Operation.
Mit Messerlaser;
Ungeplante chirurgische Ergebnisse, Lappenrisse
Hohes Risiko bei Menschen mit dünner Hornhaut
Unfähigkeit, die Behandlung bei Personen mit hoher Augenzahl anzuwenden
Höheres Risiko der Bildung trockener Augen
Mit klingenlosem Femtosekundenlaser;
Möglichkeit, bei Patienten mit dünner Hornhaut Flaps in der geplanten Dicke zu erzeugen
Möglichkeit des Laserns bei Menschen mit hoher Augenzahl
Geringeres Risiko eines postoperativen trockenen Auges
Bei wem wird der Femto Second Laser eingesetzt?
Sie kann durchgeführt werden, wenn die Augenstruktur für die Behandlung von Refraktionsfehlern der Person geeignet ist. Die Methode kann als Ergebnis einer ausführlichen Augenuntersuchung bestimmt werden.
Wird der Femto-Second-Laser bei Myopie eingesetzt?
Femtosekundenlaser; Es handelt sich um eine Methode zur Behandlung von Brechungsfehlern wie Kurzsichtigkeit, Weitsichtigkeit und Astigmatismus.
Bei welchen Augenerkrankungen wird der Femto Second Laser eingesetzt?
Die Methode wird bei allen refraktiven Fehlern angewandt, d. h. bei der refraktiven Chirurgie und der Kataraktchirurgie.
Wie wird die Femto-Second-Laserchirurgie durchgeführt?
Bei der Laseroperation ist es notwendig, einen Flap mit einem dünnen Schnitt in der Hornhaut zu öffnen; der Femtosekundenlaser eröffnet diesen Vorgang auf der gewünschten Höhe ohne Messer (Flap) und ermöglicht es, ihn mit Laserstrahlen zu formen.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
PRK / LASEK
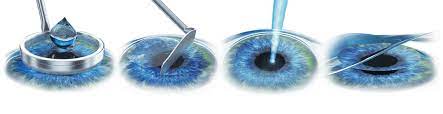
Was ist PRK?
PRK (Photorefraktive Keratektomie) ist eine Lasermethode zur Behandlung von Patienten mit Brechungsfehlern wie Myopie, Hyperopie und Astigmatismus.
Bei wem wird der PRK/LASEK-Laser eingesetzt?
Die PRK-LASEK-Methode kann bei Personen angewendet werden, die über 18 Jahre alt sind und deren Augenstruktur nach einer eingehenden Untersuchung als geeignet eingestuft wird. Das Verfahren kann nach der Untersuchung oder an dem vom Arzt empfohlenen Tag durchgeführt werden.
Bei wem wird der PRK/LASEK-Laser eingesetzt?
Personen über 18 Jahre
Personen, deren Hornhautdicke für die Lasek-Methode geeignet ist
Menschen ohne systematische Krankheit
Menschen ohne Erkrankungen wie Hornhautverkrümmung, Augendruck usw.
Personen, die nicht schwanger sind oder stillen
Was ist LASEK?
Lasek basiert auf dem Prinzip der Entfernung des Epithelgewebes im Auge mit Hilfe von Alkohol. Nach der Anwendung des Lasers breitet sich das Epithelgewebe wieder an seinem Platz aus. Obwohl mit diesen beiden oberflächlichen Methoden sichere Ergebnisse erzielt werden, können die Patienten 2-3 Tage lang Brennen, Stechen und Tränenfluss verspüren. Das Sehvermögen wird in durchschnittlich 1 Woche bis 10 Tagen wieder klar.
Wie lange dauert die Genesung nach einer PRK / LASEK?
Nach dem Lasereingriff bleibt der Patient noch etwa eine halbe Stunde liegen, dann wird eine Kontrolluntersuchung durchgeführt. Es ist sehr wichtig, nach der Operation die vom Arzt empfohlenen Medikamente einzunehmen, um den Heilungsprozess zu beschleunigen.
Bei Kopfschmerzen nach der Operation können Schmerzmittel ohne blutverdünnende Wirkung bevorzugt werden. Auch in diesem Fall sollten Sie unbedingt Ihren Arzt konsultieren.
Wir empfehlen, nach der Operation nicht Auto zu fahren und sich an diesem Tag auszuruhen. Außerdem sollte der Aufenthalt in einer staubigen Umgebung vermieden werden, das behandelte Auge sollte in den ersten 24 Stunden nicht gerieben, gejuckt, berührt, das Gesicht gewaschen oder gebadet werden. Am Tag nach der Operation gibt es keine Nebenwirkungen, die das soziale und berufliche Leben einschränken.
Wird im transparenten Bereich der Augenoberfläche eine Falte festgestellt oder kommt es zu einer Reaktion unter dem Lappen, kann es notwendig sein, den Lappen zu waschen.
Nach der Operation sollte für etwa 3 – 6 Monate ein vom Arzt empfohlener künstlicher Tränenersatz verwendet werden.
Was sollte vor einer PRK-Laserbehandlung beachtet werden?
Es kann nicht schaden, wenn der Patient vor der Behandlung etwas isst.
Er ist einfach krank;
Sie sollte kein Augen-Make-up tragen,
Er sollte kein Parfüm tragen,
Sollte keine Blutverdünner trinken.
Patienten, die Kontaktlinsen tragen, wird empfohlen, ihre Linsen 1 Woche, wenn sie weiche Linsen tragen, und 2 Wochen, wenn sie harte Linsen tragen, vor der PRK-Untersuchung und Operation abzusetzen.
Vorteile der PRK-Laseroperationen;
Es entsteht keine Narbe, da die Hornhautlamelle (Membran) nicht entfernt wird.
Patienten, die keine Narben hinterlassen wollen, bevorzugen diese Methode häufig.
Da die Hornhautlamelle (Membran) nicht entfernt wird, kommt es zu keiner Verschlechterung der natürlichen Struktur der Hornhaut.
PRK-Lasereingriffe sind schmerzfrei, da während des Eingriffs kein Vakuum verwendet wird und sich der Augendruck nicht erhöht.
Wie lange dauert das verschwommene Sehen nach einer PRK/LASEK-Operation?
Am ersten Tag sind verschwommenes Sehen, Stechen, Brennen und Tränen in den Augen für 3 bis 4 Stunden normal.
Ist PRK / LASEK Laser sicher?
Die PRK-Lasek-Methode, die für die Behandlung von Refraktionsfehlern wie Myopie, Hyperopie und Astigmatismus weit verbreitet ist, wird seit 1987 weltweit erfolgreich angewendet.
Bis zu wie vielen Zahlen wird PRK / LASEK Laser durchgeführt?
Als allgemeine Regel gelten 6 bis 8, doch sollte die Eignung der Augenstruktur des Patienten für die Operation geprüft werden.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Phakische Linsenbehandlung
Was ist eine phakische Linse?
Die phakische Intraokularlinse ist eine der stärksten Alternativen bei der Behandlung von Refraktionsfehlern und ist eine Behandlungsmethode, die bei allen Refraktionsfehlern “Hyperopie, Hyperopie-Astigmatismus, Myopie und myopischer Astigmatismus” angewendet wird.
Vorteile der phakischen Intraokularlinsenchirurgie
Der größte Vorteil der phakischen Intraokularlinsenchirurgie besteht darin, dass die Anwendung reversibel ist und bei Menschen mit hoher Myopie und Hyperopie angewendet werden kann. Die phakische Linsenchirurgie im Dünyagöz-Krankenhaus wird von den zuständigen Fachärzten nach dem Prinzip des Einsetzens einer künstlichen und nummerierten Linse in das Auge durchgeführt.
Für welche Augenkrankheiten sind phakische Intraokularlinsen geeignet?
Kurzsichtige von 0,5 Dioptrien bis 20 Dioptrien,
Kurzsichtige Astigmatiker von 0,5 Dioptrien bis 6 Dioptrien,
Hyperopie von 5 Dioptrien bis 10 Dioptrien,
Hypermetrope Astigmata von 5 bis 6 Dioptrien können behandelt werden.
Für wen wird die phakische Linse hergestellt?
Eine phake Linsenoperation kann bei Personen über 18 Jahren durchgeführt werden, die in den letzten zwei Jahren keine größere Veränderung der Fehlsichtigkeit hatten und bei denen kein Glaukom (Augendruck), keine Netzhauterkrankungen und kein Grauer Star vorliegen. Die genaue Entscheidung, ob diese Behandlung für die Augenstruktur der Person geeignet ist, kann nach einer ausführlichen Augenuntersuchung und Untersuchung des Hornhautgewebes mit speziellen Untersuchungen getroffen werden.
Wie wird die Behandlung mit phaken Linsen durchgeführt?
Die Operation einer phaken Linse dauert etwa 5 Minuten für ein Auge und der Patient spürt nichts, da er unter Vollnarkose steht. Ein Verband ist nicht erforderlich.
Ist die Behandlung mit einer phaken Intraokularlinse dauerhaft?
Die in das Auge eingesetzte Linse ist transparent und mit dem Augengewebe kompatibel. Wenn alle Prozesse optimal durchgeführt werden, wird die Linse aus einem medizinischen Material hergestellt, das ein Leben lang ohne Probleme im Auge verbleibt.
Diese ins Auge eingesetzten Linsen sind nach der Operation von außen nicht zu sehen, und der Patient spürt das Vorhandensein der Linse im Auge nicht. Bei der Behandlung mit phaken Linsen kann diese ins Auge eingesetzte Linse auf Wunsch des Patienten entfernt werden und bietet die Möglichkeit, von verschiedenen für den Patienten geeigneten Behandlungsmethoden zu profitieren.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Behandlung mit Intraokularlinsen (IOL)
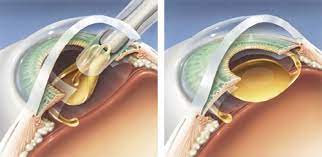
Was ist eine Intraokularlinsenbehandlung?
Die Behandlung mit Intraokularlinsen ist eine Methode zur Behandlung des Grauen Stars und von Brechungsfehlern im Auge.
Bei dieser Methode wird die natürliche Linse im Auge durch Linsen ersetzt, die mit einer speziellen Technologie hergestellt werden.
Vorteile der Intraokularlinsenchirurgie
Die Intraokularlinsenchirurgie kann zur Behandlung von Brechungsfehlern wie Myopie, Hyperopie und Astigmatismus eingesetzt werden. Bei der angewandten Methode wird die Linse im Inneren des Auges entfernt und durch eine Linse mit mehr als einer Brennweite ersetzt, während die Behandlung von Brechungsfehlern durchgeführt wird.
Wie wird eine Intraokularlinsenbehandlung durchgeführt?
Diese Methode wird als klarer (transparenter) Linsenaustausch bezeichnet. Bei der Behandlung mit einer Intraokularlinse wird ein 3 mm langer Einschnitt vorgenommen und die Linse in das Auge eingesetzt. Die implantierte Linse nimmt mit der Körperwärme ihre normale Form an.
Schritte zum Einsetzen der Linse im Inneren des Auges
Für die Anwendung von Intraokularlinsen muss sich der Patient zunächst einer umfassenden Untersuchung und einer Reihe von Untersuchungen unterziehen. Der Arzt beurteilt die Augenstruktur des Patienten und legt die Art der zu tragenden Linsen fest. Da es sich bei der Behandlung auch um eine Katarakt-Methode handelt, wird in einer einzigen Sitzung sowohl der Graue Star des Patienten behandelt als auch die Probleme des Fern- und Nahsehens bei geeigneten Kandidaten mit der ins Auge zu setzenden Linse beseitigt.
In den Linsen befinden sich verschiedene Ringe. Einige dieser Ringe sorgen für die Fernsicht, andere für die Nahsicht. Der Arzt bestimmt die Art der Linse je nach dem Augenproblem des Patienten.
Bei wem wird die Intraokularlinse eingesetzt?
Die Auswahl des Patienten ist für diese Behandlung sehr wichtig. Es sollte darauf geachtet werden, ob die Nah- oder Fernsicht für den Patienten wichtiger ist. Ein weiterer wichtiger Punkt bei der Patientenauswahl ist die Pupillengröße des Patienten. Der Patient muss sich zunächst einer eingehenden Augenuntersuchung unterziehen. Nicht jedes Auge des Patienten ist für diese Art der Operation geeignet.
Beruf, Alter, soziale Aktivität, Lesegewohnheiten und intellektuelles Niveau des Kataraktpatienten spielen bei der Patientenauswahl ebenfalls eine wichtige Rolle. Der Erfolg der Behandlung hängt von der Auswahl des richtigen Patienten, der geeigneten Technik, der Erfahrung der Einrichtung, in der die Operation durchgeführt wird, und des Arztes und natürlich von der richtigen Linse ab.
Was sollte nach einer Intraokularlinsenbehandlung beachtet werden?
Die postoperative Sehkraft erreicht innerhalb von 1-2 Tagen ihr normales Niveau. Die von Ihrem Augenarzt empfohlenen Antibiotika, Kortison-Augentropfen und Tränentropfen sollten während des empfohlenen Zeitraums verwendet werden.
Nach der Behandlung mit der Intraokularlinse wird der Patient noch am selben Tag entlassen.
Routinekontrollen werden am 1. Tag, in der 1. Woche, im 1. Monat und im 6. Monat nach der Operation durchgeführt, aber die Häufigkeit und Dauer der Kontrollen kann vom Augenarzt variieren.
Was ist eine trifokale Linse?
Bei der Trifokallinsen-Methode wird die Linse im Inneren des Auges entfernt und durch eine Linse mit mehr als einer Fokussierungsmöglichkeit ersetzt. Diese Linsen haben verschiedene Ringe. Einige dieser Ringe sorgen für die Fernsicht, andere für die Nahsicht. So fallen sowohl Fern- als auch Nahbilder auf den gelben Fleck im Auge, der das Sehen ermöglicht. Patienten, die für die Behandlung geeignet sind, können sich an diese Behandlung gewöhnen, und ihre Abhängigkeit von Fern- und Nahbrillen kann verringert werden.
Vorteile von Trifokalgläsern
Die Behandlung mit trifokalen Linsen sorgt für eine Klärung des Sehvermögens auf dem Niveau, das man mit einer Brille in der Ferne, in der Nähe und in den mittleren Entfernungen erreicht. Gleichzeitig wird durch die Realisierung der Behandlung mit Linsenersatz nach dem Prinzip der Katarakt-Operation eine Katarakt-Behandlung für Menschen mit Katarakt-Problemen vor der Behandlung ermöglicht, und bei Menschen ohne Katarakt-Probleme wird in Zukunft keine Katarakt-Bildung mehr zu beobachten sein.
Die Auswahl des Patienten ist für diese Behandlung sehr wichtig. Es sollte darauf geachtet werden, ob die Nah- oder Fernsicht für den Patienten wichtiger ist. Ein weiterer wichtiger Punkt bei der Patientenauswahl ist die Pupillengröße des Patienten. Da es sich bei der Behandlung um eine Katarakt-Operation handelt, können die Patienten in der gleichen Sitzung sowohl das Problem des Grauen Stars als auch das Problem der Fern- und Nahsicht lösen.
Der Patient muss sich zunächst einer eingehenden Augenuntersuchung unterziehen. Nicht jedes Auge eines Patienten ist für diese Art von Operation geeignet. Auch die berufliche Stellung, das Alter, die soziale Aktivität, die Lesegewohnheiten und das intellektuelle Niveau der Patienten mit Grauem Star spielen bei der Auswahl der Patienten eine wichtige Rolle.
Häufig gestellte Fragen
Ist die Anwendung intraokularer Kontaktlinsen dauerhaft?
Im Auge implantierte Linsen können ein Leben lang verwendet werden.
Ist die Intraokularlinse herausnehmbar?
Bei einer Intraokularlinsenoperation werden die im Auge befindlichen Linsen, die ihre Brechkraft und Transparenz verloren haben, entfernt und durch neue, für das Auge des Patienten geeignete Linsen ersetzt.
Sie sind nicht zu verwechseln mit Kontaktlinsen, die täglich oder monatlich getragen werden.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Über Katarakt
Was ist Katarakt im Auge?
Der Graue Star (Katarakt) ist eine Augenkrankheit, bei der die Augenlinse hinter der Pupille im Laufe der Zeit ihre Transparenz verliert, was zu unscharfem Sehen führt und häufig ab dem mittleren Alter auftritt.
Beginn des Grauen Stars:
Direkt hinter der Pupille befindet sich unsere natürliche Linse, die unseren Augen in der Ferne eine Brechung von 10 und in der Nähe von 13 verleiht. Mit zunehmendem Alter verliert unsere natürliche Linse ihre Transparenz und beginnt zu trüben. Anfänglich beeinträchtigt der Graue Star das Sehvermögen nicht vollständig. Das liegt daran, dass er zunächst nicht die gesamte Linse des Auges bedeckt. Der Beginn des Grauen Stars äußert sich in einer Trübung der Farben und einer Verschlechterung der Sehqualität.
Wie sieht das Auge mit Grauem Star?
Ein Auge mit Katarakt beginnt zu sehen, als ob es durch ein beschlagenes Glas schaut. Wenn der Graue Star fortschreitet, schränkt er das Sehvermögen erheblich ein und wirkt sich negativ auf das Leben des Patienten aus. Der Graue Star ist eine Krankheit, die mit einer einfachen Augenuntersuchung diagnostiziert werden kann. Es sollte jedoch eine eingehende Augenuntersuchung durchgeführt werden, um festzustellen, ob der Patient neben dem Grauen Star noch andere Augenkrankheiten hat. Bei der Untersuchung werden die Transparenz der Hornhaut, die Struktur des Grauen Stars, die Position der Linse, die Weite der Pupille und der Zustand der Netzhaut eingehend untersucht, bevor der Operationsplan erstellt und der Patient im Hinblick auf die Kataraktbehandlung und -operation bewertet wird.
Was sind die Symptome von Katarakt?
Die offensichtlichsten Anzeichen des Grauen Stars,
Verminderte Sehschärfe,
Beeinträchtigtes Nachtsehen,
Verschwommene Sicht bei sonnigem Wetter,
Empfindlichkeit gegenüber Licht,
Häufiger Wechsel der Brillengläser,
Wir können Beschwerden wie verschwommene Farben auflisten.
Ist es möglich, den Grauen Star zu verhindern?
Es ist nicht möglich, den Grauen Star vollständig zu verhindern. Es können jedoch Maßnahmen gegen das Risiko der Kataraktbildung getroffen werden:
Schutz vor Sonnenlicht, Tragen einer Sonnenbrille,
Richtige und ausgewogene Ernährung,
Vermeiden Sie Rauchen und Alkoholkonsum,
Menschen mit Diabetes (Zuckerkrankheit), um ihre Krankheit unter Kontrolle zu halten.
In welchem Alter tritt der Graue Star auf?
Der Graue Star äußert sich in einer leichten Trübung und Verhärtung der Augenlinse im Alter von durchschnittlich 50-60 Jahren. Er kann aber auch schon in einem früheren Alter, sogar im Säuglingsalter, beobachtet werden. Katarakte können auch bei Diabetikern, bei Patienten, die Augenbelastungen ausgesetzt waren, oder bei Patienten, die über einen langen Zeitraum Kortison einnehmen, auftreten.
Wie wird der Graue Star übertragen?
Es ist nicht möglich, den Grauen Star mit Medikamenten oder einer Brille zu heilen. Die einzige Behandlung für den Grauen Star ist eine Operation. Je weiter der Graue Star fortschreitet, desto mehr beeinträchtigt er das Leben des Patienten, indem er das Sehvermögen erheblich einschränkt. Die für die Kataraktoperation verwendete Technologie und die Qualität der ins Auge eingesetzten Linse bestimmen den Erfolg der Operation und vor allem die Qualität der Sehkraft des Patienten.
Wie lange dauert eine Kataraktoperation?
Eine Kataraktoperation dauert etwa 15-20 Minuten. Nach der Operation kann der Patient noch am selben Tag wieder entlassen werden. Bei beidseitigem Grauen Star wird die Operation in vom Arzt festgelegten Abständen durchgeführt; beide Augen werden in bestimmten Abständen operiert.
Wie wird der Graue Star behandelt?
Die einzige Behandlung des Grauen Stars ist eine Operation. Die getrübte Linse wird durch eine Operation entfernt. Wenn die natürliche Linse entfernt wird, fehlt dem Auge eine Brechkraft von 10 in der Ferne und 13 in der Nähe. Aus diesem Grund wird bei der Kataraktoperation eine neue Linse mit der für das Auge erforderlichen Stärke in das Auge eingesetzt. Die häufigste Methode der Kataraktchirurgie ist heute die Phakoemulsifikation, auch Phako genannt. Diese Operationen können je nach Vorliebe des Chirurgen unter Tropf-, Lokal- oder Vollnarkose durchgeführt werden. Da in der Regel keine Naht erfolgt, wird sie fälschlicherweise für eine Laser-Kataraktoperation gehalten. Tatsächlich gibt es aber auch die Laser-Kataraktchirurgie. Bei der Femtosekundenlaser-Phakochirurgie werden einige chirurgische Eingriffe zunächst mit dem Laser durchgeführt. Die Phako-Operation ist mit einigen Schritten abgeschlossen. Die Femtosekundenlasertechnologie, die mit Hilfe eines Computers arbeitet, ist die weltweit fortschrittlichste Technologie bei Kataraktoperationen. Sie erhöht die Sicherheit der Operation und gewährleistet eine perfekte Positionierung der neu eingesetzten Linse. Ein weiterer Faktor, der ebenso wichtig ist wie die bei der Kataraktbehandlung eingesetzten Technologien, sind die Kunstlinsen, die in das Auge implantiert werden. Bei der Katarakt-Operation kann der Astigmatismus des Auges mit den implantierten Linsen korrigiert werden, und der Bedarf an einer Nah- und Fernbrille kann entfallen. Wenn eine Einstärkenlinse implantiert wird, ohne den Astigmatismus zu berücksichtigen, trägt der Patient sowohl eine Nah- als auch eine Fernbrille. Wird eine Einstärkenlinse getragen, die den Astigmatismus korrigiert, sieht der Patient ohne Brille in die Ferne und trägt beim Lesen eine Nahbrille. Patienten, die sowohl in der Ferne als auch in der Nähe ohne Brille sehen möchten, können mit speziellen Linsen wie Trifokal-, EDOF-, Monofokal- oder adaptiven Linsen versorgt werden. Es ist auch möglich, ein brillenfreies Leben zu ermöglichen, indem man eine frühzeitige Kataraktoperation durchführt und geeignete Patienten im Alter der Nahbrille ohne Katarakt mit Speziallinsen ausstattet.
Was sollte bei einer Kataraktoperation beachtet werden?
Die Behandlung des Grauen Stars ist dank der Entwicklung moderner Techniken schmerzfrei. Für den Erfolg der Kataraktbehandlung sind die verwendeten Technologien, Verbrauchsmaterialien und die Qualität der Linse ebenso wichtig wie die Erfahrung des Arztes.
Wenn die richtige Linse ausgewählt wird, kann der Betroffene nach der Operation klar sehen und die Qualität des Sehvermögens bringt mehr Komfort in sein Leben. Viele wichtige Faktoren wie Alter, Lebensstil, Hobbys, Beruf und die Struktur des Auges sollten bei der Auswahl der Linse berücksichtigt werden. Die verwendeten Linsen müssen ausreichend getestet worden sein, und ihr Erfolg muss durch ein Qualitätszertifikat nachgewiesen werden.
Ist eine Kataraktoperation riskant?
Wie alle Operationen birgt auch die Kataraktoperation einige Risiken. Dank der sich entwickelnden Technologie und Methoden ist der Erfolg von Kataraktoperationen jedoch recht hoch. Darüber hinaus werden die Risiken von Komplikationen, die bei der Kataraktoperation auftreten können, durch rechtzeitiges Eingreifen ohne Verzögerung minimiert. Die Auswahl und korrekte Anwendung der Linse ist der wichtigste Schritt bei dieser Operation. Die Art und Stärke der Linse, die in das Auge des Patienten eingesetzt werden soll, der Winkel, in dem sie in das Auge eingesetzt wird, und die Anzahl der Linsen (die sowohl Astigmatismus als auch Fern- und Nahsicht korrigieren können) sollten nach den durchgeführten Messungen genau bestimmt werden. Diese Linsen lösen keine Allergie aus, und es ist nicht möglich, dass sie vom Gewebe nicht angenommen werden. Die während des Eingriffs eingesetzten Intraokularlinsen verbleiben lebenslang im Auge des Patienten.
Häufig gestellte Fragen
– Werde ich nach einer Kataraktoperation meine Sehkraft wiedererlangen?
Wenn es keinen anderen Grund als den Grauen Star im Auge gibt, der die Sehkraft einschränkt, erhält ein Auge, das einer Kataraktoperation unterzogen wurde, seine frühere Sehkraft zurück.
– Werde ich nach der Kataraktoperation eine Brille tragen?
Bei der Katarakt-Operation kann die Anzahl der im Auge eingesetzten Linsen so eingestellt werden, dass man in der Ferne oder in der Nähe klar sehen kann. Wenn also das Auge des Operierten für die Ferne nullsichtig gemacht wird, kann er/sie in der Ferne ohne Brille sehen, aber für die Nähe muss er/sie eine Brille tragen. Wenn das Auge durch die bei der Operation eingesetzte Linse kurzsichtig gemacht wird, kann die Person ohne Brille in der Nähe sehen, benötigt aber eine Brille für die Ferne. Wenn eine Multifokallinse bevorzugt wird, können die Probleme der Kurzsichtigkeit, Weitsichtigkeit und des Astigmatismus mit einer einzigen Linse gelöst werden.
– Muss ich mich einer Kataraktoperation unterziehen, wenn sich meine Sehkraft zu stark verschlechtert hat?
Nein, die Operation kann in jedem Stadium des Grauen Stars durchgeführt werden, d. h. ab dem Zeitpunkt, an dem sich der Graue Star bildet und die Sehkraft abnimmt.
– Hat eine zu späte Kataraktoperation (fortgeschrittener Grauer Star) Auswirkungen auf den Erfolg der Operation?
Ja, bei sehr fortgeschrittenem Grauen Star ist die Wahrscheinlichkeit größer, dass es bei der Operation Probleme gibt. Auch die Operationszeit ist bei fortgeschrittenem Grauen Star länger.
– Benötige ich für eine Kataraktoperation eine Narkose?
Die Narkose (Vollnarkose) wird bei der Kataraktoperation nur bei Kindern und Säuglingen eingesetzt. Bei der Kataraktoperation werden bei erwachsenen Patienten verschiedene Arten der Lokalanästhesie eingesetzt. Das Auge wird durch eine Injektion um das Auge herum betäubt und gleichzeitig werden die Augenbewegungen ausgeschaltet.
– Kann ich mich nach einer Kataraktoperation einer Laseroperation unterziehen?
Wenn Ihr Auge nach der Untersuchung als geeignet befunden wird, kann eine Laseroperation durchgeführt werden.
– Wird mein träges Auge besser werden?
Eine Kataraktoperation heilt das faule Auge nicht. Es gibt verschiedene Behandlungsmethoden für faule Augen.
Was ist ein Femtosekundenlaser?
Die mit einem Laser durchgeführte Kataraktoperation wird als Femtosekundenlaser-Kataraktoperation bezeichnet. Die Femtosekundenlasertechnologie wurde in den letzten 15 Jahren erfolgreich zur Flapbildung in der refraktiven Chirurgie eingesetzt.
Diese Technologie, die im Volksmund als klingenlose Laserchirurgie bezeichnet wird, wurde in den letzten Jahren bei Katarakt-Operationen eingesetzt. Auf diese Weise werden einige der Manöver, die der Chirurg während der Operation durchführen muss, vom Femtosekundenlaser vor der Operation durchgeführt, ohne das Auge zu berühren und auf kontrollierte Weise. Der Einsatz eines Femtosekundenlasers macht die Operation einfacher und sicherer, da er einige Operationsschritte im Voraus durchführt. Außerdem markiert ein Femtosekundenlaser auch die Implantationsachse von astigmatischen Linsen und hilft bei der Implantation der astigmatischen Linse in der korrektesten Position.
Wie wird die Kataraktoperation mit dem Femtosekundenlaser durchgeführt?
Während des Eingriffs wird das Auge mit Hilfe von Tropfen betäubt, so dass die Operation ohne Narkose, Nadeln, Messer und schmerzfrei durchgeführt werden kann. Das wichtigste Merkmal der “Femtosekundenlaser” genannten Lasertechnologie, die im Volksmund auch als “messerlose Kataraktoperation” bezeichnet wird, ist, dass die wichtigsten Phasen der Operation ohne Messer durchgeführt werden. Bei Katarakt-Operationen können, wenn auch selten, einige Komplikationen auftreten, die von Menschenhand nicht verhindert werden können. Die Erfahrung des Arztes ist sehr wichtig, um diese Komplikationen zu vermeiden. Bei der Kataraktoperation mit dem Femtosekundenlaser ist das Risiko von Komplikationen bei der Operation deutlich geringer.
Die “Femtosekundenlaser”-Technologie gewährleistet auch die genaueste Positionierung der ins Auge eingesetzten Linse. Dies hilft uns, das genaueste Ergebnis zu erzielen, insbesondere bei multifokalen oder astigmatischen Linsen.
Kataraktoperationen mit dem Femtosekundenlaser sind heute die ideale Methode für Kataraktpatienten, da sie eine schnellere Genesung und weniger Komplikationen mit sich bringen.
Kataraktbehandlung mit der Phako-Methode
Was ist die Phako-Chirurgie?
Die Phako-Methode ist heute die am häufigsten angewandte Methode der Kataraktchirurgie. Ihr wichtigstes Merkmal ist, dass sie durch kleine Schnitte durchgeführt wird. Da sie in der Regel unter Tropfanästhesie durchgeführt wird und keine Nähte gesetzt werden, wird sie gemeinhin als “Laser-Kataraktoperation” bezeichnet. Die Behandlung des Grauen Stars ist eine sehr wichtige Operation, die mikrochirurgische Eingriffe erfordert. Der Erfolg der Operation hängt unmittelbar von der Erfahrung des Arztes, den präoperativen Untersuchungen, der Sterilisation des Operationssaals, in dem die Operation durchgeführt wird, sowie der Qualität und Sterilisation der verwendeten Materialien ab.
Wie wird die Phako-Chirurgie durchgeführt?
Bei der Phako-Operation wird zunächst die vordere Schale der natürlichen Linse abgeschält. Dann wird die Linse in Partikel zerkleinert und mit dem Phako-Gerät, das mit Ultraschallwellen arbeitet, durch einen 2,2 mm langen Tunnel in das Auge eingeführt und aus dem Auge entfernt. Nachdem das Innere der Linse vollständig gereinigt ist, wird eine neue Linse mit der für das Auge erforderlichen Stärke in den hinteren Kapselsack eingesetzt, der an Ort und Stelle verbleibt. Die Einstichstellen werden aufgeblasen, Antibiotika in das Auge verabreicht und die Operation beendet.
Was sind die Merkmale des Phako-Geräts?
Bei der Phako-Methode (Phako-Emulsifikation) denken die Patienten gewöhnlich, dass sie mit einem Lasergerät behandelt werden. Entgegen der landläufigen Meinung entfernt das Phako-Gerät die Linse des Grauen Stars jedoch mit Schallwellen und nicht mit einem Laser. Bei der Laserkataraktoperation wird die vordere Schale der Linse abgeschält und die Linse mit einem Femtosekundenlaser gebrochen, noch bevor die Operation beginnt. Dann wird Phako eingesetzt.
Intraokulare Linsen für die Katarakt- und Transparentlinsenchirurgie
Unsere natürliche Linse im Inneren unseres Auges hat eine Brechkraft von +10 Grad. Unsere natürliche Linse passt sich bis zum Alter von vierzig Jahren an das Sehen in der Nähe an und nimmt bald um 3 Grad zu. In den Vierzigern verlieren wir unseren Anpassungsreflex beim Blick in die Nähe und beginnen, eine Nahbrille zu tragen. Die Vereisung unserer natürlichen Linse wird Katarakt genannt. Wenn der Graue Star operativ entfernt wird, verliert unser Auge in der Ferne die 10er-Brechkraft und in der Nähe die 13er-Brechkraft. Deshalb werden bei der Kataraktoperation Intraokularlinsen mit der für das Auge erforderlichen Stärke in das Auge eingesetzt.
Heute ist die Kontrolle des Astigmatismus möglich, da die Kataraktoperation durch sehr kleine Schnitte durchgeführt werden kann. Außerdem sind die Technologie und die Formeln für die Berechnung der vom Auge benötigten Linse hoch entwickelt. Die Kataraktoperation kann auch als Rückkehr zu einem Leben ohne Brille betrachtet werden, wenn die richtige Intraokularlinse gewählt wird.
Insbesondere bei Weitsichtigen, die das Alter für eine Nahbrille erreicht haben, können wir durch eine frühzeitige Kataraktoperation und das Einsetzen geeigneter Intraokularlinsen ein brillenfreies Leben ermöglichen, auch wenn der Graue Star noch nicht eingesetzt hat. Wenn wir die natürliche Linse, die der Grund für die ständige Veränderung der Augenzahl ist, entfernen und eine feste Linse in das Auge einsetzen, ändert sich die Augenzahl nicht.
Wie viele Arten von Intraokularlinsen gibt es?
Linsen mit nur einem Brennpunkt werden als monofokale Linsen oder Einstärkenlinsen bezeichnet. Da diese Linsen keine Lösung für Astigmatismus bieten, zielen sie darauf ab, die Ferne ohne Brille bei Patienten mit geringem Astigmatismus zu zeigen. Patienten mit monofokalen Linsen benötigen zum Lesen eine Nahbrille von +2,25.
Monofokale Linsen, die auch Astigmatismus korrigieren, werden torische monofokale Linsen genannt. Diese Patienten benötigen in naher Zukunft auch eine +2,25-Brille.
Die neuesten monofokalen (+) Einstärkengläser bieten eine gewisse Unterstützung bei mittleren Entfernungen, aber nicht zu nah. Sie zielen insbesondere darauf ab, die Schrittweite und die Tischplatte zu zeigen.
EDOF-Objektive (Depth-of-Focus-enhanced) bieten ebenfalls eine gute Unterstützung bei mittleren Entfernungen, aber nicht zu nah. Sie sind besonders für die Darstellung von Mobiltelefonen und Computern geeignet.
Linsen, die einen Fern- und einen Nahfokus haben, nennt man Bifokalgläser. Diese Linsen zeigen die Ferne und die Nähe gemeinsam an. Die Nähe ist nur in einer bestimmten Entfernung deutlich.
Heute werden die am häufigsten verwendeten Trifokalgläser, die Trifokalgläser, bevorzugt. Denn bei diesen Linsen wird das Nahe nicht nur in der Ferne gesehen, sondern auch in einer Entfernung von 40-80 cm in der Tiefe.
Was ist nach einer Intraokularlinsenoperation zu beachten?
Nach einer Intraokularlinsenoperation werden postoperative Kontrollen durchgeführt und der Patient noch am selben Tag entlassen. Sie ist sehr wichtig für die Anwendung der Tropfen, die in vom Arzt festgelegten Abständen gegeben werden, und für den Heilungsprozess. In der Regel wird nach der Operation am nächsten Tag eine Kontrolluntersuchung durchgeführt.
Gibt es eine Unschärfe nach einer Intraokularlinsenoperation?
Am ersten Tag nach einer Intraokularlinsenoperation kann es zu verschwommenem Sehen kommen. Dieser Zustand ist normal und vorübergehend. Im Allgemeinen ist die Ursache für das verschwommene Sehen nach einer Intraokularlinsenoperation die Tropfen, die während der Operation verwendet wurden, und das Ödem, das sich in der Hornhaut gebildet hat. Sie werden jedoch feststellen, dass Ihre Sicht innerhalb weniger Tage nach dem Eingriff klarer wird.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Über Alterssichtigkeit
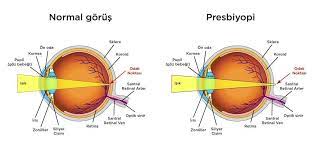
Was ist Presbyopie (Kurzsichtigkeit)?
Presbyopie ist ein Zustand, bei dem die Augen mit der Zeit die Fähigkeit verlieren, Objekte in der Nähe klar zu sehen. Viele Patienten fragen sich, was Presbyopie bedeutet. Die Presbyopie ist umgangssprachlich ein Problem des Nahsehens. Wenn wir es mit seiner vollständigen Definition erklären: Wenn ein entferntes Objekt näher kommt, wird der Reiz, der das Gehirn erreicht, bewertet und an das Auge weitergeleitet. Dort, in der Region des Auges, die “Ziliarkörper” genannt wird, werden die mit ihm verbundenen Fasern durch das Zusammenziehen und Entspannen der Muskeln gedehnt oder entspannt. Diese Bewegung der Fasern bewirkt, dass die Linse ihre Brechkraft durch Verjüngung oder Verdickung erhöht. Mit zunehmendem Alter verliert das Auge seine Nahsicht. Obwohl sie nicht schlüssig bewiesen ist, ist die nächstliegende Theorie über den altersbedingten Verlust dieser Fähigkeit die Theorie der Zellalterung. Diese Theorie besagt, dass unsere Augenzellen diese Fähigkeit verlieren, so wie unsere Haare mit dem Alter ergrauen. Daher kann das Problem eher als physiologische Alterung denn als pathologisches Problem betrachtet werden.
Wie entwickelt sich die Presbyopie (Kurzsichtigkeit)?
Die Entwicklung der Alterssichtigkeit beginnt folgendermaßen: Unsere natürliche Linse, die in der Ferne eine Brechkraft von 10 Grad hat, ermöglicht es uns, dank unseres Anpassungsreflexes beim Blick in die Nähe um 3 Ziffern mehr zu sehen. Die Linse im Inneren unserer Augen hat eine Struktur, die ihre Form verändern kann. Dank des Anpassungsreflexes schärft sich die Linse, wenn Objekte näher kommen, und ermöglicht es uns, das Nahe zu fokussieren.
In welchem Alter tritt die Kurzsichtigkeit (Presbyopie) auf?
Die Kurzsichtigkeit beginnt mit dem Nachlassen der Elastizität unserer natürlichen Linse in den Vierzigern und dem allmählichen Verlust ihrer Fähigkeit, in der Nähe zu fokussieren. In dieser Situation benötigen Menschen mit guter Fernsicht eine Nahbrille um die 40, um die 50 und um die 60. Da das kurzsichtige Auge bereits bei niedrigen Werten ausreichend brechend ist, muss es nicht auf die Nähe fokussieren, sie können die Nähe ohne Brille sehen.
Was sind die Symptome der Presbyopie (Kurzsichtigkeit)?
Alterssichtigkeit ist ein sich langsam entwickelndes Augenproblem. Einige Symptome der Alterssichtigkeit sind;
Schwierigkeiten beim Lesen von Kleingedrucktem,
Lesematerial (Bücher, Zeitschriften, Speisekarten, digitale Geräte, Etiketten usw.) in Reichweite halten zu müssen,
Schwierigkeiten, Objekte in der Nähe zu sehen.
Die Alterssichtigkeit kann auch zu Ermüdungserscheinungen wie Kopfschmerzen und Überanstrengung der Augen führen, wodurch andere Sehaufgaben in der Nähe weniger angenehm und anstrengender werden.
Wie wird die Presbyopie (Kurzsichtigkeit) behandelt?
Intraokulare trifokale Linsenoperationen sind weltweit die am häufigsten angewandte Methode zur Behandlung der Presbyopie. Die Auswahl des Patienten ist für diese Behandlung sehr wichtig. Der Patient sollte sich zunächst einer eingehenden Augenuntersuchung unterziehen, und die Eignung der Operation sollte als Ergebnis der Untersuchungen bewertet werden. Nicht jeder Patient ist für die Behandlung der Kurzsichtigkeit geeignet.
Chirurgie der Kurzsichtigkeit (Presbyopie)
Die Presbyopie-Operation wird in der Regel mit einer Trifokallinsenbehandlung durchgeführt. Mit dieser Operation kann die Störung des Nahsehens des Patienten korrigiert werden. Bei der Behandlung sollte darauf geachtet werden, ob die Nah- oder die Fernsicht für den Patienten wichtiger ist. Ein weiterer wichtiger Punkt bei der Patientenauswahl ist die Pupillengröße des Patienten. Da es sich bei der Behandlung um eine Katarakt-Operation handelt, können die Patienten in der gleichen Sitzung sowohl das Problem des Grauen Stars als auch das Problem des Fern- und Nahsehens lösen. Eine weitere Option für die Behandlung von Sehproblemen in der Nähe ist die Laserbehandlung.
Wann beginnt die Beeinträchtigung des Nahsehens (Presbyopie)?
Die Alterssichtigkeit, die sich in der Regel kurz nach dem 40. Lebensjahr bemerkbar macht, gilt als normaler Bestandteil des Alterns.
Was kann man tun, um das Fortschreiten der Alterssichtigkeit zu verhindern und eine frühzeitige Diagnose zu stellen?
Es gibt keine Möglichkeit, die Presbyopie voranzutreiben oder aufzuhalten. Ziel der Presbyopie-Behandlung ist es, dafür zu sorgen, dass wieder ein Bild gesehen wird, das dem Bild beim Fokussieren des Auges ähnelt. Dieses Bild kann durch eine Brille oder Kontaktlinsen erreicht werden. Für eine vollständige Behandlung können refraktive Operationen oder Operationen mit intraokularen Linsen durchgeführt werden, je nachdem, wie der Zustand des Auges des Patienten dies zulässt.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist die Retina?
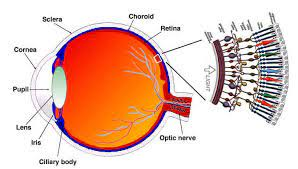
Die Netzhaut ist die Netzwerkschicht, die die Rückwand des Augapfels wie eine Tapete bedeckt und aus Sehzellen besteht. Dabei besteht die Netzhaut aus 10 Schichten in sich selbst, die Netzhautschicht ist der komplexeste und empfindlichste Punkt des Auges. Die Netzhaut ermöglicht es, das Licht als Bild an unser Gehirn weiterzuleiten, und auf diese Weise können wir sehen. Probleme, die in der Netzhaut auftreten, sind keine Augenkrankheit, sondern eine Augenkrankheit. Eine frühzeitige Diagnose ist an dieser Stelle sehr wichtig. Wenn Sie eines oder mehrere der folgenden Symptome haben, sollten Sie sich unbedingt von einem Netzhautarzt untersuchen lassen.
Symptome von Netzhautkrankheiten
Plötzlicher oder langsamer Verlust des Sehvermögens
Gebrochen-gekrümmte Sicht
Licht blinkt
Dunkle Objekte, die vor den Augen fliegen (Schwebfliegen)
Screening des Sehvermögens
Vorübergehender und kurzfristiger Sehverlust
Dunkle Bereiche im Gesichtsfeld
Was sind Netzhautkrankheiten?
Blutungen aufgrund von Diabetes und Bluthochdruck
Netzhautgefäßverschlüsse
Netzhautablösungen / Risse
Gelbfleckenkrankheit
Angeborene Netzhauterkrankungen
Flüssigkeitsansammlung unter der Netzhaut, Netzhautödem
Makula-Löcher
Erkrankungen der vitreoretinalen Oberfläche
Netzhauttumore
Negative Auswirkungen von Zucker und Bluthochdruck auf die Netzhaut
Diabetes und Bluthochdruck beeinträchtigen alle Systeme des Körpers, wobei die Augen als erstes unter den negativen Auswirkungen leiden. Diabetes und Bluthochdruck können zu Gefäßerweiterungen und Durchlässigkeitsstörungen in der Netzhaut führen. Aus diesem Grund sollten insbesondere Diabetiker und Hypertoniker zum Schutz der Augengesundheit von einem Augenarzt betreut werden.
Wodurch wird ein Netzhautriss verursacht?
Netzhautrisse werden in drei Arten unterteilt: Netzhautloch, Hufeisenriss und Disinsertion. Die häufigste Art von Rissen, die eine Netzhautablösung verursachen, ist der Hufeisenriss, bei dem es sich meist um zentral gerichtete Risse handelt. Diese Risse verursachen bei den Patienten Photopsie (Hellsehen) Beschwerden. Wenn diese Risse mit Rissen in den Gefäßen einhergehen, kann der Patient auch über eine trübe Sicht klagen. Netzhautlöcher haben eine ovale Form, verursachen aber keine Symptome, sondern werden als natürlicher Altersstillstand betrachtet. Netzhautrisse werden als natürliche Folge des Alterns betrachtet. In einigen Fällen können Netzhautlöcher jedoch als Folge eines Schlags auf das Auge oder einer Operation auftreten. Die unverzügliche Behandlung dieser Löcher in der Netzhaut ist für die Gesundheit der Augen sehr wichtig.
Symptome einer Netzhautruptur
Licht blinkt
Verengung der Sicht
Vorhang im Auge
Verschwommenes Sehen
Netzhauttränen-Laser-Behandlung Preise
Das Verfahren zur Behandlung von Netzhautrissen mit der Photokoagulationsmethode wird Argon-Laser-Therapie genannt. Sie behandelt das geschädigte Gewebe der Netzhaut und verhindert eine weitere Verschlechterung des Gewebes. Dieses Verfahren wird schmerzlos mit einer Tropfenanästhesie durchgeführt. Die Preise für die Laserbehandlung von Netzhautrissen können nach der Untersuchung festgelegt werden.
Über Netzhautchirurgie
Netzhautoperationen werden durchgeführt, nachdem der Arzt eine Schädigung im Bereich der Netzhaut festgestellt hat. Wichtige Erkrankungen wie die Netzhautablösung werden mit chirurgischen Eingriffen behandelt, während kleine Löcher in der Netzhaut mit einem Laser behandelt werden können.
Eine frühzeitige Diagnose, eine vorbeugende medizinische Behandlung und ein korrekter chirurgischer Eingriff, der ohne Verzögerung durchgeführt wird, sind bei der Netzhaut jedoch von entscheidender Bedeutung.
Häufig gestellte Fragen
Was sollte nach einer Netzhauttränen-Laserbehandlung getan werden?
Die Anästhesie nach der Behandlung von Netzhautrissen kann aufgrund der Tropfen und des Verfahrens zu verschwommenem Sehen führen. Daher wird das Autofahren in den ersten Stunden nach der Behandlung nicht empfohlen. Der Patient muss nach der Behandlung nicht im Krankenhaus bleiben. Es reicht aus, wenn er sich in den vom Arzt festgelegten Abständen nach der Behandlung zur Kontrolle begibt.
Kommt es nach einer Netzhautoperation zu verschwommenem Sehen?
Die in das Auge einzubringenden Tropfen und die durchgeführten Eingriffe können bei dem Patienten Beschwerden über verschwommenes Sehen hervorrufen. Aus diesem Grund wird der Patient vor der Behandlung darüber informiert, dass er Personen mitbringen soll, die den Patienten nach der Behandlung begleiten können.
Macht eine Netzhautträne Sie blind?
Wenn eine Netzhautablösung nicht sofort behandelt wird, kann sie zum teilweisen oder vollständigen Verlust des Sehvermögens führen.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist eine Netzhautablösung?
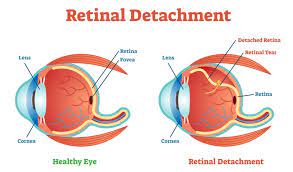
Eine Netzhautablösung entsteht durch Risse oder Löcher in der Netzhaut. Sie wird häufig bei Patienten mit hoher Kurzsichtigkeit beobachtet. Sie kann in jedem Alter auftreten, häufiger jedoch im mittleren und höheren Lebensalter.
Die Netzhautschicht dehnt sich aus, wenn der anteroposteriore Durchmesser des Auges zunimmt, und der Spannungsbereich auf der Netzhaut beginnt sich zu verdünnen und zu verschlechtern. Bei einigen familiären oder degenerativen Erkrankungen und Infektionen kann es auch zu einer Ausdünnung und Verschlechterung im Bereich der Netzhaut kommen. In der Zwischenzeit beginnt das Glaskörpergel aus denselben Gründen seine Homogenität zu verlieren und sich zu verschlechtern, die Konsistenz des Gels verändert sich und löst sich allmählich von der Netzhaut ab. Diese Ablösung wird als Glaskörperabhebung bezeichnet. In der Zwischenzeit schrumpft das Glaskörpergewebe und wird stellenweise undurchsichtig, so dass der Betroffene es als Fliegen vor dem Auge oder als Rauchwolke wahrnimmt, wenn es die Sehachse passiert. Wenn die Netzhautablösung nicht sofort behandelt wird, kann sie zum teilweisen oder vollständigen Verlust des Sehvermögens führen.
Was sind die Ursachen und Symptome einer Netzhautablösung?
Netzhauterkrankungen können unbehandelt zu dauerhafter Erblindung führen.
Die wichtigsten Symptome einer Netzhautablösung;
Ein Lichtblitz,
Fliegenklatschen
Symptome wie plötzlicher Verlust des Sehvermögens
Diese Symptome können ein Vorbote einer Netzhautablösung sein.
Wie wird der Behandlungsprozess der Netzhautablösung durchgeführt?
Eine frühzeitige Diagnose, eine eingehende Untersuchung, eine rechtzeitige und vor allem eine korrekte Behandlung der Netzhautablösung können die Folgen verhindern, die zum Verlust des Sehvermögens führen können. Netzhautoperationen sind sensible Eingriffe, die den Einsatz von Hochtechnologie mit großen Sterilisationsmaßnahmen erfordern, da sonst das Ergebnis zum Verlust des Sehvermögens führen kann.
Wenn sich die Makula (das Sehzentrum des Auges) von dem darunter liegenden Gewebe ablöst, geht das zentrale Sehen verloren. Bei langfristigen Ablösungen ist das Gleichgewicht im Auge gestört und der Augapfel beginnt zu schrumpfen. Plötzliche, schwere oder durchdringende Schläge auf das Auge können eine Ablösung verursachen. Bei Diabetes und einigen degenerativen Erkrankungen können sich Bänder bilden, die die Netzhaut in den Glaskörper ziehen, und es kann zu Ablösungen durch Zug kommen. Bei einigen Infektionen, Tumoren oder Blutdruckkrisen, die insbesondere während der Schwangerschaft auftreten, kann es selten zu einer Ablösung kommen, ohne dass ein Riss im Auge entsteht.
Wie verläuft der Genesungsprozess nach einer Operation der Netzhautablösung?
Der Patient kann innerhalb von 7 – 10 Tagen nach der Operation in den Alltag zurückkehren. Die vollständige Wiederherstellung des Sehvermögens nach einer Netzhautablösung wird innerhalb von 1 – 2 Monaten beobachtet. Nach der Operation sollten in vom Augenarzt festgelegten Abständen Kontrolluntersuchungen durchgeführt werden.
Häufig gestellte Fragen
Gibt es Blutungen im Auge nach einer Operation der Netzhautablösung?
Verschwommenes Sehen und blutunterlaufene Augen sind nach Netzhautbehandlungen möglich. Dieser Zustand wird sich im Laufe des Heilungsprozesses vollständig zurückbilden. Es besteht also kein Grund zur Sorge, wenn es nach der Operation zu Blutungen in den Augen kommt.
Wie lange dauert eine Operation der Netzhautablösung?
Die Ablösungsoperation dauert etwa 20 bis 30 Minuten für jedes Auge.
Tritt eine Netzhautablösung wieder auf?
Eine Netzhautablösung ist die Ablösung der inneren Oberfläche des Augapfels. Dies kann durch viele Faktoren verursacht werden. Es ist möglich, dass eine Ablösung, die behandelt wurde, erneut auftritt.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Bionische Augenbehandlung
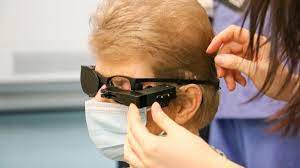
Was ist die Retinitis-Pigmentosa-Krankheit (Chicken Black)?
Retinitis pigmentosa, auch bekannt als Hühnerauge oder Nachtblindheit, ist eine genetisch vererbte Netzhauterkrankung. Die Krankheit Retinitis pigmentosa (Hühnerauge) beginnt in der Regel in den 10er Jahren und schreitet im Laufe der Zeit fort, mit Auswirkungen wie Einschränkung der Sehkraft, Verringerung der Farben und des Lichts. Die frühzeitige Erkennung dieser Krankheit, die von Mensch zu Mensch unterschiedlich ist, ist für den Verlauf der Behandlung sehr wichtig. Aus diesem Grund wird empfohlen, dass Eltern ihre Kinder beobachten und in regelmäßigen Abständen bei schwachem Licht überprüfen, ob die Sehkraft gesund ist.
Was ist das Bionische Auge?
Das bionische Auge ist eine Behandlungsmethode für Menschen mit Sehkraftverlust aufgrund der Krankheit Retinitis pigmentosa (Hühnerauge), deren Lichtrezeptoren im Auge fehlen oder stark geschädigt sind, deren Sehnerven aber intakt bleiben. Retinitis pigmentosa, im Volksmund auch Hühnerschwärze oder Nachtblindheit genannt, ist eine sehr ernste Augenkrankheit, die sehr unterschiedliche genetische Übergangsmerkmale aufweist, in blutsverwandten Ehen häufiger vorkommt und zur völligen Erblindung führt. Ziel der bionischen Augenbehandlung ist es, die Sehschärfe von Menschen mit Sehbehinderungen aufgrund von Retinitis pigmentosa zu erhöhen, indem ihre Schatten- oder Lichtwahrnehmung verbessert wird.
Wer kann sich einer bionischen Augenbehandlung unterziehen?
Menschen mit fehlenden oder geschädigten Lichtrezeptoren im Auge,
Menschen mit intakten Sehnerven,
Personen, die über 25 Jahre alt sind,
Menschen, die in mindestens einem Auge Licht spüren können,
Sie kann bei Menschen mit Sehkraftverlust aufgrund der Krankheit Retinitis pigmentosa angewendet werden.
Wie funktioniert die bionische Augenbehandlung?
Bei der bionischen Augenbehandlung wird ein Chip in das Sehzentrum des Menschen implantiert und die Bilder werden mit einer speziellen Brille an das Sehzentrum übertragen.
Wie funktioniert die bionische Augenbehandlung?
Das Netzhautimplantat (Bionic Eye / Argus II Retina Prosthesis System), das in das Auge der Person eingesetzt wird, besteht aus zwei Teilen. Das Gerät funktioniert mit Hilfe eines elektronischen Auges, das Objekte im Sichtfeld erkennt. Die Spezialbrille ist mit einer Kamera ausgestattet und wird an ein Stromversorgungsgerät angeschlossen, das das Implantat aktiviert.
Wie läuft der Nachbehandlungsprozess ab?
Nach der Behandlung wird angestrebt, dass die Person Objekte durch die Wahrnehmung von Licht interpretiert. Die Person beginnt, schwarz-weiß zu sehen, die Wahrnehmung von Schatten und Licht nimmt zu. Nach der Behandlung beginnt ein dreimonatiger Rehabilitationsprozess, in dem die Person besser sehen soll. Dabei wird die Person darin unterstützt, Menschen und Gegenstände wahrzunehmen und das Gesehene mit dem bionischen Auge zu interpretieren.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Über Augengesundheit bei Kindern

Augengesundheit bei Kindern
Die häufigste Situation bei Kindern ist die Unfähigkeit, die Krankheit zu äußern. Viele wichtige Augenkrankheiten treten bereits in jungen Jahren auf. Bei frühzeitiger Diagnose und richtiger Behandlung können jedoch erfolgreiche Ergebnisse erzielt werden.
Was sollte getan werden, um die Augengesundheit von Kindern im Alter von 0-16 Jahren zu schützen?
Die erste Augenuntersuchung sollte im Alter von 2 – 3 Monaten durchgeführt werden. Bei der Untersuchung wird auf angeborene Augenkrankheiten geachtet.
Im weiteren Verlauf sollte die Untersuchung im Alter von einem Jahr und bei jährlichen Nachuntersuchungen fortgesetzt werden. Dies wird die Diagnose und Behandlung bestehender oder potenzieller Augenprobleme erleichtern.
Was sind die Symptome von Augenkrankheiten bei Kindern?
Verrutschen des Auges (Strabismus)
Versäumnisse bei der Weiterverfolgung
Rötung oder Tränen des Auges
Zittern im Auge
Blinzeln oder Schließen eines Auges
Weiße oder trübe Farbe in der Pupille, die schwarz erscheinen sollte
Halten Sie nicht ständig Gegenstände in die Nähe Ihrer Augen
Schauen Sie nicht mit zur Seite geneigtem Kopf
Reiben Sie sich nicht oft die Augen
Frühzeitige Geburt
Träges Auge in der Familie
Augenkrankheiten in der Familie
Bei Auftreten der oben genannten Symptome sollte unverzüglich ein auf Kinderaugenkrankheiten spezialisierter Augenarzt (Kinderaugenarzt) aufgesucht werden.
PÄDIATRISCHE AUGENKRANKHEITEN
Augenerkrankungen bei Kindern können von Geburt an oder in späteren Jahren auftreten. Augenkrankheiten bei Kindern, die von Geburt an auftreten, sind in der Regel erblich bedingt. Kinderaugenkrankheiten können je nach dem strukturell betroffenen Bereich funktionelle Probleme im Auge verursachen. Aus diesem Grund wird empfohlen, die Augen von Kindern jährlich routinemäßig untersuchen zu lassen.
Was sind die häufigsten Augenkrankheiten bei Kindern?
Platzen und Blut im Auge
Bei Säuglingen können Grate und Blut in den ersten 15 Tagen nach der Geburt auftreten. Bei lang anhaltenden Graten, wenn der Grat eine Farbe hat, ist jedoch die Beschaffenheit des Ausflusses im Auge wichtig. In diesem Fall sollte eine Behandlung durch einen Augenarzt eingeleitet werden. Auch hier gilt, dass Rötungen und Grate nach der Geburt keine besondere Behandlung erfordern. Wenn die Rötung und die damit einhergehenden Grate jedoch länger als 1-2 Tage anhalten, ist eine Augenuntersuchung erforderlich, und nach der Untersuchung können Tropfen empfohlen werden.
Eine Rötung des Auges kann manchmal auf eine Erkrankung der Hornhaut hindeuten. Wenn das Baby schielt oder tränende Augen hat, sollte der Augenarzt das Baby unbedingt untersuchen.
Wässrige Augen
Einseitige oder beidseitige tränende Augen, die sofort oder innerhalb von 2 Wochen nach der Geburt beginnen, können in der Regel auf eine Obstruktion oder Verengung der Tränenkanäle zurückzuführen sein. Wenn die Obstruktion vollständig ist, kann das Auge häufig tränend und trüb sein. Eine Rötung des Auges tritt bei dieser Form des Tränenflusses in der Regel nicht häufig auf. Bei einer Verengung des Auges kann eine Augenuntersuchung sowie die Gabe geeigneter Tropfen und eine entsprechende Massage zur Öffnung des Tränenkanals erforderlich sein. Im Allgemeinen kann dieser Zustand mit Massage innerhalb der ersten 6 Monate verschwinden. Wenn die Bewässerung bis zum Alter von 1 Jahr anhält und häufig Grate zu sehen sind, kann eine Behandlung zur Öffnung des Tränenkanals mit Sondierung durchgeführt werden.
Strabismus
Schielen ist ein Zustand, bei dem beide Augen nicht mehr parallel zueinander stehen. In jedem Auge gibt es 6 extraokulare Muskeln. Eine mangelnde oder übermäßige Stärke eines oder mehrerer dieser Muskeln kann zu Schielen führen. Während ein Auge gerade schaut, kann sich das andere nach innen, außen, oben oder unten verschieben. In manchen Fällen ist die Verschiebung bei beiden Augen vorhanden. Die Verschiebung der Augen kann je nach Ursache des Schielens dauerhaft oder vorübergehend sein. Es gibt keine einzige Ursache für Schielen. Schielen kann aus verschiedenen Gründen auftreten.
Eine frühzeitige Diagnose ist für die Behandlung des Schielens sehr wichtig. Wenn es zu spät für die erste Augenuntersuchung ist, können ästhetische Probleme in den Kinderaugen sowie lebenslange Sehschwächen auftreten. Unmittelbar nach der Geburt und während der Kindheit sollten Kinder regelmäßig von einem Facharzt für Augenheilkunde untersucht werden, auch wenn sie keine Augenbeschwerden haben.
AMBLYOPIA
Amblyopie bedeutet Schwachsichtigkeit. Sie kann auf einem oder beiden Augen auftreten. Die Sehschärfe ist nicht vollständig, bei beidseitigen hohen Brechungsfehlern kann sich die Amblyopie in beiden Augen entwickeln. Bei Patienten mit einem hohen Brechungsfehlerunterschied zwischen den beiden Augen kann die Trägheit auf der Seite mit dem hohen Brechungsfehler auftreten. Zu den Ursachen der Amblyopie gehören außerdem ein einseitiges Schielen, ein die Sehachse verdeckendes Unterlid und ein angeborener Katarakt. Sie sollte frühzeitig erkannt und behandelt werden. Das beste Ansprechen auf die Behandlung wird bis zum Alter von 5-6 Jahren erreicht.
Welche anderen Augenkrankheiten gibt es bei Kindern?
Brechungsfehler
Erkrankungen der Augenlider
Grauer Star
Hornhauterkrankungen
Glaukom
Trauma
Erkrankungen der Netzhaut und des Sehnervs
Retinopathie der Frühgeburt (ROP)
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist Frühgeborenen-Retinopathie?
Frühgeborenen definiert. Die Gefäße in den Augen von Säuglingen entwickeln sich bis zur Geburt. Bei Frühgeborenen setzt sich diese Entwicklung nach der Geburt fort, weil sie nicht abgeschlossen werden kann.
Sauerstoff, der in hohen Konzentrationen verabreicht wird, um Frühgeborene am Leben zu erhalten, führt zu einer abnormen Entwicklung der Gefäße im Auge. Infolgedessen tritt die Frühgeborenen-Retinopathie, kurz ROP genannt, in den Netzhäuten von Säuglingen mit unvollständiger Gefäßbildung auf. Wenn sie nicht frühzeitig behandelt wird, kann sie zur Erblindung auf beiden Augen führen. Aus diesem Grund sollten Frühgeborene unbedingt von einem Augenarzt untersucht werden.
Bei welchen Säuglingen ist die Frühgeborenen-Retinopathie am häufigsten?
Eine normale Schwangerschaft dauert 40 Wochen oder 280 Tage. Wenn das Baby vor Vollendung der 37. Woche geboren wird, gilt es als Frühgeburt. Babys, die mit einem Gewicht von weniger als 2.500 Gramm geboren werden, nennt man Babys mit niedrigem Geburtsgewicht. Zwei Drittel dieser Säuglinge sind Frühgeburten.
Was sind die Risikofaktoren für Frühgeborenen-Retinopathie?
Die Frühgeborenen-Retinopathie tritt am häufigsten bei Säuglingen auf, die unter 1.000 Gramm wiegen. Die Risikofaktoren für eine Frühgeborenen-Retinopathie gelten für alle Säuglinge, die vor der 32. Woche und mit einem Gewicht von weniger als 1500 Gramm geboren werden. Daher ist eine ROP-Untersuchung von Frühgeborenen unbedingt erforderlich.
Eine frühzeitige Diagnose und Behandlung von ROP bei Neugeborenen ist durch die Zusammenarbeit von spezialisierten Kinderärzten und Augenärzten möglich. Darüber hinaus erhöhen auch Lungen- und Herz-Kreislauf-Erkrankungen, schwere Infektionen und Gehirnprobleme bei Säuglingen das Risiko einer Retinopathie. Sie kann bei frühzeitiger Diagnose behandelt werden und kann im Spätstadium zur Erblindung auf beiden Augen führen.
Wann sollten die Augen von Babys untersucht werden?
Eine Augenuntersuchung sollte zwischen 4-6 Wochen nach der Geburt durchgeführt werden. Der Erfolg der ROP-Behandlung, die fünf Stadien von leicht bis schwer umfasst, hängt vom Stadium der Krankheit ab. In den ersten beiden Stadien ist eine Nachsorge ausreichend, während im dritten Stadium mit der Laser- und Kryobehandlung begonnen werden sollte. Denn im dritten Stadium der Krankheit werden die besten Ergebnisse erzielt.
Die Augenuntersuchung aller Neugeborenen innerhalb des ersten Monats ist sehr wichtig für die rechtzeitige Diagnose und erfolgreiche Behandlung nicht nur der ROP, sondern auch vieler anderer Augenkrankheiten wie Augendruck, träges Auge, Tränenwegsobstruktion und Strabismus.
Kinderanästhesie
Wenn bei der Behandlung pädiatrischer Augenkrankheiten eine Anästhesie erforderlich ist, wird sie von Anästhesisten durchgeführt, die Experten für Kinderanästhesie sind. Die Behandlung erfolgt in sterilen Operationssälen mit speziell für Kinder entwickelten Tischen und medizinischem Verbrauchsmaterial für den Einmalgebrauch.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist Strabismus?

Von Schielen spricht man, wenn zwei Augen in unterschiedliche Richtungen schauen. Ein Auge schaut geradeaus, während das andere nach innen, nach außen, nach oben oder nach unten schaut. Patienten, die an Schielen leiden, können manchmal mit beiden Augen in unterschiedlichen Kopfpositionen richtig sehen, z. B. wenn sie den Kopf nach rechts oder links neigen. Manchmal kann sich das Schielen durch eine solche abnorme Kopfhaltung bemerkbar machen.
Wer hat Strabismus?
Obwohl es meist bei Kindern auftritt, kann es auch in höherem Alter vorkommen. Schielen tritt bei 5 % aller Kinder und 1 % der Erwachsenen auf. Es tritt bei beiden Geschlechtern gleichermaßen auf. Mit Ausnahme einiger seltener Formen ist es in der Regel nicht genetisch vererbbar.
Arbeiten unsere beiden Augen zusammen?
Sehen ist ein Vorgang, der im Gehirn stattfindet. Das Auge ist das Organ der emotionalen Wahrnehmung. Das Bild, das durch die von der Netzhaut empfangenen Reize entsteht, wird über den Sehnerv und die Sehbahnen an den visuellen Kortex im Gehirn weitergeleitet. Neben diesem emotionalen System gibt es ein motorisches System (extraokulare Muskeln), das dazu dient, beide Augen auf das jeweilige Objekt zu richten und auf beiden Netzhäuten das gleiche Bild zu erzeugen. Normalerweise blicken unsere Augen auf denselben Punkt, und die beiden Bilder, die von beiden Augen an unser Gehirn übermittelt werden, werden von unserem Gehirn fusioniert (Verschmelzung), wodurch wir dreidimensional sehen können (Stereopsis). Dafür sorgen die Bewegungszentren in unseren Augen und im Gehirn sowie 6 Muskeln außerhalb des Auges.
Wenn ein Auge in eine andere Richtung blickt, kommen zwei sehr unterschiedliche Bilder im Gehirn an. In diesem Fall wird das Bild, das von dem in die entgegengesetzte Richtung blickenden Auge zum Gehirn gelangt, entweder ignoriert (Entwicklung der Amblyopie) oder unterdrückt (Entwicklung der Suppression). Das Gehirn akzeptiert dann nur das Bild, das vom gegenüberliegenden Auge übermittelt wird. Geschieht dies in der Kindheit, entwickelt das Kind Anpassungsmechanismen, die zu schwerwiegenden Problemen wie mangelnder Tiefenwahrnehmung und schlechtem Sehen des gleitenden Auges (Trägheit = Amblyopie) führen. Beim Schielen im Erwachsenenalter entwickelt das Gehirn keine Anpassungsmechanismen wie bei Kindern, und es kommt zum Doppelsehen, indem beide Bilder akzeptiert werden.
Was sind die Ursachen des Schielens?
Die Ursache ist nicht genau bekannt. In einigen Familien ist eine genetische Vererbung zu beobachten. Es kann nur aufgrund einer Brillenstörung auftreten, oder angeborene Hirnschäden, Mongolismus, Hirntumore, Katarakte, die das Sehvermögen verringern, Augenverletzungen oder Tumore können Schielen verursachen.
Wenn das Schielen bei einem Erwachsenen vorher nicht vorhanden war und jetzt neu aufgetreten ist, sollten Diabetes, Multiple Sklerose, Schilddrüsenerkrankungen, Myasthenia gravis und andere Erkrankungen des zentralen Nervensystems untersucht werden.
Was sind die Symptome von Strabismus?
Die Augen schauen in dieselbe Richtung
Verlust des dreidimensionalen Bildes
Verschwommenes Sehen
Kopf oder Gesicht zu einer Seite gedreht
Die Augen tränen
Agri
Kopfschmerzen
Doppeltsehen
Es können auch Symptome auftreten, wie das Neigen des Kopfes zu einer Seite oder das Drehen des Gesichts zu einer Seite, um eines der Augen oder bei Sonnenschein beide Augen zu benutzen.
Für die Sehentwicklung aller Kinder ist es sehr wichtig, dass sie innerhalb der ersten 3 Lebensjahre von einem Augenarzt untersucht werden. Wenn es in der Familie noch jemanden gibt, der an Schielen oder Augenfehlstellungen leidet, sollte diese Untersuchung vor dem 3.
Abgesehen von den kosmetischen Beschwerden beim Schielen in der Kindheit kann das Sehproblem bei Erwachsenen, wenn der Patient nicht gut behandelt wird, eine Sehschwäche sein. Tritt das Schielen jedoch erst im fortgeschrittenen Alter auf, ist das häufigste Symptom das Doppeltsehen. Bei manchen Erwachsenen können Symptome wie Schmerzen im Auge, Kopfschmerzen und ständiges Neigen des Kopfes auftreten.
Welche Arten des Schielens gibt es?
Obwohl es viele Klassifizierungen gibt, ist keine von ihnen perfekt. Schielen lässt sich in paralytisch (der Winkel der Fehlstellung ist in jeder Richtung unterschiedlich) und nicht-paralytisch (der Winkel der Fehlstellung ist in jeder Richtung gleich); monokular (nur ein Auge wird benutzt) oder alternierend (beide Augen können abwechselnd benutzt werden) einteilen, je nach Fixationsstatus der Augen; diejenigen, die mit einer Brille oder einer Operation korrigiert werden. Sie kann nach der Richtung des Abrutschens klassifiziert werden.
Können angeborene Augenverschiebungen auftreten?
Angeborene Fehlstellungen können in der Regel im Zeitraum zwischen 3-6 Monaten und 1 Jahr auftreten. Der Winkel der Fehlstellung ist sehr groß und kann von fast jedem bemerkt werden. Diese Art von Fehlstellung entwickelt sich im Allgemeinen nicht aufgrund eines Brechungsfehlers (Hypermetropie usw.). Babys können eine geringe oder mäßige Hypermetropie haben, aber selbst wenn sie eine Brille tragen, wird die Verschiebung dadurch nicht korrigiert. Diese Art von Verschiebung kann von einer Verschiebung nach oben begleitet sein. Hier ist es wichtig, nicht zu warten und frühzeitig zu handeln. Ideal ist eine chirurgische Korrektur der Verschiebung im Alter von 1,5 Jahren. So kann das Kind sein Leben mit einer Perspektive fortsetzen, bei der es beide Augen benutzen kann und nicht nur ein Auge.
Was ist falsches Schielen?
Die Augen von Säuglingen scheinen nach innen gerichtet zu sein. Das kann daran liegen, dass die Nasenwurzel breiter ist oder dass sich an der Innenseite des Augenlids eine Hautfalte (Epikan) befindet. Vor allem beim Blick von der Seite entsteht der Eindruck, dass sich das Auge des Kindes nach innen verlagert. Dieser Zustand, der mit zunehmendem Alter verschwindet, wird als falsches Schielen bezeichnet. Der Unterschied zwischen falschem und echtem Schielen kann nur vom Arzt diagnostiziert werden. Die Untersuchung mit dem Lichttest zeigt jedoch, dass die Lichtreflexe auf der Hornhaut symmetrisch sind. Bei den Schließtests ist keine Bewegung der Augen festzustellen. Weitere Ursachen für falsches Schielen sind ein einseitiger Exophthalmus, hohe Kurzsichtigkeit und Gesichtsasymmetrie.
Warum kommt es zu Doppeltsehen?
Bei einem Erwachsenen mit Strabismus fällt das Bild auf einem Auge in die Fovea, während es auf dem anderen Auge auf einen Punkt außerhalb der Fovea fällt. Im Gegensatz zu Kindern können Erwachsene das Bild, das von dem in unterschiedliche Richtungen blickenden Auge kommt, nicht ignorieren oder unterdrücken. Dies führt zu Doppeltsehen. Die Behandlung dieses Zustands erfolgt durch das Schließen eines Auges, eine spezielle Prismenbrille oder die chirurgische Wiederherstellung der korrekten Position der Augen.
Was ist eine Augenfehlsichtigkeit (Amblyopie)?
Die Entwicklung des Sehvermögens ist ein Prozess, der nach der Geburt des Kindes schrittweise fortschreitet und sich in den ersten zwei Lebensjahren rasch entwickelt. Diese Entwicklung setzt sich schrittweise bis zum Alter von 7 Jahren fort. Wenn das Kind eines der Augen nicht ausreichend benutzen kann, entwickelt sich das Sehvermögen dieses Auges nicht. Da das visuelle System seine Entwicklung spätestens im Alter von 9 Jahren abschließt, entwickelt sich das Sehvermögen nach diesem Zeitpunkt nicht mehr. Da das Sehsystem spätestens im Alter von 9 Jahren seine Entwicklung abgeschlossen hat, kann das Sehvermögen nach diesem Zeitpunkt nicht mehr verändert werden. Gesundes Sehen bei Kindern liegt vor, wenn sich beide Augen in einer normalen Position befinden und beide Augen die gleichen Reize empfangen. Sehschwäche ist der Verlust des Sehvermögens, der darauf zurückzuführen ist, dass sich die normale Sehkraft eines Auges in der frühen Kindheit nicht entwickelt hat. Sie tritt bei 2-3 % der Bevölkerung auf. Die häufigsten Ursachen sind Schielen, Augenkrankheiten (Myopie, Hypermetropie, Astigmatismus) und selten Katarakte bei Kindern.
Das schielende Auge wird behandelt, indem das besser sehende Auge für eine bestimmte Zeit geschlossen wird. Die Amblyopie kann bei frühzeitiger Diagnose erfolgreich behandelt werden. Je später die Behandlung beginnt, desto geringer sind die Erfolgsaussichten.
Denken Sie daran, dass der Erfolg der Amblyopiebehandlung vom Schweregrad der Amblyopie und dem Alter abhängt, in dem die Behandlung beginnt. Die Behandlung wird bis zum Alter von 9 Jahren fortgesetzt. Nach diesem Alter ist die Behandlung nicht mehr erfolgreich. Aus diesem Grund ist es wichtig, die Augen im Alter von 3 Jahren und vor dem Eintritt in die Grundschule untersuchen zu lassen.
Augenverschiebungen aufgrund von Brechungsfehlern
Augenverschiebungen aufgrund von Refraktionsfehlern treten meist im Alter von 1-1,5 Jahren bis 3 Jahren auf. Bei diesen Kindern mit mittlerer bis hoher Hyperopie kann die Fehlstellung entweder vollständig oder teilweise mit einer Brille korrigiert werden. Ihre Anamnese ist typisch. Die Verschiebung kann plötzlich beginnen oder nach einem Fieber oder Sturz auftreten. Sie haben oft eine höhere Augenzahl auf einem Auge und sind gefährdet, ein träges Auge zu bekommen. Die meisten dieser Arten von Fehlstellungen können mit einer Brille und einer Verschlusstherapie behandelt werden. Wenn sich die Fehlstellung nicht vollständig auflöst und das Sehen mit beiden Augen gleichzeitig beeinträchtigt ist, kann eine Schieloperation erforderlich sein.
Augenverluste aufgrund von Muskellähmungen
Muskellähmungen können in jungen Jahren und im Säuglingsalter nach Traumata auftreten, insbesondere nach Kopftraumata, schwierigen Geburten und hohem Fieber. In seltenen Fällen kann sie aufgrund von Tumoren, Zysten oder strukturellen Störungen im Kopfbereich auftreten. Bei Erwachsenen kann sie auch nach einem Trauma oder bei Erkrankungen des zentralen Nervensystems wie Diabetes, Schilddrüsenerkrankungen und MS auftreten.
Bei dieser Art von Fehlstellung kommt es typischerweise zu Doppelbildern, die in jüngeren Jahren schnell verschwinden, in älteren Jahren jedoch dauerhaft sind. Typischerweise ist der Kopf zur Seite geneigt, und ein Auge wird geschielt. Wenn bei Kindern der Winkel der Augenverschiebung zu groß ist, schaltet das Gehirn das Auge, das verrutscht, sofort ab, um das Doppeltsehen in kurzer Zeit zu beseitigen, und das Auge beginnt zu träge zu werden. Bei Erwachsenen ist das Doppeltsehen so lange vorhanden, wie es eine Verschiebung gibt und die Kopfhaltung verursacht. Das Doppeltsehen ist ein Zustand, der das Leben sehr schwierig macht. Die meisten durch Lähmungen bedingten Verschiebungen können sich innerhalb eines Jahres verringern und verschwinden. Daher ist es notwendig, abzuwarten. In dieser Zeit wird in der Regel kein chirurgischer Eingriff vorgenommen, sondern häufig Botox verabreicht, um die früher aufgetretenen Lähmungen zu beheben und das Doppeltsehen zu verbessern. Wenn der Winkel der Augenverschiebung gering ist, kann das Doppeltsehen mit einer prismatischen Spezialbrille verhindert werden.
Augenverschiebungen in älteren Altersgruppen beobachtet
Obwohl sie selten im Säuglingsalter auftritt, sind es meist die Augenverschiebungen, die in der Kindheit und Jugend beginnen. Sie sind in der Regel als eine nach außen gerichtete Verschiebung zu sehen. Sie treten sporadisch auf, es gibt nicht immer eine Verschiebung, sie treten auf, wenn das Auge abtaucht oder wegschaut. Sie kann durch eine Überanstrengung der äußeren Muskeln oder eine Schwäche der inneren Muskeln entstehen. Ein chirurgischer Eingriff ist erforderlich, wenn es sich um einen fixen Ausrutscher handelt, der das Sehen mit beiden Augen beeinträchtigt. In einigen Fällen können orthopädische Behandlungen bei intermittierenden Fehlstellungen sinnvoll sein.
Spezielles Strabismus
Manchmal gibt es angeborene strukturelle und funktionelle Störungen in den Augenmuskeln oder in den Nerven, die diese Muskeln bewegen, was zu Fehlstellungen führen kann. Wenn sie zu einem trägen Auge führen und eine vorstehende Kopfhaltung verursachen, sollten sie behandelt werden, damit das Kind mit beiden Augen sehen kann. Brillen, Verschlüsse und orthoptische Behandlungen sowie gegebenenfalls chirurgische Behandlungen werden bei diesen Fehlstellungen eingesetzt.
Wie wird Strabismus diagnostiziert?
Was ist eine Anfrage?
Die Beziehung zwischen beiden Augen wird untersucht, wenn der Patient geradeaus schaut. Es wird auch untersucht, ob die Augenbewegungen beim Blick nach rechts, links, oben rechts und links, unten rechts und links kompatibel sind.
Was ist der Lichttest?
Der Arzt leuchtet mit einer kleinen Taschenlampe aus einer Entfernung von etwa 30-35 cm und von der anderen Seite des Patienten in dessen Auge. Der Patient beobachtet die Lichtreflexion auf der Hornhaut, während er in dieses Licht blickt. Normalerweise sollten diese Reflexionen symmetrisch sein und sich in der Mitte der Pupille beider Augen befinden. Liegt die Lichtreflexion in einem der Augen nicht in der Mitte der Pupille, wird ein Schielen festgestellt. Diese als “Hirschberg-Test” bezeichnete Methode ist eine grobe Untersuchung und stellt keine eindeutige Diagnose. Der Patient muss untersucht werden, während er ein Bild oder einen Gegenstand in etwa 5 cm Entfernung betrachtet.
Was ist ein Abschlusstest?
Der Arzt schließt ein Auge, während der Patient auf einen Punkt schaut, und beobachtet die Bewegung des anderen Auges. Wenn das gesunde Auge geschlossen ist, fixiert das gefährdete Auge und man sieht eine Bewegung, die der Art des Schielens entspricht (das nach innen verschobene Auge bewegt sich nach außen, um in die Mitte zu kommen). Dieser Test kann abwechselnd mit beiden Augen durchgeführt werden, so dass auch ein bilaterales (abwechselndes) Schielen erkannt werden kann.
Wie wird Strabismus behandelt?
Ziel der Behandlung ist es, das Sehvermögen zu erhalten, die Augen wieder in eine parallele Position zu bringen und beidäugiges Sehen zu ermöglichen. Das Alter, in dem die Krankheit auftritt, ob sie auf beiden Augen oder nur auf einem Auge auftritt, und die gleichzeitig auftretenden Brechungsfehler sind wichtig für die Wahl der Behandlung. Bei der Behandlung werden Brillen, Augenübungen, prismatische Linsen, Botox-Injektionen in die extraokularen Muskeln oder Operationen eingesetzt.
Bei einem Kind mit Schielen und einer Augenerkrankung ist es sehr wichtig, zunächst den Brechungsfehler durch eine Brillenbehandlung zu korrigieren. Viele Arten des Schielens gehören zur Gruppe des sogenannten akkommodativen Schielens (mit Brille korrigiert). Wenn die Augenfehlstellung des Kindes korrigiert wird, d. h. wenn das Kind eine Brille trägt, verschwindet das Schielen (wenn das Kind eine Brille trägt, kommen die Augen auf die Mittellinie), aber wenn die Brille abgenommen wird, schielen die Augen wieder. Die Behandlung dieser Art von Schielen besteht darin, eine Brille zu tragen. Eine Operation wird bei dieser Gruppe von Patienten nicht durchgeführt.
Bei einer Gruppe von Schielern führt das Tragen einer Brille aufgrund einer Augenerkrankung nicht zu einer Veränderung des Schielwinkels. Der Behandlungsansatz für diese Gruppe ist die Operation. Wenn das Kind vor der Operation eine Brille trägt, wird es diese auch nach der Operation weiter tragen. Schieloperationen werden in der Regel unter Vollnarkose durchgeführt. Wie bei allen Operationen gibt es auch bei diesem Eingriff Komplikationen wie Blutungen und Infektionen. Die Schieloperation ist jedoch eine zuverlässige und anerkannte Behandlungsmethode, die seit mehr als einem Jahrhundert angewendet wird.
Die Diagnose und Behandlung des Schielens sollte von einem Facharzt durchgeführt werden und die Behandlung sollte vor dem 7. Jedes Kind sollte mindestens einmal vor dem Grundschulalter untersucht werden, auch wenn keine Beschwerden oder Befunde vorliegen. Idealerweise sollte diese Untersuchung im Alter von 3-4 Jahren durchgeführt werden.
Wie wird eine orthoptische Behandlung bei Schielen durchgeführt?
Orthoptische Behandlungen sind eine physikalische Therapie der Augenmuskeln. Sie wird angewendet, um bestimmte Muskeln und die Fähigkeit, mit beiden Augen zu sehen, zu stärken. Durch die Stärkung der Fähigkeit, mit beiden Augen zu sehen, wird der Tiefensinn stabilisiert oder verbessert. Diese Funktion unserer Augen ist für unser tägliches Leben sehr wichtig, ebenso wie die Parallelität der Augen. Sie ermöglicht es uns, komfortabler und erfolgreicher Auto zu fahren und Sportarten auszuüben, die eine Anpassung an Entfernung und Zeit erfordern, wie z. B. Basketball und Tennis.
Wie erfolgt die chirurgische Behandlung des Schielens?
Angeborene Fehlstellungen erfordern in der Regel keine Brille und müssen in der Frühphase (6 Monate bis 1 Jahr) operiert werden. Die meisten Augenfehlstellungen treten im Alter von 2-3 Jahren auf und können in der Regel mit einer Brille vollständig korrigiert werden. Bei Fehlstellungen, die sich trotz Brille nicht bessern, ist eine chirurgische Behandlung erforderlich. Schieloperationen werden in der Regel unter Vollnarkose durchgeführt. Die Anästhesie wird von Ärzten durchgeführt, die auf Kinderanästhesie spezialisiert sind. Durch eine frühzeitige Diagnose und Behandlung des Schielens kann das Schielen verhindert und ein 3D-Sehen erreicht werden. Aus diesem Grund sollte jedes Kind mit Verdacht auf Schielen vor Erreichen eines bestimmten Alters zu einem auf Schielen spezialisierten Augenarzt gebracht werden.
Kann Botox bei der Schielbehandlung eingesetzt werden?
Botulinumtoxin (BOTOX) kann auch bei einigen Schielbehandlungen eingesetzt werden. Botox ist wirksam und kann therapeutisch eingesetzt werden bei Schielen, das durch Lähmungen verursacht wird, bei Patienten, die sich einer Operation unterzogen haben, aber keine vollständige Genesung erreicht haben, bei Patienten, die aufgrund einer Kropferkrankung ins Auge geschoben wurden. Plötzlich auftretendes Schielen aufgrund von Lähmungen ist in der Regel mit Doppeltsehen verbunden und stellt für den Patienten eine sehr schwierige Situation dar. Die allgemeine Tendenz bei einem solchen Schielen ist es, 6-8 Monate zu warten, aber eine Botox-Anwendung kann durchgeführt werden, um das Doppeltsehen während der Wartezeit zu reduzieren. Eine vollständige Heilung ist möglich, wenn die Behandlung unmittelbar nach Auftreten des Schielens beginnt.
Augenzittern (Nystagmus)
Was ist Nystagmus?
Nystagmus ist eine unwillkürliche Bewegung des Auges. Er kann angeboren sein oder während und nach dem Säuglingsalter auftreten. Nystagmus ist kein Zustand, der auf eine einzige Ursache zurückzuführen ist. Er kann viele verschiedene Ursachen haben. Er kann auch auftreten, ohne das Sehvermögen zu beeinträchtigen. Er kann sich durch Kopfschütteln im Säuglingsalter bemerkbar machen. In dieser Gruppe, in der das Sehen nicht beeinträchtigt ist, nimmt der Nystagmus im Allgemeinen im Laufe der Grundschulzeit ab und verschwindet manchmal ganz. Nystagmus kann jedoch auch aufgrund einer Sehschwäche oder neurologischer Ursachen auftreten.
Wie behandelt man Augentremor (Nystagmus)?
Es ist wichtig, eine sehr gute diagnostische Unterscheidung von Nystagmus-Patienten zu treffen, da es viele Ursachen dafür gibt und die Behandlungsmöglichkeiten variieren. Brillen, Teleskopstützen, Tropfen, Medikamente und gegebenenfalls chirurgische Eingriffe sind die Behandlungsmethoden für diese Patienten.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist Cornea?
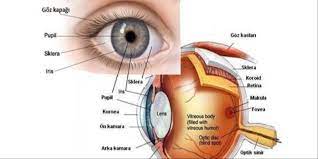
Die Hornhaut ist die gekrümmte, transparente Schicht des Auges, die sich im vorderen Teil des Auges befindet. Sie hat die Aufgabe, das Licht zu bündeln und das Auge vor äußeren Einflüssen zu schützen, und spielt eine wichtige Rolle bei der Sehfunktion.
Was sind Hornhautuntersuchungsmethoden?
Eine Person, die kein Augenarzt ist, kann die Transparenz der Hornhaut, die Helligkeit der Oberfläche, Hornhautverletzungen und die Empfindlichkeit der Hornhaut mit einem Wattestäbchen unter lokalem Licht beurteilen. Ophthalmologen verwenden einige Geräte, um die Morphologie und Funktion der Hornhaut zu beurteilen;
Biomikroskopie: Sie wird zur binokularen Untersuchung der Hornhaut und anderer Strukturen des vorderen Augenabschnitts verwendet. Lichtstrahlen unterschiedlicher Stärke werden aus verschiedenen Winkeln gesendet, und die Vergrößerung des Biomikroskops wird bereitgestellt und die Hornhaut kann untersucht werden. Es handelt sich um die am häufigsten verwendete Routineuntersuchungsmethode.
Keratometrie: Hierbei handelt es sich um die Messung der Brechkraft der Hornhaut. Sie wird vor der Implantation von Kontaktlinsen und Intraokularlinsen durchgeführt.
Topographie Sie dient der topografischen Analyse der vorderen Oberfläche der Hornhaut.
Pachymetrie Sie ist die Messung der Hornhautdicke.
Spektralmikroskopie: Zeigt Anzahl und Struktur der Endothelzellen.
Esthesiometrie: Sie dient der Beurteilung der Hornhautsensibilität.
Untersuchung der Hornhaut durch Färbung: Defekte auf der Hornhautoberfläche können mit einer “Fluorescein-Rosenbengal”-Lösung sichtbar gemacht werden.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist Keratokonus?
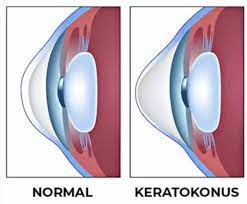
Keratokonus ist eine Krankheit, die durch eine Ausdünnung und Schärfung der transparenten Schicht des Auges, der Hornhaut, mit fortschreitender Kurzsichtigkeit und Astigmatismus verursacht wird. Die Patienten bemerken die Krankheit, die in der Regel im Jugendalter beginnt, meist erst in ihren 20ern. Im Alter von 20 bis 40 Jahren schreitet die Krankheit fort und tritt nach dem 40. Lebensjahr in eine stationäre Phase ein. Die Hornhaut ist ein sehr wichtiger Teil des Auges. Durch die Hornhaut dringt Licht in das Auge ein. Die Hornhaut ermöglicht eine klare Sicht, indem sie die Strahlen bricht oder bündelt. Bei Keratokonus verschlechtert sich das Sehvermögen, weil sich die Hornhaut verschlechtert. Keratokonus kann einige Tätigkeiten wie Autofahren, Tippen am Computer, Fernsehen oder Lesen erschweren.
Was sind die Ursachen für Keratokonus?
Ultraviolette Strahlen
Augenreiben
Umweltfaktoren
Verwendung von harten Kontaktlinsen
Genetische Veranlagung
Chronische Augenreizung
Obwohl die Ursache der Keratokonus-Krankheit nicht genau bekannt ist, spielen genetische und mechanische Traumata die wichtigste Rolle bei ihrer Entstehung.
Was sind die Symptome der Krankheit?
Anhaltende Allergie oder Juckreiz im Auge
Stetig fortschreitende Myopie und Astigmatismus
Unscharfes Sehen trotz Brille
Erhöhte Lichtempfindlichkeit
Blendung der Augen
Gerade Linien erscheinen verdreht oder gewellt
Die Kontaktlinse, die getragen wird, weil die Hornhaut vorsteht, passt nicht zum Auge oder verursacht Unbehagen
Diese Symptome weisen auf ein hohes Risiko einer Keratokonuserkrankung hin. In solchen Fällen ist es sinnvoll, sich von einem Facharzt untersuchen zu lassen. Denn eine frühzeitige Diagnose und Behandlung der Keratokonus-Krankheit ist von großer Bedeutung, um spätere schwerwiegende Sehprobleme zu verhindern.
Was sind Keratokonus-Behandlungen?
In den frühen Stadien der Krankheit werden spezielle harte Kontaktlinsen eingesetzt. Allerdings können Kontaktlinsen das Fortschreiten der Krankheit nicht aufhalten. Das Fortschreiten der Krankheit aufhalten:
Die Corneal Cross Linking (CCL)-Behandlung wird in Fällen angewandt, in denen die Hornhautversteifung fortschreitet und die Hornhautverdünnung allmählich zunimmt.
Sie wird bevorzugt bei jungen Menschen mit stärkerer Progression und bei Frauen vor der Schwangerschaft eingesetzt.
Corneal Cross Linking (CCL) ist eine Behandlungsmethode, die das Kollagen und die Fibrillen in der Hornhaut durch Quervernetzung mit Hilfe von Riboflavin (Vitamin B2) und Ultraviolett-A-Strahlen stärkt. Sie wird unter sterilen Bedingungen im Operationssaal durchgeführt. Mit dieser Behandlung wird das Voranschreiten und die Ausdünnung der Hornhaut aufgrund der Krankheit gestoppt. Bei fast allen Patienten, die sich einer Cross-Linking-Behandlung unterziehen, wird ein Sehverlust verhindert, und bei einem Teil der Patienten wird gleichzeitig die Sehschärfe verbessert.
Behandlungsmethoden für Keratokonus
Was ist Topolaser?
Mit dem Topolaser wird die topografische Karte der Hornhaut wie ein Fingerabdruck in 3D abgenommen und die Laserbehandlung wird für jeden Patienten individuell programmiert.
Im Gegensatz zur vollständigen Wavefront-Behandlung basiert diese Behandlung auf dem Prinzip, nur die Unregelmäßigkeit der oberen Hornhautoberfläche zu bewerten.
Bei wem wird Topolaser angewendet?
Patienten, die keine Kontaktlinsen tragen können,
Nach 6 Monaten bei Patienten, die eine Cross-Linking-Behandlung zur Verbesserung der Sehkraft erhielten,
Patienten, deren Hornhautdicke nach der Laseranwendung noch mindestens 400 Mikrometer beträgt,
Sie kann bei Keratokonus-Patienten eingesetzt werden, die sich zuvor einer Hornhauttransplantation unterzogen haben und aufgrund eines hohen Astigmatismus schlecht sehen.
CCL (CORNEAL CROSS-LINKING)
Was ist CCL?
Keratokonus ist eine Krankheit, die durch eine Verformung der transparenten Schicht (Hornhaut) verursacht wird, die den vorderen Teil des Auges bildet, und zwar infolge einer zunehmenden Krümmung und Verdünnung. Die CCL ist eine der Behandlungsmethoden bei Keratokonus. Das Ziel der Corneal Cross Linking (CCL)-Behandlung ist es, die Hornhautstruktur zu stärken und die Krankheit zu stoppen.
Was ist das CCL (CORNEAL CROSS-LINKING) Behandlungsverfahren?
Riboflavin (B2 vit) Instillation
Das Auge wird vor dem Eingriff mit einem örtlichen Betäubungstropfen betäubt. Nach topischen Betäubungstropfen wird das Hornhautepithel mechanisch mit einem stumpfen Spatel entfernt. Riboflavinlösung wird für 30 Minuten auf die Hornhaut geträufelt, 2 Tropfen im Abstand von 5 Minuten für 30 Minuten.
Wie wendet man UV-Licht an?
Nach 30 Minuten wird der Patient in das Biomikroskop gesetzt. Nachdem eine Riboflavin-Fluoreszenz in der Vorderkammer beobachtet wurde, wird der Patient zurück in den Operationssaal gebracht. 370 nm UV wird in einem Abstand von 4-5 cm von der Hornhautoberfläche in einem Bereich von etwa 7 mm für 5-10 Minuten appliziert. Während der UV-Anwendung werden alle 1 Minute 2 Tropfen Riboflavin eingeträufelt. Nach dem Eingriff wird eine Verbandskontaktlinse auf das Auge gesetzt, und das Auge wird nicht geschlossen.
UV-Vernetzung (Vernetzung auf molekularer Ebene) Behandlung
Die UV-Cross-Linking-Chirurgie kann das Fortschreiten der Keratokonuserkrankung aufhalten, indem UVA-Licht und Riboflavin auf die Kollagenmoleküle der Hornhaut einwirken und die Hornhautmechanik verbessern.
Ergebnisse der angewandten CCL-Operationen
Die erste wissenschaftliche Studie des Dünyagöz-Krankenhauses zu diesem Thema wurde auf dem Europäischen Kongress für Katarakt- und refraktive Chirurgie (ESCRS, 8.-12. September 2007) in Stockholm vorgestellt und zur Präsentation auf dem Kongress der American Academy of Ophthalmology (AAO) angenommen.
Welche Untersuchungen und Tests werden vor der Operation durchgeführt?
Sehschärfe mit und ohne Brille
Brechungsfehler mit und ohne Tropfen
Hornhauttopographie (Orbscan II, Oculus-Topographie)
Hornhautdicke (Sonogage 50Hz)
Anzahl der Endothelien (Spiegelmikroskop, Conan)
Fundusuntersuchung
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist eine Ringbehandlung?

Befindet sich der Keratokonus bei Patienten, die keine Kontaktlinsen tragen können oder deren Augen nicht für Kontaktlinsen geeignet sind, noch nicht im fortgeschrittenen Stadium, kann die intrakorneale Ringanwendung eine gute Alternative sein. Er kann behandelt werden, indem intrakorneale Ringe (INTACS, Keraring, Ferrara) in die mit dem Femtosekundenlaser in Sekundenschnelle geöffneten Kanäle unter lokaler Anästhesie in die Hornhaut eingesetzt werden.
Was sind die Eigenschaften des Hornhautrings?
Transparent,
Mikro-Größe,
Unterschiedliche Dicke je nach der zu korrigierenden Dioptrie,
Wird im Hornhautgewebe des Auges platziert,
Es handelt sich um spezielle Geräte in Form eines Halbmondes, die aus 2 Teilen bestehen.
Diese Ringe sind von außen nicht zu sehen und vor allem nicht zu spüren wie Kontaktlinsen. Die Ringe, die nach Ermessen des Arztes entfernt werden können, hinterlassen keine bleibenden Narben, die das Sehvermögen beeinträchtigen, da sie nicht im Sehzentrum platziert werden. Die Ringe, die es in verschiedenen Stärken gibt, werden vorzugsweise entsprechend dem Grad der Keratokonuserkrankung eingesetzt.
Wenn Intacs in das Hornhautgewebe eingesetzt wird, beseitigt es die durch die Keratokonuserkrankung verursachte Schärfe und Krümmung, indem es die Hornhaut wie ein Flaschenzug dehnt. In der Zwischenzeit verbessert sich auch die Myopie des Betroffenen.
Der Ring im Inneren des Auges ist durchsichtig und verträglich mit Ihrem Augengewebe. Er bleibt ein Leben lang erhalten, ohne Probleme zu verursachen, und kann auf Wunsch auch wieder entfernt werden. Nach der Operation ist er von außen unsichtbar und seine Anwesenheit im Auge nicht zu spüren.
Welche Ringtypen gibt es?
Es gibt zwei Arten von Ringen, die derzeit weltweit verwendet werden:
INTACS (Additionstechnik): Sechskantringe mit 7 mm Durchmesser.
KERARING / FERRARA RING (Firma Mediphacos/AJO): Ringe mit 5 mm Durchmesser und dreieckiger Prismenstruktur.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist ein trockenes Auge?
Das trockene Auge ist ein Zustand, bei dem die Tränenschicht, die den vorderen Teil des Auges schützt und feucht hält, fehlt oder unregelmäßig ist. Diese Schicht schützt unsere Augen vor äußeren Faktoren wie Staub, Wind und einigen Mikroorganismen. Unsere Hornhaut, die glasartige Schicht vor unseren Augen, ist ein sehr empfindliches Gewebe. Diese Schicht muss regelmäßig und gesund sein, damit sie gesund ist und ein gleichmäßiges Bild liefert.
Was sind die Symptome des trockenen Auges?
Die häufigsten Beschwerden von Patienten mit trockenem Auge;
Brennendes und stechendes Gefühl
– Rötung
– Übermäßiges Tränen, Gefühl der Müdigkeit
– Unbehagen beim Tragen von Kontaktlinsen
Darüber hinaus können Beschwerden wie Augenschmerzen, Juckreiz und Rötungen der Augen auftreten. Wenn Patienten trockene Augen haben, können sie Schwierigkeiten bei den Tätigkeiten haben, die sie früher ausgeübt haben. Sie geben zum Beispiel an, dass sie sich am Computer nicht mehr so wohl fühlen wie früher oder dass ihre Augen schnell müde werden.
Was sind die Ursachen für ein trockenes Auge?
Die Ursache für trockene Augen können sowohl patientenbezogene Faktoren als auch Umweltfaktoren sein. Langes Sitzen an Bildschirmen, wie z. B. Computern, oder nicht korrektes Tragen von Kontaktlinsen sind häufige Ursachen für trockene Augen.
Darüber hinaus können einige rheumatische Erkrankungen ein trockenes Auge begünstigen. Auch Medikamente, die der Patient gegen seine Krankheiten einnimmt, können ein trockenes Auge verursachen.
Hormonelle Medikamente, die bei hormonellen Störungen eingesetzt werden, insbesondere nach den Wechseljahren bei Frauen, antisystemische Medikamente, vor allem Depressionsmedikamente, die in den letzten Jahren häufig eingesetzt werden, gehören heute zu den häufigsten Ursachen für trockene Augen.
Zu den Gründen, die zu den Umweltfaktoren gezählt werden können, gehören eine zu geringe Luftfeuchtigkeit am Arbeitsplatz, die Arbeit bei sehr hoher Beleuchtungsstärke und hellem Licht.
Welche Methoden gibt es zur Behandlung des trockenen Auges?
Die gebräuchlichsten Mittel zur Behandlung des trockenen Auges sind künstliche Tränensäcke und -gele. Nach der Beurteilung des Patienten durch den Arzt wird das am besten geeignete künstliche Tränenpräparat ausgewählt. Darüber hinaus sollten Vorsichtsmaßnahmen entsprechend den Lebensgewohnheiten des Patienten getroffen werden.
Ein Patient, der sich häufig in einer feuchten Umgebung aufhält, kann Beschwerden über trockene Augen verringern, indem er die Umgebung feuchter macht. Ein Patient, der dem Tragen von Kontaktlinsen nicht viel Aufmerksamkeit schenkt, ein Patient, der nachts mit Linsen schläft, oder ein Patient, der die Tragedauer überschreitet, kann die Beschwerden über trockene Augen verringern, indem er darauf achtet. Darüber hinaus können einige Vitamine, die bekanntermaßen die Tränenflüssigkeit erhöhen, empfohlen werden.
Als Dünyagöz-Krankenhausgruppe haben wir die LipiFlow-Behandlung eingeführt, die von der amerikanischen Gesundheitsorganisation (FDA) genehmigt wurde. Bei dieser neuen LipiFlow-Behandlung handelt es sich um ein sehr kleines Gerät, das an den Augenlidern befestigt wird, ohne das Auge zu beschädigen. Die Augenlider werden regelmäßig zusammengedrückt und auf 41,5 Grad erhitzt, was äußerst sicher ist.
Bei dieser Behandlung, die weder für den Körper noch für die Augen Nebenwirkungen hat, werden die Kappen regelmäßig zusammengedrückt und gleichzeitig erhitzt, wodurch die Verstopfung in den Drüsengängen beseitigt und die Drüse aktiviert wird. LipiFlow, eine Behandlung zur Wiederherstellung der Funktion inaktiver Drüsen, die ihre Aktivierung verloren haben, ist für die Patienten absolut nebenwirkungsfrei. Bei der Durchführung dieser Behandlung sind zwei Ziele wesentlich.
Die erste besteht darin, die fehlende Tränenflüssigkeit durch künstliche Tränen zu ersetzen, was die einfachste Behandlung darstellt.
Zweitens soll die Funktion der eigenen Tränenflüssigkeit des Patienten sichergestellt werden, indem die inaktiven Drüsen, die ihre Aktivierung verloren haben, aktiviert werden.
Die Schicht, die die Tränenflüssigkeit bedeckt und die wir als Fettschicht bezeichnen, sorgt dafür, dass die Tränenflüssigkeit länger im Auge bleibt und die Hornhaut schützt und gesund erhält. Mit der LipiFlow-Behandlung wollen wir erreichen, dass die Drüsen besser arbeiten und diese Schicht aktiviert wird.
Es hat sich gezeigt, dass die LipiFlow-Behandlung bei den Patienten etwa ein Jahr und 18 Monate lang eine ausreichende Aktivierung bewirkt. Nach dieser Aktivierung ist es eine erfolgreiche und zuverlässige Behandlungsmethode, die es den Drüsen ermöglicht, mit den Behandlungsprotokollen zu arbeiten und sich neu zu organisieren.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist Bindehautentzündung?
Die Bindehaut ist eine dünne und transparente Membran, die die Innenseite der Augenlider und den weißen Teil der Augen (Sklera) bedeckt. Eine Entzündung dieser dünnen und transparenten Membran wird als “Bindehautentzündung” bezeichnet. Bei einer Bindehautentzündung werden die Blutgefäße größer und treten stärker hervor, wodurch die Augen rot erscheinen. Sie kann in einem oder beiden Augen auftreten.
Was sind die Symptome einer Bindehautentzündung (Conjunctivitis)?
- Zunahme der Bewässerung
- Schmerzen im Auge
- Juckreiz im Auge
- Übermäßiges Entgraten
- Verkrusten der Wimpern am Morgen
Welche Faktoren können eine Bindehautentzündung verursachen?
- Infektionen (virale und bakterielle)
- Allergien
- Umweltfaktoren
Was ist die Methode zur Behandlung von Bindehautentzündungen?
Ein Augenarzt kann verschreibungspflichtige Augentropfen empfehlen, um den Ausfluss oder die Beschwerden zu verringern. Eine rechtzeitige und korrekte Antibiotikabehandlung ist wichtig, damit die Behandlung anschlägt. Bakterielle oder virale infektiöse Bindehautentzündungen sind hochgradig ansteckend, wenn sie in den Augen ablaufen.
Bindehauttumore und Typen
Die Inzidenz liegt bei 1 von 2.500 Menschen. Die Häufigkeit gutartiger Tumore ist dreimal so hoch wie die bösartiger Tumore. Der Grund, warum Hornhaut- und Bindehauttumore zusammen betrachtet werden, ist, dass solche Tumore häufig beide Gewebe gemeinsam befallen. Viele Tumoren können aufgrund der Nähe zum Lidrand auch das Augenlid befallen.
Tumore
- Zysten: Es handelt sich um klare Zysten, die vom Bindehautgewebe ausgehen.
- Papillom: Hierbei handelt es sich um mehrsegmentige Tumore, die durch das humane Papillomvirus (Warzenvirus) verursacht werden.
- Intrazelluläre konjunktivale Zellneoplasie: Blumenkohlartiger, weißer Belag oder gelatineartiger intrazellulärer Krebs.
- Hornhautkarzinom: Weiße, plaqueartige, erhabene Tumore am Limbus, wo Hornhaut und Bindehaut aufeinandertreffen.
- Nävus (Muttermal) melanozytären Ursprungs, Melanozytose und Melanome: Sie können an verschiedenen Stellen dunkel oder hellbraun sein. Die zunehmende Verdunkelung der Farbe mit dem Alter ist wichtig.
- Lymphoide Hyperplasie und Lymphome
- Epibulbäres Dermoid oder Dermolipom: Sie sind weiß, erhaben und kuppelförmig im Bereich des Limbus, wo Hornhaut und Bindehaut aufeinandertreffen. Sie befinden sich gewöhnlich in der unteren Hälfte.
Die Behandlung ist in der Regel chirurgisch. Um postoperativen Rückfällen vorzubeugen, kann es erforderlich sein, während der Operation verschiedene Medikamente auf die Stelle aufzutragen, an der der Tumor entfernt wurde, und nach der Operation spezielle Tropfen zu verwenden.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist eine Hornhauttransplantation?

Die Hornhaut ist die wichtigste brechende Linse des Auges. Sie befindet sich im vorderen Teil des Auges, hat die Aufgabe, das Licht zu bündeln und das Auge vor äußeren Einflüssen zu schützen, spielt eine wichtige Rolle bei der Sehfunktion, ist die gekrümmte transparente Schicht des Auges und die wichtigste brechende Linse des Auges. Die Transparenz der Hornhaut kann durch viele Krankheiten beeinträchtigt werden. Diese Krankheiten können angeboren, genetisch bedingt oder mikrobiell sein. Im letzten Stadium des Keratokonus, wenn die Sehkraft sehr gering ist und der Patient nicht von Kontaktlinsen oder Hornhautringen profitieren kann, besteht die Behandlungsmöglichkeit in einer Hornhauttransplantation.
Einige Krankheiten wie Keratokonus können eine Hornhauttransplantation erforderlich machen, indem die Form der Hornhaut verändert wird.
Über Hornhauttransplantation
Die Hornhauttransplantation ist der Ersatz von erkranktem Gewebe durch gesundes Spendergewebe bei Krankheiten, die die Form oder Transparenz der Hornhaut beeinträchtigen. Sie wird medizinisch als Keratoplastik bezeichnet. Die häufigsten Erkrankungen sind Keratokonus, Hornhautödeme, mikrobielle Hornhautgeschwüre oder Flecken (Trübungen), die sich infolge von Unfällen, Verletzungen und erblich bedingten Hornhautflecken entwickeln. In der Vergangenheit wurde bei allen Hornhauttransplantationen, unabhängig von der Krankheitsursache, Hornhautgewebe in seiner gesamten Dicke ersetzt (perforierende Keratoplastik). Bei diesem Verfahren traten Komplikationen wie schwere Infektionen, die Abstoßung des transplantierten Gewebes und die Unfähigkeit, aufgrund eines unregelmäßigen Astigmatismus zu sehen, auf.
Heutzutage werden Hornhauttransplantationen je nachdem durchgeführt, welche Schicht der Hornhaut von der Erkrankung des Hornhautgewebes betroffen ist. Die Transplantationstechniken richten sich nach dem Zustand der Endothelzellen, die sich in der innersten Schicht des Hornhautgewebes befinden und die Hornhaut durchsichtig halten. Hornhauttransplantationen, bei denen die vordere Schicht der Hornhaut ersetzt wird, nennt man anteriore lamelläre Keratoplastik (DALK) und Hornhauttransplantationen, bei denen das Endothel ersetzt wird (DSAEK, DMEK). In entwickelten Ländern wie den USA werden mehr als 50 % der Hornhauttransplantationen mit diesen neuen Methoden durchgeführt.
Moderne Hornhauttransplantationen wie DALK, DSAEK oder DMEK werden bei Dünyagöz routinemäßig durchgeführt, je nach Hornhauterkrankung des Patienten. Auf diese Weise erhalten Patienten aus unserem Land und aus verschiedenen Ländern der Welt dank dieser neuen Hornhauttransplantationstechniken wieder Licht und Sehkraft. Klassische Volltransplantationen der Hornhaut werden heute nur noch bei sehr wenigen Patienten und nur in zwingenden Fällen durchgeführt.
Bei Keratokonus und Hornhautverfärbungen, bei denen das Endothel intakt ist, werden die vorderen 85-90 % der Hornhaut durch eine anteriore lamelläre Keratoplastik (DALK) ersetzt. Bei solchen Hornhauttransplantationen ist die Möglichkeit einer Abstoßung des Spendergewebes stark reduziert oder nahezu ausgeschlossen. Die Lebenserwartung des Gewebes entspricht der des gesunden Auges des Patienten.
Bei Augen mit Hornhautödemen oder bei Augen mit unzureichendem Endothel, bei denen eine frühere Hornhauttransplantation abgelehnt wurde, wird eine nahtlose Endothelzelltransplantation durch einen kleinen Schnitt durchgeführt, die DSAEK oder DMEK genannt wird. Bei einer solchen Hornhauttransplantation können die Patienten innerhalb weniger Wochen in ihr normales Leben zurückkehren. Die Patienten müssen nicht wie bei herkömmlichen Transplantationen ein Jahr lang auf die Wundheilung und die Entfernung der Fäden warten. Bei diesen Augen ändert sich die Augenzahl nicht und es tritt kein Astigmatismus nach der Hornhauttransplantation auf.
Patienten- und Spenderhornhäute können mit dem Femtosekundenlaser anstelle der Trepan genannten Klingen in geplante Formen geschnitten werden. Bei mit dem Femtosekundenlaser geschnittenen Hornhauttransplantaten tritt weniger Astigmatismus auf und die Patienten können besser sehen.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Über Glaukom (Grüner Star)
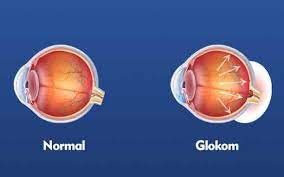
A- A+
Das Glaukom, im Volksmund auch “Augendruck” oder “Schwarzwasserkrankheit” genannt, ist eine Schädigung des Sehnervs aufgrund eines häufigen Anstiegs des Augeninnendrucks. Infolgedessen verengt sich das Gesichtsfeld des Betroffenen allmählich. Das Glaukom ist eine heimtückische Krankheit, die sich erst in den letzten Stadien der Erkrankung bemerkbar macht und bei später Diagnose irreparable schwere Schäden am Sehnerv verursachen kann.
Wie entsteht ein Glaukom (Augendruck)?
Menschen mit einem überdurchschnittlich hohen Augeninnendruck haben ein höheres Risiko, an einem Glaukom zu erkranken, aber das bedeutet nicht, dass jeder Mensch mit hohem Augeninnendruck ein Glaukom entwickeln kann. Für die Entstehung eines Glaukoms gibt es viele Ursachen: In der Gefäßschicht des Auges wird eine Flüssigkeit namens Kammerwasser produziert. Während des Abflusses dieser Flüssigkeit aus dem Auge herrscht ein ausgeglichener Druck. Dieser Druck ist eigentlich eine notwendige Bedingung für den Schutz der Integrität des Auges. Wenn diese Flüssigkeit nicht ausreichend abfließt, sammelt sie sich im Auge an, wodurch der Druck steigt und die Sehnerven geschädigt werden.
Wer hat ein Glaukom?
Das Glaukom kann mit der Genetik zusammenhängen. Menschen, in deren Familie ein Glaukom vorkommt, haben ein höheres Risiko, an einem Glaukom zu erkranken. Mit anderen Worten: Ein oder mehrere Gene können defekt sein, und diese Personen sind möglicherweise anfälliger für die Krankheit.
Menschen, die älter als 40 Jahre sind, haben ein erhöhtes Risiko, an einem Glaukom zu erkranken.
Ursachen des Glaukoms
Patienten mit Diabetes und Schilddrüsenunterfunktion (Struma) haben ein höheres Risiko, an einem Glaukom zu erkranken.
Schwere Augenverletzungen können zu erhöhtem Augeninnendruck führen. Weitere Risikofaktoren sind Netzhautablösungen, Augentumore und Augenentzündungen wie chronische Uveitis oder Iritis. Auch einige Augenoperationen können die Entwicklung eines Sekundärglaukoms auslösen.
Die Häufigkeit des Glaukoms ist bei Kurzsichtigkeit (Myopie) etwa doppelt so hoch wie bei Kurzsichtigkeit.
Die langfristige Einnahme von Kortison (als Tropfen, orale oder Hautpomade usw.) kann zur Entwicklung eines Sekundärglaukoms führen.
Für Menschen mit diesen Merkmalen ist es wichtig, sich regelmäßig untersuchen zu lassen, um eine Schädigung des Sehnervs frühzeitig zu erkennen.
Symptome eines Glaukoms
- Kopfschmerzen, die sich am Morgen verschlimmern
- Gelegentliches verschwommenes Sehen
- Das Auftreten von leuchtenden Ringen um die Lichter bei Nacht
- Schmerzen um die Augen beim Fernsehen
Welches sind die Faktoren, die das Risiko eines Glaukoms erhöhen?
- Glaukom in der Familiengeschichte (genetische Veranlagung)
- Über 40 Jahre alt sein
- Diabetes
- Schwere Anämie oder Schocks
- Hoher/niedriger systemischer Blutdruck (Körperdruck)
- Hohe Myopie
- Hohe Hyperopie
- Migräne
- Langfristige Kortisonbehandlung
- Augenverletzungen
- Rassische Faktoren
Da das Risiko, an einem Glaukom zu erkranken, bei Menschen mit diesen Merkmalen überdurchschnittlich hoch ist, sollten sie sich regelmäßig untersuchen lassen, um eine Schädigung des Sehnervs frühzeitig zu erkennen.
Glaukom-Behandlung
Es gibt Titel in der Behandlung des Glaukoms;
- Medikation
- Laser-Behandlung
- Chirurgische Behandlung
Wenn der Augendruck trotz medikamentöser oder Laser-Behandlung nicht sinkt und die Krankheit weiter fortschreitet, kommt meist eine chirurgische Behandlungsmethode zum Einsatz.
Welche Bedeutung hat die Frühdiagnose beim Glaukom?
Das Glaukom ist eine Krankheit, die bei frühzeitiger Diagnose gut behandelt werden kann. Es ist sehr wichtig für den Erfolg der Behandlung, insbesondere für Personen mit dieser Krankheit in der Familie, regelmäßige Kontrollen durchzuführen, ohne sie zu vernachlässigen.
Welche Regeln sollte der Patient bei der Glaukombehandlung beachten?
Bei der Behandlung werden häufig Augentropfen eingesetzt. Die verwendeten Tropfen helfen, die Krankheit unter Kontrolle zu halten, da sie den Augeninnendruck senken. Die Behandlung wird in der Regel mit einem Tropfentyp begonnen. Das Wichtigste dabei ist, dass der Patient die gegebenen Tropfen in den angegebenen Abständen anwendet. Um die Wirkung der Tropfen zu verstehen, wird der Patient nach 2 bis 3 Wochen erneut zur Augendruckmessung gerufen. In dieser Phase wird die Wirkung des Medikaments überprüft und die Behandlung mit demselben Medikament oder anderen empfohlenen Tropfen fortgesetzt. Der Patient sollte seinen Arzt unbedingt über alle anderen Medikamente informieren, die er einnimmt.
Glaukom-Hilfsdiagnose und Untersuchungsmethoden
Die Augendruckmessung kann einfach und schnell im Rahmen der allgemeinen Untersuchung durchgeführt werden. Bei einer umfassenden Augenuntersuchung sollten Augenmessung und Augendruckmessung durchgeführt werden. Dank dieser Messungen kann festgestellt werden, ob bei einem Patienten der Verdacht auf ein Glaukom besteht, auch wenn er keine Beschwerden hat. Die Grundlage des Glaukoms ist der Verlust der Faserschicht, die den Sehnerv bildet. Aus diesem Grund ist es bei Menschen mit Anzeichen der Krankheit notwendig, eine Untersuchung der Netzhautnervenfasern durchzuführen, um die Schädigung zu erkennen. In diesem Teil werden spezielle Licht- und Fotofilmtechniken sowie computergestützte Bildgebungsverfahren eingesetzt. Auch Tests wie die Messung der Hornhautdicke und des Gesichtsfelds können durchgeführt werden, um den Augendruck festzustellen.
Ist der Augendruck vollständig geheilt?
Das Glaukom ist eine Augenkrankheit, die unter Kontrolle gehalten werden kann und deren Fortschreiten gestoppt werden kann. Allerdings sollte die Person, bei der ein Glaukom diagnostiziert wurde, lebenslange Nachsorge und Behandlung erhalten.
Häufig gestellte Fragen
Wie hoch sollte der Augendruck normalerweise sein?
Die Augendruckmessung ist ein wesentlicher Bestandteil der augenärztlichen Untersuchung. Anhand der Messung lässt sich feststellen, ob ein Verdacht auf ein Glaukom besteht. Ein Glaukom ist jedoch eine Krankheit, die sich verstecken kann. Der Druck kann im Laufe des Tages schwanken, oder die Messungen können aufgrund der dünnen Hornhaut dazu führen, dass sich die Krankheit versteckt. Obwohl Druckwerte unter 20 mmHg bei der Augendruckmessung im Allgemeinen als normal gelten, sollte nicht vergessen werden, dass es viele Arten von Glaukom gibt. Es gibt viele Arten von Glaukomen wie Pigmentglaukom, neovaskuläres Glaukom, exfoliatives Glaukom und angeborenes Glaukom. Daher sollten neben der Augendruckmessung auch eine Messung der Hornhautdicke sowie eine Untersuchung des Sehnervs und der Netzhaut durchgeführt werden.
Wie entsteht Augendruck?
Das Glaukom ist eine Krankheit, die unbehandelt zur Erblindung führen kann. Die Behandlung kann die Nervenschäden im Auge nicht beheben, aber sie kann das Fortschreiten und die Verschlimmerung aufhalten. Das Hauptziel der Behandlung ist es, dem Patienten lebenslanges Sehen zu ermöglichen.
Was passiert, wenn der Augendruck steigt?
Ein erhöhter Augeninnendruck ist eine der riskantesten Erkrankungen. Wenn der Augendruck steigt, verengt sich das Gesichtsfeld, was zu dauerhaften Schäden führen kann. Aus diesem Grund ist es sehr wichtig, die Symptome genau zu analysieren und regelmäßige Nachuntersuchungen durchzuführen, um die Gesundheit der Augen zu schützen.
Was sollten Menschen mit Augendruck nicht essen?
Wie bei jeder wichtigen Krankheit wirkt sich der übermäßige Verzehr von zucker- und fetthaltigen Lebensmitteln negativ auf die Gesundheit der Augen aus. Insbesondere bei Glaukompatienten kann ein übermäßiger Flüssigkeitsverbrauch in kurzen Abständen den Augeninnendruck erhöhen.
Tritt der Augendruck nur in einem Auge auf?
Das Glaukom ist eine Krankheit, die in beiden Augen oder in einem Auge gleichzeitig auftreten kann.
Wie gefährlich ist Augendruck?
Ein Glaukom entsteht durch die Ansammlung von Augenflüssigkeit im Auge, die zu einem Anstieg des Augeninnendrucks führt. Während 9 mmHg die untere Grenze für den Augeninnendruck darstellt, gelten 22 mmHg als obere Grenze.
Beeinflusst der Augendruck den normalen Blutdruck?
Augendruck und Körperblutdruck sind zwei verschiedene, voneinander unabhängige Krankheiten. Obwohl dieses Thema in der Öffentlichkeit allgemein mit dem Augendruck in Verbindung gebracht wird, kann eine Person mit Augendruck keinen Augendruck haben, und eine Person mit körperlichem Blutdruck kann keinen Augendruck haben. Da der normale Blutdruck jedoch eine Krankheit ist, die jedes Organ im Allgemeinen betreffen kann, können die Augen beeinträchtigt werden, wenn der Blutdruck hoch oder niedrig ist. Daher sollten Glaukompatienten besonders auf ihren Körperblutdruck achten.
Verursacht Augendruck Kopfschmerzen?
Starke Kopfschmerzen gehören zu den häufigsten Beschwerden bei hohem Augendruck. Es ist jedoch nicht richtig, jeden Kopfschmerz mit einem Glaukom in Verbindung zu bringen. Aus diesem Grund sollte bei lang anhaltenden Kopfschmerzen die zugrunde liegende Ursache untersucht werden.
Verursacht das Glaukom Schmerzen im Auge?
Beim Glaukom treten Beschwerden und Symptome meist erst in fortgeschrittenen Stadien auf. Die Symptome können je nach Art des Glaukoms variieren. Augenschmerzen können jedoch aufgrund eines Glaukoms auftreten. Bei anhaltenden Augenschmerzen wird empfohlen, sich von einem Augenarzt untersuchen zu lassen. Bei regelmäßigen Augenuntersuchungen sollten Augendruckmessungen und Augenhintergrunduntersuchungen durchgeführt werden.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Glaukom-Typen
Was ist ein Offenwinkelglaukom?
Es ist die häufigste Form des Glaukoms. Es tritt im fortgeschrittenen Alter (50-60 Jahre) auf. Da die Funktion des Abflusswinkels im Laufe der Jahre abnimmt und die Augenflüssigkeit nicht ausreichend abfließen kann, steigt der Augeninnendruck an und schädigt den Sehnerv. Der Augendruck liegt bei gesunden Menschen normalerweise zwischen 12 und 20 mm Hg. Bei Glaukompatienten liegt dieser Wert meist über 20 mm Hg. Bei manchen Menschen mit einer empfindlichen Augennervenstruktur können jedoch auch bei normalen Augendruckwerten Schäden am Sehnerv festgestellt werden.
Menschen mit hohem Augendruck, die noch keine Glaukomschäden entwickelt haben, gelten als okulär hypertensiv. Patienten mit einer Schädigung des Sehnervs aufgrund eines Glaukoms müssen behandelt werden. Leider ist das Glaukom asymptomatisch. Da das zentrale Sehen im Frühstadium nicht beeinträchtigt ist, können die Patienten den Sehverlust nicht bemerken. Aus diesem Grund ist es wichtig, sich im Alter von 40 Jahren einem Augenscreening zu unterziehen und ab dem fünfzigsten Lebensjahr einmal im Jahr eine Augenuntersuchung durchführen zu lassen.
Je nach Ausmaß der Schädigung des Sehnervs kommt es zunächst zu regionalen Gesichtsfeldausfällen. Mit dem Fortschreiten der Krankheit verschmelzen diese Bereiche zu großen Gesichtsfeldausfällen. Wenn der Sehnerv vollständig geschädigt ist, kommt es zur Erblindung.
Was ist ein Engwinkelglaukom?
Es handelt sich um eine weniger häufige Form des Glaukoms. Es tritt in der Regel bei hypermetropen Augen auf, die eine kleinere Struktur haben, wenn das Irisgewebe (der farbige Teil des Auges) zu nahe am Abflusswinkel liegt und diesen verschließt.
Da der Abfluss der Augenflüssigkeit durch den Verschluss des Abflusswinkels blockiert ist, steigt der Augendruck plötzlich auf 40 bis 50 mmHg an. Dieser Zustand ist sehr schmerzhaft. Er kann von Übelkeit und Erbrechen begleitet sein, und die Sicht wird unscharf. Dieser Zustand, der dringend behandelt werden sollte, kann zur dauerhaften Erblindung führen. Bei einigen Patienten mit Engwinkelglaukom kann sich der Winkelverschluss über Jahre hinweg allmählich entwickeln.
Glaukom-Diagnose
A- A+
Ein Glaukom kann bei jedem auftreten, und eine frühzeitige Diagnose ist die einzige Möglichkeit, den Verlust des Sehvermögens durch die Krankheit zu verhindern. Solange das Gesichtsfeld durch das Glaukom nicht erheblich geschädigt ist, bemerkt der Patient diese Verluste nicht. Aus diesem Grund ist es wichtig, die Augen regelmäßig zu untersuchen und sich in regelmäßigen Abständen untersuchen zu lassen. Vor allem über 40 Jahre haben etwa 2,5 von 100 Menschen das Risiko, an einem Glaukom (Augendruck) zu erkranken, und das Risiko eines Glaukoms steigt mit zunehmendem Alter. Ein Glaukom kann durch eine sorgfältige Augenuntersuchung frühzeitig diagnostiziert werden. Aus diesem Grund ist eine jährliche Augenuntersuchung sehr wichtig.
Wie wird ein Glaukom diagnostiziert?
- Messung des intraokularen Drucks (IOD): Der IOD kann mit verschiedenen Methoden gemessen werden. Dazu gehören die Luftmessung, die Messung mit der Applanationsmethode und Messungen mit Geräten wie Tonopen und Icare. In der Normalbevölkerung liegt der Augeninnendruck zu 98 % bei 22 mmHg und darunter. Der Druckunterschied zwischen den beiden Augen liegt meist unter 4 mmHg. Die Messung des Augeninnendrucks allein sagt nichts darüber aus, ob eine Person ein Glaukom hat oder nicht.
- Messung der Hornhautdicke (Pachymetrie): Sie hilft dem Arzt bei der Entscheidung, ob bei einigen Patienten eine medikamentöse Behandlung eingeleitet werden soll oder nicht. Die durchschnittliche Hornhautdicke in der Normalbevölkerung beträgt etwa 530 Mikrometer. Bei Patienten mit einer hohen Hornhautdicke kann der gemessene Augendruck über dem Normalwert liegen, was als falsche Erhöhung bezeichnet wird, oder bei Patienten mit einer Hornhautdicke von weniger als 500 Mikrometern kann der Augendruck niedriger sein als er ist.
- Gonioskopie: Die Untersuchung des Vorderkammerwinkels, d. h. des Bereichs, in dem das Augenwasser in die Kapillaren abfließt und in dem sich die Netzhautstruktur, die “Senke des Auges”, befindet, ist ein wichtiger Teil der Glaukomuntersuchung. Veränderungen wie Ansammlungen, Verklebungen, Verengungen, Einrisse und Gefäßneubildungen werden unsere Diagnose und Behandlung leiten.
- Computergestützte Gesichtsfeldmessung: Sie ist wichtig für die Diagnose und die Verlaufskontrolle des Glaukoms. Dabei werden Ausfälle im Gesichtsfeld festgestellt, die durch die beim Glaukom geschädigten Nervenzellen entstehen und dem Betroffenen nicht bewusst sind. Je nach Krankheitsstadium können bestimmte Teile des Gesichtsfeldes genauer untersucht werden. Darüber hinaus können die in bestimmten Zeitabständen durchgeführten Untersuchungen analysiert werden, um festzustellen, ob bei den aufeinander folgenden Gesichtsfeldtests im Laufe der Jahre Fortschritte erzielt wurden. In den letzten Jahren können die Ergebnisse von Gesichtsfeldtests mit Tests wie der optischen Kohärenztomographie (OCT) kombiniert werden, um eine Struktur-Funktions-Analyse durchzuführen. Auf diese Weise ist es möglich, die Krankheit viel genauer und präziser zu diagnostizieren und zu überwachen.
- Analysen des Sehnervenkopfes, der Nervenfaserschicht und der Makula-Region: Mit dem OCT können wir glaukombedingte Veränderungen des Sehnervenkopfes, der retinalen Nervenfaserschicht und der Makula-Region sehr genau erkennen. Mit den verschiedenen Merkmalen dieser Methode können wir ein Glaukom in einem sehr frühen Stadium diagnostizieren, noch bevor es zu Gesichtsfeldausfällen kommt und der Patient keine Beschwerden hat, und wir können auch in diagnostizierten Fällen sehr genau feststellen, ob die Krankheit fortschreitet, und unsere Behandlung entsprechend neu planen. Mit der Angiographie-Funktion derselben Methode können wir die Kapillardichte in Bereichen untersuchen, die von einem Glaukom betroffen sein könnten.
- Bildgebende Verfahren für den vorderen Augenabschnitt: Bei der Diagnose und Nachsorge von Glaukomfällen ist die Erkennung von Veränderungen der Formationen im vorderen Teil des Auges, dem so genannten vorderen Augenabschnitt, von großer Bedeutung. Wichtige Parameter wie Vorderkammerwinkel, Irisneigung und Vorderkammertiefe lassen sich mit der Vordersegment-OCT-Untersuchung ermitteln. Die Ultraschall-Biomikroskopie (UBM) kann auch zur Untersuchung der Formationen eingesetzt werden, die wir mit OCT nicht beurteilen können.
- Weitere Untersuchungen: Bei der Diagnose und Nachsorge von Glaukompatienten können bei Bedarf zusätzlich zu den oben genannten Routinemethoden Untersuchungen wie Orbital-B-Mod-Ultraschall, Angiographie, elektrophysiologische Tests, Mikroperimetrie und Untersuchungen in Vollnarkose (insbesondere bei Kleinkindern) durchgeführt werden.
Wie wird das Glaukom behandelt?
Für die Behandlung des Glaukoms gibt es im Wesentlichen drei Möglichkeiten.
Medikamentöse Therapie
Zunächst wird der Augendruck des Patienten gesenkt, indem entweder die Produktion von Flüssigkeit im Auge verringert oder ihr Abfluss erhöht wird. Für diese beiden Methoden gibt es Medikamente. Bei diesen Medikamenten handelt es sich um Tropfen, die in bestimmten Abständen täglich eingenommen und lebenslang angewendet werden. Da jeder Patient anders auf diese Tropfen anspricht und Nebenwirkungen haben kann, wählt Ihr Arzt das für Sie geeignete Medikament aus und beobachtet das Ergebnis. Es ist auch sehr wichtig, dass Patienten, die Medikamente einnehmen, in von ihrem Arzt als angemessen erachteten Abständen nachkontrolliert werden, da sich im Laufe der Zeit ein Nachlassen der Reaktion auf die Medikamente einstellen kann. In diesem Fall kann es notwendig sein, die Medikation zu ändern, andere Medikamente zu verabreichen oder auf zusätzliche Methoden wie Laserbehandlung und chirurgische Behandlung zurückzugreifen.
Laser-Behandlung
Bei der Behandlung des Glaukoms wird der Laserstrahl zum einen eingesetzt, um einen akuten Glaukomanfall zu behandeln und zu verhindern, dass das andere Auge einen Glaukomanfall bekommt. Zum anderen wird der Laser bei chronischen Glaukomfällen wie ein Sieb auf die Abflusskanäle angewendet, um den Abfluss der im Auge gebildeten Flüssigkeit zu erleichtern. Bei diesen beiden Laserbehandlungsmethoden handelt es sich um ambulante Behandlungen, für die kein Operationssaal erforderlich ist. Ein weiteres Anwendungsgebiet des Lasers bei der Behandlung des Augendrucks ist die Anwendung des Lasers auf den weißen Bereich um den farbigen Teil des äußeren Teils des Auges. Ziel ist es, die Produktion von Augenwasser zu verringern, indem der Bereich auf der Innenseite dieses Teils, der Augenwasser absondert, zerstört wird. Diese Behandlungsmethode wird im Operationssaal durchgeführt, in der Regel unter örtlicher Betäubung, und der Patient kann noch am selben Tag nach Hause gehen.
Chirurgische Behandlung
Wenn der Augendruck des Patienten trotz medikamentöser oder Laser-Behandlung nicht sinkt und die Krankheit weiter fortschreitet, ist die Behandlungsmethode in der Regel eine Operation. Je nach dem Stadium des Glaukoms und dem Zustand des Auges wendet der Arzt eine von vielen verschiedenen Operationstechniken bei dem Patienten an.
Was ist eine Trabekulektomie?
Die am häufigsten durchgeführten Eingriffe sind Operationen, die darauf abzielen, das Augenwasser in die Gefäße außerhalb des Auges abzuleiten. Bei der ersten dieser Operationen, auch Trabekulektomie genannt, werden neue dünne Kanäle in der Augenwand angelegt, um die Flüssigkeit zu filtern, die nicht ausreichend aus dem Auge in die Gefäße außerhalb des Augapfels abfließen kann. Diese chirurgische Methode, die in der Regel unter örtlicher Betäubung und manchmal auch unter Vollnarkose durchgeführt wird, ist seit vielen Jahren die am häufigsten angewandte Methode, und ihre Ergebnisse und Komplikationen sind gut bekannt. Auch ihre Wirksamkeit ist recht hoch. Obwohl sie als eine einzige Operationsmethode angesehen wird, kann der Chirurg je nach Zustand des betreffenden Auges Änderungen an dieser Methode vornehmen. Es ist auch möglich, diese Operation zusammen mit einer Kataraktoperation durchzuführen. Es gibt auch einige aktuelle Implantate, die darauf abzielen, das Augenwasser auf diese Weise abzuleiten. Die oben erwähnten Kanäle werden durch sehr dünne Röhren aus verschiedenen Materialien ersetzt, deren Ende in das Auge eingeführt wird.
Was ist eine minimalinvasive Glaukomoperation?
Einige neuere Methoden, die auch als minimalinvasive chirurgische Methoden bezeichnet werden, umfassen verschiedene Verfahren mit oder ohne Implantate, bei denen das Wasser im Auge in das augeneigene System von Ausscheidungsgängen umgeleitet wird. Bei diesen Methoden kann die Genesungszeit des Auges kürzer sein, aber ihre Wirksamkeit ist nicht immer so gut wie bei der Trabekulektomie. In geeigneten Fällen werden sehr zufriedenstellende Ergebnisse erzielt. Hier wird Sie Ihr Arzt bei der präoperativen Entscheidung über die Vor- und Nachteile der anzuwendenden Methode informieren. Eine weitere häufige Anwendung dieser Methoden ist die Kombination mit der Kataraktchirurgie.
Was ist eine Eileiterimplantation?
Bei der so genannten Seton- oder Tubus-Chirurgie wird der Augendruck mit Implantaten kontrolliert, die im Inneren des Auges platziert werden, mit einem dünnen Röhrenteil in einer Silikonstruktur und einem Reservoirteil zwischen den Schichten außerhalb des Augapfels, so dass das Augenwasser in die Kapillaren außerhalb des Auges abfließen kann. Diese Implantate bestehen aus einem mit dem Auge verträglichen Material und sind kompatibel, d. h. sie verbleiben dauerhaft im Auge.
Was sind zyklodestruktive Verfahren?
Eine andere Methode der Glaukomchirurgie besteht darin, die Produktion von Augenwasser zu reduzieren. Früher geschah dies durch Kryodestruktion, auch bekannt als Gefrieren. In letzter Zeit wird sie mit einem Diodenlaser durchgeführt. Dabei wird der Laser auf den weißen Bereich um den farbigen Teil des äußeren Teils des Auges angewendet. Ziel ist es, die Produktion von Augenwasser zu verringern, indem der Bereich auf der Innenseite dieses Teils, der Augenwasser absondert, zerstört wird. Diese Behandlungsmethode wird im Operationssaal durchgeführt, in der Regel unter örtlicher Betäubung, und der Patient kann noch am selben Tag nach Hause gehen.
Bekommen Säuglinge ein Glaukom?
In seltenen Fällen kann ein Glaukom auch bei Säuglingen auftreten, und die Behandlung sollte unverzüglich erfolgen. Hier werden einige Operationen angewandt, die sich vom Glaukom bei Erwachsenen unterscheiden. In nicht ansprechenden Fällen können eine oder mehrere der oben genannten Methoden angewandt werden.
Welche anderen Methoden gibt es?
Bei seltenen Glaukomtypen, bei denen die Anatomie des Auges anders ist, können die oben genannten Operationen mit zusätzlichen Eingriffen kombiniert werden. Manchmal können auch Operationen wie die Vitrektomie und Keratoplastik mit der Glaukomchirurgie kombiniert werden.
Die in den Dünyagöz-Krankenhäusern durchgeführten Glaukom-Laserbehandlungen und -Operationen sind unten aufgeführt:
- Laser-Trabekuloplastik
- Laser-Iridotomie
- Laser-Iridoplastik
- Glaukom-Untersuchung/Nachuntersuchung bei Säuglingen unter Vollnarkose
- Ab-interno-Chirurgie bei Glaukom im Kindesalter
- Ab-exsterno-Chirurgie bei Glaukom im Kindesalter
- Trabektom-Chirurgie
- Gonioskopie-gestützte transluminale Trabekulotomie
- Kanaloplastik
- Xen-Implantat-Chirurgie
- Tiefe Sklerektomie
- Viskokanalostomie
- Trabekulektomie
- Kahook Chirurgie mit zwei Klingen
- Schlauchimplantation (Ahmed-Klappenoperation)
- Zyklokryodestruktion
- Diodenlaser-Zyklodestruktion
- Revision der Blase
- Kombinierte Katarakt- und Glaukomoperation
- Verschiedene kombinierte Operationen in komplizierten Fällen
Menschen, die sich einer Glaukom-Operation unterzogen haben, sollten ihre Glaukom-Kontrollen regelmäßig fortsetzen.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist Ocular Oncology?
Die Teildisziplin, die sich mit allen Arten der Diagnose und Behandlung von Augentumoren befasst, wird als “Ocular Oncology” bezeichnet. Die Augenonkologie, d. h. die Wissenschaft von Augentumoren, ist ein Fachbereich, der nach der Spezialisierung auf Augenheilkunde eine zweijährige Zusatzausbildung erfordert. Die Augenonkologie, die sich weltweit als Teilgebiet der Augenheilkunde entwickelt hat, ist ein spezielles Teilgebiet, das eine enge Zusammenarbeit und ein multidisziplinäres Teamwork mit verschiedenen medizinischen Wissenschaften wie der Strahlenonkologie, der Pathologie, der Radiologie, der medizinischen Onkologie und der Genetik, aber auch mit allen anderen Bereichen des Auges erfordert. Die okulare onkologische Beurteilung ist daher ein Bereich, in dem die Augenheilkunde am stärksten mit der Systemmedizin verflochten ist.
Bei der Behandlung von intraokularen Tumoren und orbitalen Erkrankungen werden die modernsten Goldstandard-Technologien eingesetzt. In dem Zentrum, das unter der Leitung eines Facharztes steht, werden die Behandlungen mit dem hochmodernen technologischen Maschinenpark und dem erfahrenen Ärzteteam sowohl für den Patienten als auch für den Arzt komfortabel durchgeführt.
Radioaktive Plaque-Therapie
Wenn die Größe des Tumors im Auge angemessen ist, wenn er sich an einer bestimmten Stelle befindet, wenn er weniger als 1 cm dick ist und die Basis eine bestimmte Größe nicht überschreitet, wird eine Behandlung mit radioaktiven Goldplatten direkt an der Augenwand empfohlen.
Die Isotope, die in der in das Auge einzubringenden radioaktiven Platte verwendet werden können, sind Kobalt 60, Jod 125 und Ruthenium 106. Am idealsten für das Auge ist Jod-125. Aus diesem Grund werden während der Operation Jod-125-Isotopenplatten verwendet. Die zu applizierende Strahlendosis wird entsprechend der vor der Operation in die Computerumgebung übertragenen Tumordimensionen vom Brachytherapiephysiker berechnet und die Platte entsprechend bestellt.
Während der Operation wird der Tumor lokalisiert und eine radioaktive Plakette über der Tumorstelle auf die Sklera genäht. Zusätzlich zur Plaque-Behandlung kann während oder nach der Operation eine Thermotherapie oder Kryotherapie erforderlich sein. Die radioaktive Plaque wird entsprechend der zu verabreichenden Dosis angepasst und nach durchschnittlich 4-7 Tagen wieder aus dem Auge entfernt. Nach der Operation werden die Patienten in bestimmten Abständen kontrolliert (in der Regel postoperativ am 1. Tag, in der 1. Woche, im 1. Monat; 3 Monate, 6 Monate…) Unmittelbar nach der Operation kann es zu einer vorübergehenden Vergrößerung des Tumors und einer Zunahme der Netzhautablösung kommen. In der Regel schrumpft der Tumor 3-6 Monate nach Anbringen der Plaque.
Weitere Komplikationen, die aufgrund der Behandlung auftreten können, sind narkosebedingte Probleme während der Operation, Infektionen, Kataraktbildung, strahlenbedingte Schäden an Netzhaut und Sehnerv, Verschluss der zentralen Netzhautarterie, Blutungen ins Auge, erhöhter Augendruck (Glaukom), Einschmelzen der Augenwand (Sklera), Doppeltsehen, Schielen, Hornhautentzündung (Keratitis), trockenes Auge und intraokulare Reaktion (Uveitis), Sehschwäche und Sehverlust.
WAS IST EIN ADERHAUTMELANOM?
Das Aderhautmelanom ist der häufigste primäre bösartige (intraokulare) Tumor des Auges bei Erwachsenen.
WAS SIND DIE SYMPTOME EINES ADERHAUTMELANOMS?
Das Aderhautmelanom verursacht Symptome wie Lichtblitze, Fliegen, gebrochenes und schiefes Sehen, verminderte Sehkraft, Gesichtsfeldausfall (Skotom) im Frühstadium, Entzündung, Schmerzen, Rötung, Glaukom im Spätstadium. Bei Tumoren, die die Iris, die farbige Schicht des Auges, betreffen, werden Symptome wie eine Veränderung der Augenfarbe, eine Veränderung der Pupillenform und spontane Blutungen im Auge beobachtet.
WIE WIRD DAS ADERHAUTMELANOM DIAGNOSTIZIERT?
Das Aderhautmelanom wird durch klinische Augenuntersuchung, Ultraschall, Augenangiographie, Computertomographie, Magnetresonanztomographie und radiologische Untersuchungen diagnostiziert. Darüber hinaus werden Röntgenaufnahmen des Brustkorbs, Leberfunktionstests und eine abdominale Ultraschalluntersuchung durchgeführt, um Metastasen zu erkennen.
WELCHE BEHANDLUNGEN GIBT ES FÜR DAS ADERHAUTMELANOM?
Bei kleinen Tumoren kann eine Laserbehandlung, eine Gefrierbehandlung (Kryotherapie), eine Wärmebehandlung (Thermotherapie) oder eine chirurgische Entfernung durchgeführt werden. Bei mittelgroßen Tumoren und bei Augen mit Sehkraft kann eine radioaktive Plaque-, Helium- oder Protonenbestrahlung durchgeführt werden, die in unserem Land nicht verfügbar ist.
WAS IST DIE RADIOAKTIVE PLAQUETHERAPIE BEI ADERHAUTMELANOMEN?
Das Aderhautmelanom wird durch klinische Augenuntersuchung, Ultraschall, Augenangiographie, Computertomographie, Magnetresonanztomographie und radiologische Untersuchungen diagnostiziert. Darüber hinaus werden Röntgenaufnahmen des Brustkorbs, Leberfunktionstests und eine abdominale Ultraschalluntersuchung durchgeführt, um Metastasen zu untersuchen. Bei der Behandlung des Aderhautmelanoms gibt es verschiedene Möglichkeiten. Bei Tumoren mit einer Höhe von weniger als 12 mm und einem Basisdurchmesser von weniger als 18 mm ist die radioaktive Plaque-Behandlung weltweit der Goldstandard.
Bei größeren Tumoren kann die Protonenstrahltherapie eingesetzt werden, die in unserem Land nicht verfügbar ist. Angemessene und langfristige Ergebnisse zur Cyberknife-Behandlung liegen noch nicht vor.
WAS IST EIN RETINOBLASTOM?
Das Retinoblastom ist der häufigste bösartige intraokulare Tumor im Kindesalter. Das Retinoblastom tritt bei etwa einer von 20.000 Lebendgeburten auf. Es tritt am häufigsten im Alter von 1 bis 3 Jahren auf und breitet sich unbehandelt außerhalb des Auges aus. Es führt vor allem durch Metastasenbildung im Gehirn und im Knochenmark zum Tod. Das Retinoblastom ist der einzige bösartige Tumor, der erblich (genetisch) vererbt wird. Das Retinoblastom kann unilateral (in einem Auge) oder bilateral (in beiden Augen) auftreten. In den meisten Fällen (zwei Drittel) ist es unilateral. Beim unilateralen Retinoblastom gibt es in der Regel nur einen Tumor. Bei einem bilateralen Retinoblastom können die Tumoren in mehr als einem Herd auftreten, was das Risiko erhöht, dass sich weitere Tumoren im Gehirn oder im ganzen Körper entwickeln.
WAS SIND DIE SYMPTOME DES RETINOBLASTOMS?
Das Retinoblastom verursacht zunächst keine Symptome. Es wird nur selten bei einer routinemäßigen Augenuntersuchung diagnostiziert. Bei 75 % der Kinder unter 3 Jahren sind Leukokorie (weißer Blitz in der Pupille) und Schielen typisch für das Retinoblastom.
Wenn der Verdacht auf ein Retinoblastom besteht, sollte eine Fundusuntersuchung durchgeführt werden. Kinder sollten unter Vollnarkose untersucht werden, damit keine Tumore übersehen werden.
BEHANDLUNG DES RETINOBLASTOMS
Ein angemessenes Staging von Tumoren, die Festlegung der Erstbehandlung und eine realistische Bewertung der Behandlungsergebnisse sind notwendig.
Die Hauptbehandlung des Retinoblastoms ist die Chemotherapie.
Ziel ist es, den Tumor oder die Tumore mit Chemotherapie (Chemoreduktion) zu verkleinern und die Tumore mit lokalen Behandlungen [Kryotherapie (Gefrierbehandlung des Tumors), Thermotherapie (Laserbehandlung, die den Tumor durch Erhitzung abtötet) und radioaktiver Plaque (lokale Strahlentherapie mit Plaque)] vollständig zu zerstören. Neben diesen Behandlungen können auch externe Strahlentherapie, Enukleation und Exanteration durchgeführt werden. Die ideale Methode zur Behandlung des Retinoblastoms sollte den Tumor schnell zerstören, das Auge und das Sehvermögen schützen, nicht lebensbedrohlich sein, keine Schäden am Auge hinterlassen und ästhetisch sein.
Diesen Idealen folgend, ist der Einsatz von Chemotherapie und lokalen Behandlungen in Kombination mit Chemotherapie zur Vermeidung einer Enukleation (Entfernung des Auges) und Strahlentherapie (Radiotherapie) in den Vordergrund getreten. Zu diesem Zweck kann bei einigen Patienten mit Retinoblastom eine radioaktive Platte verwendet werden, um die Enukleation von Augen mit unifokalem Retinoblastom zu verhindern, das trotz aller Arten von Chemotherapie und lokaler Behandlung wieder aufgetreten ist.
RADIOAKTIVE PLAQUE-THERAPIE BEI RETINOBLASTOM
Die Grundsätze, die beim Einsetzen und Entfernen der radioaktiven Plakette zu beachten sind, und die Komplikationen, die während der Behandlung auftreten können, sind wie bei der Behandlung des Aderhautmelanoms beschrieben. Im Gegensatz zum Aderhautmelanom ist bei Augen mit Retinoblastom das Risiko einer Perforation des Auges beim Durchziehen der Nähte während der Operation sehr selten, wenn der Tumor sich aus dem Auge ausbreitet und ein Lebensrisiko darstellt. Die Strahlendosis beim Retinoblastom ist geringer als beim Aderhautmelanom. Das Ziel ist es, das Leben des Patienten und sein Auge zu retten und das Sehvermögen so weit wie möglich zu erhalten. Obwohl die Angaben in der Literatur variieren, kann das Auge in mehr als der Hälfte der Fälle durch Zerstörung des Tumors erhalten werden. In etwa der Hälfte der Fälle kann es sein, dass das Auge trotz aller Bemühungen entfernt werden muss.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Was ist Okuloplastik?
Die Augen- und Orbitalchirurgie ist ein Fachgebiet, das sich mit Erkrankungen der Augenlider, der Tränenwege und der Augenhöhle befasst.
Von der Entfernung von Tränensäcken bis zur Konstruktion von Augenprothesen, von intraokularen Tumoroperationen bis zu Botox, Behandlung aller Augenkonturerkrankungen wie Mandelaugen, Chalazion, Plexus- und Schilddrüsenerkrankungen und ästhetisch-chirurgische Anwendungen werden mit Okuloplastik und Orbitalchirurgie durchgeführt.
Das Augenlid ist ein viel empfindlicherer Bereich als andere Gewebe im Körper. Die Haut des Augenlids ist die dünnste Hautfläche des Körpers. Bei allen chirurgischen Eingriffen in der Okuloplastik und Orbitalchirurgie ist es sehr wichtig, das intakte Gewebe nicht zu beschädigen und nur dort einzugreifen, wo es notwendig ist. Es ist wichtig, dass der Eingriff von Augenärzten durchgeführt wird, die in der Augenlidchirurgie ausgebildet sind und die Anatomie des Augenlids und die Grundsätze der ästhetischen Chirurgie kennen.
Augenlid-Chirurgie
A- A+
Bei der Augenlidchirurgie (Blepharoplastik) werden überschüssiges Fett-, Muskel- und Hautgewebe an den Ober- und Unterlidern entfernt und die Teile um die Augen, die dieses Gewebe stützen, gestrafft. Mit diesem chirurgischen Eingriff werden erschlaffte, umgekehrte oder nach außen gekehrte Ober- und Unterlider, Tränensäcke aufgrund überschüssiger Fettansammlungen und Falten um die Augen korrigiert.
WAS IST EIN HÄNGENDES AUGENLID?
Ein niedriges Augenlid, ein niedriges Oberlid wird als “Ptosis” bezeichnet. Dabei handelt es sich um ein Augenproblem, das angeboren ist oder sich später aus verschiedenen Gründen entwickelt. Es zeigt sich als ein niedriges Augenlid, das den farbigen Teil des Auges um mehr als einen Millimeter Länge bedeckt. Patienten mit Schlupflidern müssen nicht nur aus ästhetischen Gründen behandelt werden, sondern auch, weil sie Probleme wie eine Verengung des Gesichtsfeldes verursachen können. Bei Kindern können Schlupflider ein träges Auge verursachen. Tritt das faule Auge auf, muss es bis zum Alter von 6 Jahren operiert werden.
Obwohl die Krankheit bei Menschen jeden Alters auftreten kann, kann sie angeboren (kongenitale Ptose) oder erworben sein.
Angeborene Störungen des oberen Augenlids
Die häufigste angeborene Fehlbildung des Oberlids ist das Schlupflid (Ptosis). Daneben kann es zu Lidstörungen wie Lidverklebung (Ankyloblepharon), Einwärts- (Entropium) oder Auswärtsdrehung (Ektropium) des Lidrandes, unvollständige Lidbildung (Kolobom), zusätzliche Wimpernreihe (Dystichiasis) kommen.
WAS SIND DIE SYMPTOME EINES HÄNGENDEN AUGENLIDS?
Lidkorrekturen können oft durch erbliche Probleme oder Muskelerkrankungen verursacht werden.
Die Symptome von Patienten mit Schlupflidern können folgende sein
- Versuch, die Augenlider nach oben zu ziehen, indem die Augenbrauen angehoben werden
- Ein müder und stumpfer Gesichtsausdruck
- Trockenheit oder übermäßiger Tränenfluss im Auge
- Verschmälerung des Gesichtsfeldes
WELCHE BEHANDLUNGEN GIBT ES FÜR HÄNGENDE AUGENLIDER?
Die Behandlung der Ptosis ist chirurgisch möglich. Da dieses Problem in jedem Alter auftritt, können die Behandlungsmethoden je nach Altersgruppe variieren. Im Allgemeinen wird bei Kindern ein chirurgischer Eingriff vorgenommen, um die Sehkraft nicht zu beeinträchtigen und trägen Augen vorzubeugen; anschließend kann die Verwendung einer Spezialbrille mit Verschluss empfohlen werden, und es können Augentropfen verabreicht werden. Bei erwachsenen Patienten kann das überschüssige Gewebe im Augenlid, das von außen sichtbar ist und sogar die Sehkraft beeinträchtigen kann, entfernt werden, oder es kann in den Muskel, der das Augenlid hält, eingegriffen werden, um den Muskel zu stärken.
Wenn ein chirurgischer Eingriff bei Schlupflidern erforderlich ist, wird die Behandlung von unseren Augenärzten durchgeführt, die Experten auf ihrem Gebiet sind. Die Behandlung dauert etwa 20 Minuten und wird in der Regel unter örtlicher Betäubung durchgeführt.
Was sind angeborene Störungen des oberen Augenlids?
Die häufigste angeborene Fehlbildung des Oberlids ist das Schlupflid (Ptosis). Daneben kann es zu Lidstörungen wie Lidverklebung (Ankyloblepharon), Einwärts- (Entropium) oder Auswärtsdrehung (Ektropium) des Lidrandes, unvollständige Lidbildung (Kolobom), zusätzliche Wimpernreihe (Dystichiasis) kommen.
Was sind altersbedingte Veränderungen der Augenlider?
Mit zunehmendem Alter fallen Augenbrauen und Augenlider, das untere Augenlid dreht sich nach innen oder außen, Tränensäcke oder Vertiefungen um die Augen und Falten entstehen. Diese Beschwerden können auch familiär bei jüngeren Menschen auftreten. Die Veränderungen an den Augenlidern lassen die Betroffenen unglücklich, müde und schläfrig erscheinen. Die Art der Behandlung richtet sich nach der Art des Problems.
Was ist eine eingewachsene Wimper (Trichiasis, Dystidiasis)?
Eingewachsene Wimpern entstehen angeboren (Dystichiasis) oder nach bestimmten Augenliderkrankungen, wenn sich der Lidrand (Entropium) oder nur die Wimpern (Trichiasis) nach innen drehen. Sie beschädigen die transparente Schicht des Auges, die wir Hornhaut nennen, und die Behandlung ist chirurgisch.
Wie wird eine angeborene Augenlidstörung behandelt?
Die häufigste angeborene Fehlbildung des Augenlids ist das Schlupflid (Ptosis). Daneben kann es zu Lidstörungen wie Lidverklebung (Ankyloblepharon), Einwärts- (Entropium) oder Auswärtsdrehung (Ektropium) des Lidrandes, unvollständige Lidbildung (Kolobom), zusätzliche Wimpernreihe (Dystichiasis) kommen. Die Behandlung dieser Krankheiten erfolgt chirurgisch.
Was ist eine Augenlidumkehrung (Entropium)?
Ein Entropium, das in der Regel am Unterlid auftritt, entsteht, wenn sich das Augenlid nach innen dreht. Ein umgekehrter Augenlidrand kann angeboren sein oder sich später entwickeln. Die Behandlung erfolgt chirurgisch.
Was ist eine Auswärtsdrehung des Augenlids (Ektropium)?
Die Auswärtsdrehung des Lidrandes ist in der Regel eine Folge des Alterns. Sie kann auch nach einer angeborenen Lähmung des Nervs, der das Augenlid schließt (Gesichtslähmung), und nach Verletzungen auftreten. Die Behandlung erfolgt chirurgisch.
Ist es möglich, eine Gesichtslähmung zu behandeln?
Eine Gesichtslähmung tritt auf, wenn der Nerv, der die Bewegungen der Augenbrauen, der Augenlider und des Gesichts steuert, aus irgendeinem Grund ausfällt. Bei einer vorübergehenden Lähmung wird eine medizinische Behandlung zum Schutz des Auges durchgeführt. Bei einer dauerhaften Lähmung werden verschiedene chirurgische Behandlungen durchgeführt.
Wie behandelt man Tränensäcke?
Der wichtigste Grund für die Entstehung von Tränensäcken ist die Genetik, d. h. die Vererbung. Der zweite Grund ist eine Schilddrüsenerkrankung. Tränensäcke lassen die Person älter und müde aussehen. Sie werden behandelt, indem überschüssiges Fettgewebe entfernt oder ihre Lage verändert wird.
Die Eingriffe können unter örtlicher Betäubung durchgeführt werden und die Wirkung hält lange an. Eingriffe am unteren Augenlid können in der Regel durch das Lid hindurch durchgeführt werden, ohne dass die Haut geschnitten werden muss. Dadurch wird das Problem der Narbenbildung oder Verformung des Lids nach der Operation vermieden.
Was ist eine Augenbrauenlifting-Operation?
Patienten können zusätzlich zu einem übermäßigen Augenlid auch niedrige Augenbrauen haben. Im Allgemeinen können die äußeren Seiten der Augenbrauen aufgrund des Alters oder der Genetik durch die Schwerkraft nach unten fallen. Dieser Fall führt zu überschüssiger Haut auf dem Augenlid, die das Lid belastet und das ästhetische Erscheinungsbild stört.
Bei der direkten Brauenplastik wird ein Schnitt knapp oberhalb der Augenbrauen parallel zu den Augenbrauenhaaren gesetzt und die Augenbraue nach oben gehoben. Dieser Schnitt kann mit einem Skalpell oder einem Kohlendioxidlaser durchgeführt werden. Die Schnittnarbe ist 3-6 Monate lang sichtbar, auch wenn sie verdeckt ist. Sie wird nur selten angewendet.
Bei der internen Brauenplastik wird der Schnitt von der Lidlinie aus gemacht, wie bei der Technik, die wir Blepharoplastik nennen. Sie ist besonders effektiv im unteren 1/3 des äußeren Teils der Augenbraue. Diese Methode hinterlässt keine Narbe an der Augenbraue.
WAS IST BLEPHARITIS (WIMPERNENTZÜNDUNG)?
An der Basis jeder Wimper befindet sich ein Drüsenmund. Diese Drüsen produzieren Sekrete, die die durchsichtige Schicht (Hornhaut), die vordere Schicht unseres Auges, nähren und bewässern. So wird unsere Sicht klar.
Bei manchen Menschen sind diese Drüsenöffnungen verengt. Diese Drüsen, die wir Meibom-Drüsen nennen, infizieren sich aufgrund der Verengung. Schuppen am Wimpernansatz, Verlust von Wimpern und häufige Entzündungen und sogar Zysten auf dem Augenlid, die ein Chalazion bilden.
Blepharitis ist eine chronische Krankheit. Der Patient geht von Arzt zu Arzt und sucht nach einem Heilmittel. Jeder Arzt gibt andere antibiotische Tropfen oder Cremes, und der Patient glaubt, dass er geheilt wird. Die eigentliche Behandlung besteht jedoch darin, die Wimpern jeden Morgen heiß zu kühlen und zu reinigen. Manche Patienten reinigen ihre Wimpern nachts, weil sie morgens keine Zeit haben. Das Wichtigste ist, die Wimpernböden täglich zu reinigen.
Blepharitis ist bei seborrhoischen Patienten und Patienten mit Rosazea sehr häufig.
BEHANDLUNG:
Eye Relax-Gerät. Der Patient kauft dieses Gerät und wendet es zu Hause an. Mit diesem Gerät werden die Augenlider jeden Morgen oder Abend 5-10 Minuten lang erwärmt und massiert und die Meibom-Drüsen können sich entleeren. So wird die Blepharitis gelindert.
IPL-Behandlung (intensiv gepulstes Licht). Der Patient wird im Krankenhaus mit diesem Gerät behandelt. Der Patient kommt in vom Arzt festgelegten Abständen in dieses Gerät (1 Mal pro Woche für 1 Monat oder 3 Monate). Mit diesem Gerät wird die Krankheit behandelt, indem die Meibom-Drüse und die Augenlider mit bestimmten Dosen angeregt werden. Diese Technik wird auch bei trockenen Augen eingesetzt.
Jeden Tag einen heißen Verband anlegen. Waschen Sie Ihre Augenlider jeden Tag häufig mit heißem Wasser aus dem Wasserhahn. Heiße Behandlungen wie Duschen, Saunabesuche und Bäder lindern die Blepharitis sehr gut. Je öfter Sie sich im Laufe des Tages waschen, desto wohler werden Sie sich fühlen. Diese Anwendung kann sogar 20-30 Mal sein. Wenn Sie möchten, können Sie diese Anwendung auch mit heißem Wasser durchführen, das in Baumwolle oder Tücher getränkt wurde.
Massieren. Nach der heißen Anwendung entleeren Sie das Drüseninnere, indem Sie auf die Unterlidwimpernböden drücken. Da die engen Drüsenöffnungen durch das heiße Wasser geöffnet werden, werden die Drüsenenden durch die Massage sofort entleert.
Shampoo. Sie tragen das Shampoo abends auf den unteren Teil der Wimpern auf und gehen zu Bett, ohne es abzuspülen. Vor dieser Prozedur müssen Sie Ihre Augenlider mit warmem (so viel wie Sie aushalten können) Wasser waschen, das die Wimpernbasisdrüsen aufweicht.
Reinigung mit medizinischen Tüchern. Da es am Wimpernansatz zu Schuppenbildung kommt, ist es notwendig, den Wimpernansatz jeden Morgen nach dem Ankleiden zu reinigen und mit heißem Wasser zu massieren. Da sich S.aureus-Mikroben und Demodex-Parasiten am Wimpernansatz ansiedeln, wird die Reinigung mit medizinischen Tüchern die Blepharitis schnell heilen. Medizinische Tücher sind viel wirksamer als Augenshampoos, und wenn sie zusammen verwendet werden, wird die Wirkung noch verstärkt.
Antibiotische Tropfen. Wenn Ihr Arzt es für notwendig hält, gibt er Ihnen Tropfen zur Beseitigung von Keimen und Parasiten. Verwenden Sie diese Tropfen wie vom Arzt verordnet. In der Regel ist dies für 7 Tage der Fall. Danach setzen Sie das Medikament ab. Setzen Sie die Reinigung mit warmen Verbänden, Massagen und medizinischen Tüchern fort.
Denken Sie daran, dass die Blepharitis eine chronische Krankheit ist. Sie kann also anhalten. Wenden Sie deshalb die oben genannten Verfahren 3 Monate lang an. Wenn sie wieder auftritt, wenden Sie die gleichen Verfahren erneut an. Dies ist das Heilmittel.
Tragen einer Brille. Wenn Sie eine Brille benötigen und keine Brille tragen, tritt die Blepharitis sehr häufig wieder auf und kann nicht behandelt werden. In diesem Fall ist es sinnvoll, eine Brille zu tragen oder, wenn Ihre Augen dafür geeignet sind, die Zahlen mit einem Excimer-Laser zu entfernen.
Stress. Blepharitis und Chalazion treten bei gestressten Menschen häufiger auf.
Wie sollte die Verwendung von Bleistift und Wimperntusche bei Frauen aussehen? Blepharitis und Chalazion treten häufig bei Patientinnen auf, die Bleistifte benutzen, weil die Wimpernansätze vom Stift bedeckt werden. Wenn Sie an Blepharitis oder Chalazion leiden, empfehlen wir Ihnen, den Bleistift vollständig aus Ihrem Leben zu entfernen. Mascara sollte nur auf die Wimpernspitzen aufgetragen werden, nicht auf den Wimpernansatz.
Kurz gesagt: Abends vor dem Schlafengehen Shampoo auftragen und morgens mit einem medizinischen Reinigungstuch reinigen
SHALAZYON
Unzureichend behandelte Blepharitis und Stye (Hordeolum) können sich zu einem Chalazion entwickeln. Wenn sich ein Chalazion gebildet hat, gibt es KEINE ANDERE ABHILFE als eine OP. Da die Operation durch das Augenlid hindurch durchgeführt wird, werden keine Nähte verwendet und es bleiben keine Narben zurück. Wird die Operation des Chalazions hinausgezögert, kann es andere Klappen infizieren und eine Operation an allen Klappen erforderlich machen. Wenn sich ein Chalazion entwickelt hat, sollten Sie sich vor Ablauf eines Monats operieren lassen. Wenn Sie nach der Chalazion-Operation die im obigen Abschnitt über die Behandlung beschriebenen Maßnahmen ergreifen, können Sie das Wiederauftreten eines Chalazions verhindern.
Was ist Almond Eye Aesthetics?
Bei ästhetischen Mandelaugenoperationen wird versucht, die Augen leicht nach oben zu heben. Diese Operationen, die in letzter Zeit recht häufig durchgeführt werden und viele Frauen glücklich machen, sorgen für ein ästhetischeres Aussehen des Gesichts und der Augenkontur. Die Mandelaugen-Operation sorgt für ein völlig neues und ästhetisches Aussehen der Augenränder, wo Frauen am meisten mit Make-up zu kämpfen haben und im Laufe der Zeit Verformungen auftreten.
Wie wird die Mandelaugen-Ästhetische Operation durchgeführt?
Die ästhetischen Operationen der Mandelaugen werden unter lokaler Anästhesie oder Vollnarkose durchgeführt. Dank der Anästhesie, die vor der Operation verabreicht wird, gibt es während des Eingriffs kein Schmerzempfinden. Der Eingriff dauert etwa 1 bis 1,5 Stunden. Sie kann auch in Kombination mit anderen Eingriffen durchgeführt werden, wie z. B. der Ästhetik der Ober- und Unterlider oder dem Brauenlifting. Nach dem Eingriff treten in der Regel keine Schmerzen auf, es können jedoch Blutergüsse oder Schwellungen auftreten. Die durchschnittliche Dauer dieser Schwellungen beträgt 5 bis 7 Tage.
Chirurgie der Tränenkanäle
A- A+
Die Tränenkanäle beginnen mit zwei kleinen Löchern an der Innenseite der oberen und unteren Augenlider, bilden den Tränensack und enden mit Hilfe eines dünnen Kanals in der Nasenhöhle. Der Zweck der Tränenflüssigkeit ist es, das Auge vor Fremdkörpern zu schützen, die für die Gesundheit des Auges notwendige Schmierung und Klarheit zu gewährleisten und das Auge zu ernähren. Die Vorderseite des Auges wird ständig mit Tränen gewaschen. Bei dieser Spülung werden schädliche Stoffe vor dem Auge durch den Tränenkanal in die Nase und von dort in den Rachenraum transportiert. Verstopfungen dieses Weges führen zu tränenden und brennenden Augen. Während der Patient anfangs bei kaltem Wetter tränende Augen verspürt, wird das Tränenwasser dann kontinuierlich. Die Tränenwegschirurgie ist eine chirurgische Einheit, die sich mit Erkrankungen in diesem Bereich befasst.
Was ist ein trockenes Auge?
Das trockene Auge hat je nach Schweregrad des Tränenmangels unterschiedliche Symptome. Diese können von leichten Beschwerden wie leichtem Brennen, Tränenfluss und Rötung, die von Zeit zu Zeit auftreten, bis hin zu so schwerwiegenden Beschwerden reichen, dass das Sehvermögen und die Lebensqualität ernsthaft beeinträchtigt werden. In leichten Fällen werden künstliche Tränenflüssigkeitstropfen nach dem Prinzip des Ersatzes des Mangels eingesetzt. Schweres trockenes Auge erfordert andere und ernsthafte Behandlungen.
Welche Arten der Tränenwegsobstruktion gibt es?
Nachfolgende Tränenwegsverschlüsse
Die Ursache für eine Tränenwegsobstruktion, die sich im späteren Leben entwickelt, ist in der Regel der Verschluss des engen Tränenkanals aufgrund einer Infektion. Der Ort der Verstopfung sind die Löcher in den Augenlidern oder die Einmündung des Tränensacks in den Tränenkanal. Sie tritt häufiger bei Frauen auf. Es wird eine chirurgische Behandlung durchgeführt.
Angeborene Tränenwegsobstruktionen
Die Tränenkanäle entwickeln sich nach der Geburt weiter. Bei einigen Babys ist die Entwicklung des Tränenkanals nach der Geburt nicht abgeschlossen, was sich in Symptomen wie tränenden Augen und Kratzen äußert. Je nach Zustand des Patienten können verschiedene Behandlungen erforderlich sein.
Was sind Behandlungen für Tränenwegsobstruktionen?
Sondierungsbehandlung (Sondierung)
Verstopfte Tränenkanäle führen zu Tränenfluss und Entzündungen. Wenn der Tränenkanal blockiert ist, wird der Tränensackbereich bis zum Alter von 1 Jahr massiert, wie der Arzt zeigen wird. Wenn der Tränensack bis zum Alter von 1 Jahr nicht durch Massage geöffnet wird, wird die Sondierung unter OP-Bedingungen durchgeführt. Bei manchen Kindern ist das Gräten und Wässern sehr stark ausgeprägt. Bei diesen Kindern wird die Sondierung im Alter von etwa 6 Monaten durchgeführt, ohne das Alter von 1 Jahr abzuwarten. Der Eingriff wird unter Vollnarkose durchgeführt und dauert etwa 5-10 Minuten. Das obere Ende des Tränenkanals wird mit Hilfe einer Sonde eingeführt und die Verstopfung am unteren Ende des Kanals geöffnet. Die Erfolgsaussichten liegen bei 90-95 %. Ab einem Alter von 2 Jahren nimmt die Erfolgswahrscheinlichkeit ab.
Chirurgischer Eingriff (Intubation mit Silikonschlauch)
Wenn der Tränenkanal bei Kindern oder Erwachsenen verengt ist, wenn das Punctum eng ist oder fehlt, wenn die kleinen Kanäle im weichen Gewebe, die wir Canaliculi nennen, verstopft sind, wird es nahtlos eingesetzt. Nach 6 Monaten im Auge wird der Silikonschlauch wieder entfernt.
Chirurgische Eingriffe (DSR)
Bei Erwachsenen kann der verstopfte Tränenkanal geöffnet werden, indem ein neuer Weg zwischen dem Tränensack und der Nase geschaffen wird. Die Operation kann durch die Haut oder durch die Nase durchgeführt werden. Bei der durch die Haut durchgeführten Operation bleibt in der Regel keine störende Narbe auf der Haut zurück. Wenn der Tränenkanal bei der DSR-Operation verengt ist, kann manchmal zusätzlich ein Silikonschlauch eingesetzt werden.
Multidiodenlaser (Behandlung von Tränenwegsobstruktionen mit Laser)
Sie ist eine der neuesten und komfortabelsten Techniken zur Öffnung von Tränenwegsverschlüssen. Mit dem “Multidiodenlaser” der neuen Generation, der seit 10 Jahren in den USA und verschiedenen europäischen Ländern eingesetzt wird, können Tränenwegseingriffe ohne Hautschnitt, ohne Narben zu hinterlassen und mit regionaler Anästhesie behandelt werden. Um eine Tränenwegschirurgie mit dem Laser durchführen zu können, darf kein Hindernis in den Kanälchen, die wir als Weichgewebe bezeichnen, vorhanden und das Gewebe muss intakt sein.
Tumore des Tränensystems
Tränendrüsentumore sind häufiger als Tumore der Ausscheidungsorgane. Sie sind häufiger bei Erwachsenen anzutreffen. Die Behandlung hängt von der Art des Tumors ab.
Verletzungen des Tränenweges
Sie geht meist mit Verletzungen der Augenlider einher. Wenn sie nicht innerhalb von 1 Woche behandelt wird, kann sie zu einer dauerhaften Verstopfung der Tränenkanäle, ständigem Tränen und Grübeln führen. Es sollte ein Augenarzt aufgesucht und die durch das Trauma der Tränenkanäle verursachte Störung behoben werden.
Augenprothese
Die Augenprothese für Menschen, denen die Augen entfernt wurden, kann in verschiedenen Farben und Größen individuell hergestellt werden.
Die Augenprothese ist eine ästhetische Lösung, die bevorzugt bei irreversiblem Sehverlust und schwerwiegenden ästhetischen Beeinträchtigungen des Auges infolge schwerer traumatischer Verletzungen wie Verkehrsunfällen oder Fremdkörpern im Auge eingesetzt wird. Die Augenprothese kann in jedem Alter eingesetzt werden. Es kann auf Beschluss des Arztes 3 – 4 Wochen nach der Entfernung des Auges des Patienten eingesetzt werden.
Die Prothesen sind völlig individuell und werden ohne Brennen, Stechen oder Rötung des Auges eingesetzt.
Die Augenprothese wird aus Acryl hergestellt, einem leichten Material. Dieses Material ist mit dem menschlichen Körper kompatibel und unzerbrechlich. Das Einsetzen einer Kugel (Implantat) nach einer Enukleations- oder Eviszierungsoperation ist ein Verfahren, das die Beweglichkeit der Prothese erhöht.
Mit einer Augenprothese;
- Sport kann gespielt werden
- Baden ist möglich
- Schlafbar
- Schwimmfähig
Pterygium (Fleischwucherung im Auge)
Pterygium, im Volksmund als “Engelsflügel” bekannt, ist ein häufiges Augenproblem. In der Klimazone, in der sich unser Land befindet, ist es recht häufig. Es handelt sich um eine keilförmige, rosafarbene, nicht krebsartige Läsion, die sich über das Hornhautgewebe erstreckt, das den farbigen Teil des Auges bedeckt, meist in der Bindehaut auf der nasalen Seite. Es wird im Ausland auch “Surferauge” genannt und ist ein Problem, das häufiger bei Menschen auftritt, die sich viel im Freien aufhalten und den Sonnenstrahlen sowie dem heißen und trockenen Luftstrom ausgesetzt sind, insbesondere bei Menschen, die lange Zeit ungeschützt, d. h. ohne Sonnenbrille oder Hut, im Freien arbeiten oder Sport treiben. Es kommt zu Symptomen wie Brennen, Juckreiz, Unbehagen und Fremdkörpergefühl, verschwommenes Sehen.
Augen- und Augenlidtumore
A- A+
Die Augenonkologie ist der Wissenschaftszweig, der sich mit Tumoren des Auges und des Gewebes um das Auge herum befasst.
Augenlidtumore
Etwa ¾ der Tumore im und am Augenlid sind gutartige Tumore. Wenn eine Wunde am Augenlid nicht heilt, muss sie unbedingt von einem Augenarzt untersucht werden, um festzustellen, ob es sich um einen bösartigen Tumor handelt. Es sollte eine chirurgische Behandlung durchgeführt werden.
Tumore des Tränensystems
Tränendrüsentumore sind häufiger als Tumore der Ausscheidungsorgane. Sie sind häufiger bei Erwachsenen anzutreffen. Obwohl die Behandlung je nach Art des Tumors variiert, sind chirurgische Eingriffe, Chemotherapie und Strahlentherapie die gängigen Behandlungsmethoden.
Intraokulare Tumore (Melanom)
Das Aderhautmelanom ist der häufigste intraokulare Tumor bei Erwachsenen. Er ist nicht lebensbedrohlich, solange er im Auge verbleibt. Große Tumore erfordern eine chirurgische Behandlung und die Entfernung des Auges (Enukleation). Bei kleineren Tumoren können Strahlentherapie, Plattenbestrahlung (Brachytherapie) und transpupilläre Thermotherapie (TTT) eingesetzt werden.
Intraokulare Tumore (Retinoblastom)
Das Retinoblastom ist der häufigste intraokulare Tumor im Kindesalter. Chirurgie, Strahlentherapie und Laseranwendungen sind die heute verwendeten Techniken.
Kapillares Hämangiom
Es handelt sich um gutartige Läsionen, die aus kapillaren Gefäßverästelungen bestehen, die um und hinter den Augen, insbesondere an den Augenlidern, auftreten können und entweder angeboren sind oder in den ersten Monaten nach der Geburt auftreten. Die Behandlung von Läsionen, die das Sehvermögen beeinträchtigen, ist notwendig.
Kavernöses Hämangiom
Er ist der häufigste gutartige Orbitatumor bei Erwachsenen. Sie müssen chirurgisch entfernt werden.
Lymphangiom
Obwohl es sich um eine gutartige Gefäßläsion handelt, ist es schwierig, sie vollständig zu behandeln, da sie sich zwischen den Geweben der Augenhöhle ausbreitet und allmählich wächst. Die Behandlung hängt vom jeweiligen Fall ab.
Lymphom
Es handelt sich um einen der häufigsten Tumore der Augenhöhle, dessen Häufigkeit allmählich zunimmt. Je nach Zustand werden Strahlen- und Chemotherapie eingesetzt.
Meningiom
Es handelt sich um einen gutartigen neurogenen Tumor in der Augenhöhle. Die Behandlung hängt vom jeweiligen Fall ab.
Optisches Gliom
Es handelt sich um einen Tumor des Sehnervs und der Sehbahnen. Die Behandlung kann je nach Zustand des Auges durch Strahlentherapie oder Operation erfolgen.
Rhabdomyosarkom
Er ist der häufigste bösartige Orbitatumor bei Kindern. Chirurgische Behandlung, Strahlentherapie und medikamentöse Behandlung (Chemotherapie) werden gemeinsam eingesetzt.
Orbitalchirurgie
A- A+
Schilddrüsenbedingte Augenkrankheiten (Morbus Basedow)
Bei einigen Erkrankungen der Schilddrüse, die eine wichtige Rolle bei der Regulierung des Stoffwechsels spielt, kommt es zu Störungen und Fehlbildungen des Auges. Dieser Zustand tritt häufiger auf, wenn die Schilddrüse überaktiv ist (Hyperthyreose). Zu beobachten sind Befunde wie das Vorstehen der Augen nach vorne (Exophthalmus, Proptosis), übermäßiges Öffnen der Lidspalten, Schielen, Doppeltsehen, verminderte Sehkraft. Diese Krankheit, die auch als “Schilddrüsenorbitopathie” oder “Basedowsche Orbitopathie” bezeichnet wird, kann leicht oder so schwerwiegend sein, dass sie zum Verlust des Sehvermögens führt. Die Behandlung richtet sich nach dem Zeitraum, dem Schweregrad und danach, ob die Krankheit aktiv ist oder nicht.
Entzündung der Augenhöhle
Es gibt Infektionen, die durch mikrobielle Erreger verursacht werden, und nicht-mikrobielle, immunbedingte Entzündungen der Augenhöhle. Obwohl sich mikrobielle Infektionen häufig bei Kindern und nach Nasennebenhöhlenentzündungen entwickeln, können sie aufgrund vieler Faktoren in jedem Alter auftreten, insbesondere nach einem Trauma. Wenn sie nicht frühzeitig und angemessen behandelt werden, können sie seh- und lebensbedrohliche Ausmaße annehmen. Je nach Zustand wird eine medikamentöse oder chirurgische Behandlung durchgeführt. Eine Strahlentherapie kann erforderlich sein, wenn die Behandlung mit Kortison nicht anspricht.
Orbitale Tumore
Etwa 20 % aller Erkrankungen der Augenhöhle sind gutartige oder bösartige Tumore. Der Tumor kann das Leben bedrohen, indem er auf das Gewebe um das Auge und andere Organe, insbesondere das Gehirn, übergreift. Daher ist eine frühzeitige Diagnose und Behandlung von Krankheiten wichtig.
Orbitalverletzung
Aufgrund der Nähe zu lebenswichtigen Organen können Orbitalverletzungen lebensbedrohlich sein. Daher wird der Patient zunächst hinsichtlich der Gehirnfunktion und der Atemwege untersucht. Bei Orbitalverletzungen ist auch die Rate der Augenbeteiligung hoch. In diesem Zusammenhang sollte der Zustand des Auges vorrangig untersucht werden. Es wird eine chirurgische Behandlung durchgeführt.
Angeborenes kleines oder fehlendes Auge
Da die Größe und das Vorhandensein des Auges die Entwicklung des Gewebes um das Auge herum gewährleistet, erreichen die Augenlider, die Weichteile um das Auge herum und das Knochengerüst bei einer Unterentwicklung des Auges keine ausreichende Größe. In leichten und mittelschweren Fällen werden schrittweise vergrößerte Formen (Conformers) verwendet, während in schwereren Fällen ein chirurgischer Eingriff erforderlich ist.
Was ist eine Orthibalfraktur?
Die Gesamtheit der Knochen-, Muskel-, Fett-, Nerven- und Gefäßstrukturen, die das Auge umgeben, wird als Orbita bezeichnet. Knochenbrüche rund um das Auge werden als Orbitalfrakturen bezeichnet. Die Augenhöhle ist der empfindlichste und zarteste Teil unseres Gesichts. Aus diesem Grund sollten Traumata in der Orbitalregion frühzeitig erkannt und behandelt werden. Orbitalfrakturen treten häufig bei Stößen oder beim Kontakt mit einem harten Gegenstand auf. Es ist sehr wichtig, Orbitalfrakturen vor allem bei Kindern mit einem Notfalleinsatz zu behandeln. Orbitalfrakturen können asymptomatisch sein und erfordern eine sorgfältige Untersuchung. Das Risiko von Doppelbildern oder Positionsveränderungen des Augapfels sollte eingehend untersucht werden.
Welche Arten von Orbitalfrakturen gibt es?
Orbitale Randfraktur;
Da die knöchernen Außenränder der Augenhöhle sehr dick sind, muss ein großer Druck ausgeübt werden, damit es in diesem Bereich zu einer Verletzung oder einem Bruch kommt. Die Orbitaknochen in der Orbitalregion, d. h. die Knochen des Daches und der Seitenwände, sind intakt. Es gibt zwei Arten von Augenhöhlenrandfrakturen. Eine Jochbeinfraktur, d. h. eine Fraktur des unteren Randes des Augenrandes, der Teil des Unterkiefers ist. Es gibt auch eine Stirnbeinfraktur. Dabei handelt es sich um eine Fraktur am oberen Rand des Augenrandes, der Teil des Stirnbeins ist. Frakturen in diesem Bereich werden meist durch Autounfälle verursacht. Es ist möglich, dass Orbitarandfrakturen als Folge eines schweren Traumas bei Autounfällen auftreten. Daher sollte nach dem Unfall dringend ein Augenarzt aufgesucht werden.
Explosionsfraktur;
Eine Berstungsfraktur ist ein Bruch der Basis oder der Innenwand der Augenhöhle oder des Augapfels. Ein Riss in dem sehr dünnen Knochen, der diese Wände bildet, kann die Muskeln und andere Strukturen um das Auge herum zusammendrücken, so dass sich der Augapfel nicht mehr richtig bewegen kann. Plötzliche und harte Schläge, wie z. B. ein Faustschlag, können häufig eine Berstungsfraktur verursachen. Eine Berstungsfraktur ist in der aktuellen Situation möglicherweise nicht zu spüren. Daher sollte bei plötzlichen Schlägen auf den Augenbereich ein Augenarzt konsultiert werden.
Fraktur der Augenhöhlenbasis;
Dies ist der Fall, wenn ein Schlag oder ein Trauma des Augenhöhlenrandes die Knochen zurückdrängt und dazu führt, dass sich die Knochen der Basis der Augenhöhle nach unten biegen. Eine Fraktur des Augenhöhlenbodens kann auch die Muskeln und Nerven um das Auge herum beeinträchtigen, so dass es sich nicht mehr richtig bewegen und normal fühlen kann.
Was sind die Symptome einer Orbitalfraktur?
– Verschwommenes, vermindertes oder doppeltes Sehen
– Schwarze und blaue Blutergüsse um die Augen
– Schwellung der Stirn oder Wange
– Geschwollene Haut unter den Augen
– Taubheitsgefühl auf der verletzten Seite des Gesichts
– Blut im weißen Teil des Auges
– Schwierigkeiten, das Auge zu bewegen, um nach links, rechts, oben oder unten zu schauen
– Intensive Schmerzen in der Wange beim Öffnen des Mundes
– Geschwollene oder eingesunkene Augäpfel
Diagnose von Orbitafrakturen
Bei der Augenuntersuchung nach einem Trauma wird eine ausführliche Untersuchung nach der Anamnese des Aufpralls durchgeführt. Bei der Untersuchung überprüft der Arzt die Sehfunktionen, die Augenmuskeln, die Augenlider, die Wange, die Oberlippe und die Oberkieferzähne, und das Auge wird mit einem Ophthalmoskop auf innere Schäden untersucht. Für eine umfassendere Untersuchung der Person mit Verdacht auf eine Orbitalfraktur kann eine CT-Untersuchung (Computertomographie des untersuchten Bereichs) durchgeführt werden. Die CT-Untersuchung kann die Orbitafraktur anhand eines Röntgenfilms diagnostizieren.
Wie werden Orbitalfrakturen behandelt?
In den meisten Fällen müssen Orbitafrakturen nicht operativ behandelt werden. Ist der Augenhöhlenbruch klein, kann der Augenarzt empfehlen, die Stelle mit Eis zu kühlen, damit die Schwellung abklingt und die Augenhöhle im Laufe der Zeit von selbst heilen kann. Manchmal können auch Antibiotika und abschwellende Mittel verschrieben werden. Eine Orbitafraktur ist schwerwiegender, wenn sie das Auge daran hindert, sich richtig zu bewegen, Doppeltsehen verursachen kann oder den Augapfel in der Augenhöhle verlagert. In diesem Fall kann der Augenarzt den Patienten für eine Operation an einen Oculoplastiker (einen speziell ausgebildeten Augenarzt) überweisen. In vielen Fällen entscheidet sich der okuloplastische Chirurg dafür, vor der Operation eine gewisse Zeit abzuwarten, um den Heilungsprozess zu beobachten. Wenn man mit der Operation wartet, bis die Schwellung zurückgegangen ist, werden in der Regel bessere Ergebnisse erzielt. Wenn die Symptome der Orbitafraktur verschwinden, kann eine Operation und die damit verbundenen möglichen Komplikationen vermieden werden.
Orbitalfrakturen sind wichtig für Ihre Augengesundheit. Nach Verletzungen, die Ihren Augenbereich betreffen, sollten Sie sich unbedingt einer Augenuntersuchung unterziehen.
WAS IST EIN FLECK?
Stye ist eine der Infektionen der Augendrüsen. Die Krankheit kann in der Regel innerhalb von 1 oder 2 Tagen auftreten.
WAS IST DAS SYMPTOM EINES STYES?
Die Krankheit kann in der Regel innerhalb von 1 oder 2 Tagen auftreten.
Wenn sich ein Stau bildet, beginnt er mit Schmerzen im Auge, Schwellung des Augenlids, Rötung, Brennen und Stechen.
WIE WIRD EIN STYE BEHANDELT?
In der ersten Woche sollte sie mit einem warmen Wasserverband und antibiotischen Tropfen behandelt werden. Andernfalls kann sie sich zu einem Chalazion, d. h. einer Ventilzyste, entwickeln.
WAS IST CHALAZION?
Das Chalazion ist eine Ventilzyste.
Wenn sich das Stye in ein Chalazion verwandelt, sollte die Operation innerhalb eines Monats ohne Wartezeit durchgeführt werden. Andernfalls kann es sich auf andere Augenlider ausbreiten.
WAS IST DAS SYMPTOM DES CHALAZIONS?
Bei einem Chalazion treten Schmerzen, Schwellungen und Rötungen auf. Infolge der Ausbreitung beginnt es häufig wiederzukehren und kann die Struktur des Augenlids stören und das Augenlid leicht senken.
WIE WIRD EIN CHALAZION BEHANDELT?
Das Chalazion sollte operiert werden. Die Operation sollte von einem Facharzt für Augenheilkunde durchgeführt werden, um eine weitere Ausbreitung der Krankheit auf das Augenlid zu verhindern.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
ANWENDUNG VON STAMMZELLEN BEI AUGENKRANKHEITEN

Was ist eine Stammzelle? Wie funktioniert sie?
Eine Stammzelle ist eine undifferenzierte Vorläuferzelle, die den Reifungsprozess noch nicht abgeschlossen hat. Vereinfacht ausgedrückt, ist sie die reinste und einfachste Form einer Zelle. Wenn Stammzellen in ein geeignetes Wachstumsumfeld gebracht werden, können sie sich vermehren, sich selbst erneuern oder den Fortbestand ihrer eigenen Zellgemeinschaft sicherstellen. Sie haben auch das Potenzial, dieses Gewebe nach einer Verletzung eines Körperteils zu reparieren und zu funktionalisieren. Aufgrund dieser Möglichkeiten tragen sie zur Reparatur geschädigter Zellen in der Netzhaut bei. Ihre vorhandenen Eigenschaften haben zur Erforschung und zum Einsatz von Stammzellen als Behandlungsoption bei vielen Krankheiten geführt. Was sind Stammzellentypen und wie werden sie gewonnen?
-Embryonale Stammzellen (ESC): Sie werden aus embryonalem Gewebe gewonnen, das durch In-vitro-Fertilisation gewonnen wurde, und sind die Stammzellen mit dem höchsten Potenzial. Embryonale Stammzellen werden in unserem Land aus ethischen Gründen nicht verwendet.
-Stammzellen für Erwachsene – Mesenchymale Stammzellen (MSC): Ihre Verwendung ist in unserem Land legal. Sie kommen in vielen Geweben wie Blut, Blutgefäßen, fötalem Blut, Nabelschnur, Skelettmuskeln, Haut, Zähnen, Knochenmark, Fett und Knorpel vor und werden unter Laborbedingungen aus diesen Geweben gewonnen. Die am häufigsten verwendeten MSZ werden aus Fettgewebe, Knochenmark und Nabelschnurgewebe gewonnen.
Wirkungsmechanismen von Stammzellen
Ersatz von Zellen: Gesunde Stammzellen können degenerierende, ungesunde Stammzellen ersetzen.
-Ernährungsunterstützung (Nutritional Support): Gesunde Stammzellen schütten Wachstumsfaktoren aus und erhöhen die Lebenserwartung der umliegenden Zellen. MSCs wirken hauptsächlich über diesen Mechanismus.
Immunmodulation: Mit Hilfe der Faktoren, die sie absondern, tragen die MDCs zur Regulierung des Immunsystems bei und verhindern Autoimmunschäden an der Netzhaut und dem Sehnerv.
Was ist die rechtliche Dimension von Stammzellenanwendungen in der Türkei?
In unserem Land werden stammzellbezogene Anwendungen sowohl auf klinischer als auch auf Forschungsebene durchgeführt. Der Beirat für Stammzellen wurde 2006 innerhalb des Gesundheitsministeriums eingerichtet, um die notwendige Unterstützung in dieser Hinsicht zu leisten. Für klinische Versuche und Versuchsbehandlungen am Menschen ist die Genehmigung dieses Gremiums erforderlich.
Wo werden Stammzellen gewonnen und wie werden sie hergestellt?
Stammzellen können aus eigenen Zellen (autolog) oder von einer anderen Person (allogen) gewonnen werden. Das am häufigsten verwendete Gewebe als Stammzellenquelle ist das in Stammzellenbanken gelagerte Nabelschnurgewebe. Daneben können auch das eigene Fettgewebe oder Knochenmark als Stammzellenquelle verwendet werden. Die von ONKİM Stem Cell Technologies (ONKİM) zur Verfügung gestellten Stammzellen werden für die an Ihnen durchzuführende Anwendung verwendet. ONKİM Stem Cell Technologies (ONKİM) ist ein Gesundheitsunternehmen, das in unserem Land gemäß dem geltenden Gesetz über Organ- und Gewebetransplantationen, dem Gesetz über Blut und Blutprodukte und den vom Gesundheitsministerium veröffentlichten Vorschriften gegründet wurde.
Bei welchen Augenkrankheiten kann die Stammzelltransplantation eingesetzt werden?
Zu den Netzhauterkrankungen zählen Retinitis pigmentosa (im Volksmund als Nachtblindheit oder Hühnerauge bekannt), die Stargardt-Makuladystrophie, insbesondere die trockene Form der altersbedingten Makuladegeneration (Gelbfleckenkrankheit) und andere degenerative Netzhauterkrankungen. Zu den Erkrankungen des Sehnervs gehören durch Glaukom, idiopathische, traumatische, erbliche oder andere Ursachen verursachte Sehnervenatrophien. Bei diesen Erkrankungen kann eine Stammzellentherapie eingesetzt werden, wenn die klassischen Behandlungsmethoden keine Erfolge zeigen und die Krankheit weiter fortschreitet. Wie wird die Stammzelltransplantation bei Augenkrankheiten durchgeführt?
Die Anwendung von Stammzellen wird grundsätzlich auf 4 Arten durchgeführt.
Subretinale Anwendung: Es wird nach einer Vitrektomie unter die Netzhaut appliziert. Es handelt sich um eine intraokulare Anwendung.
Intravitreale Verabreichung: Die Verabreichung erfolgt durch Injektion direkt in das Auge ohne Vitrektomie.
Suprachoroidale Anwendung: Eine Tasche wird außerhalb des Auges präpariert und unter dem Gewebe der Aderhaut unter der Netzhaut angebracht,
Subtenon-Anwendung: Es wird mit einer Nadel in die als Tenon bezeichnete Schicht außerhalb des Auges injiziert.
Bei der intraokularen Anwendung (subretlnal und intravitreal) ist die Wirksamkeit hoch, aber auch das Risiko von Komplikationen ist hoch. Bei der extraokularen (suprachoroidalen und subtenonalen) Anwendung ist das Komplikationsrisiko minimal. Abgesehen davon werden intravenöse oder Sehnerven-Applikationen nur selten verwendet,
Was ist die Wirkung von Stammzellen und wie lange dauert sie an?
Der Hauptzweck der Stammzellenapplikation besteht darin, das Fortschreiten der Krankheit mit Hilfe von sezernierten Wachstumsfaktoren zu stoppen oder zu verlangsamen und einen fortschreitenden Sehverlust zu verhindern. Diese Behandlung ist keine Behandlung, die die Krankheit vollständig heilt. Bei 60 % der behandelten Patienten kann es zu einer Verbesserung des Sehvermögens und einer Vergrößerung des Gesichtsfeldes kommen. Bei 30-35 % der Patienten tritt keine Sehverbesserung ein, und das Fortschreiten der Krankheit kann sich verlangsamen. Bei 5-10 % der Patienten kann die Behandlung wirkungslos bleiben, und die Krankheit kann weiter fortschreiten. Der Erfolg ist nie 100 %ig. Wenn die Sehschärfe vor der Operation gut ist, die Gesichtsfeldausfälle gering, die Netzhaut gesund und die Zahl der Sehnervenzellen hoch ist, steigt die Wahrscheinlichkeit eines Behandlungserfolgs. Je früher die Behandlung durchgeführt wird, desto besser ist das Ergebnis. Heute hat die am längsten nachverfolgte Patientengruppe eine Nachbeobachtungszeit von 5 Jahren, und man geht davon aus, dass die Wirkung der Behandlung durchschnittlich 3 bis 5 Jahre anhalten kann. Die Wirkungsdauer kann je nach Art der Erkrankung individuell variieren und kürzer oder länger als die angegebene Dauer sein. Die maximale Dauer der Wirkung ist noch nicht bekannt. Wenn die Wirkung nachlässt, kann die Stammzellenapplikation wiederholt werden, die Stammzellenbehandlung nützt dem sehbehinderten Patienten nichts.
Gibt es Risiken bei der Stammzelltherapie?
Nach der Anwendung kann es für einige Tage zu Brennen, Juckreiz, Rötungen und Schwellungen im Auge kommen. Diese Beschwerden können mit Medikamenten gemildert und beseitigt werden. Es kann sein, dass Sie aufgrund des Stichs im Auge ein Brennen verspüren. Dieser Stich wird sich innerhalb von 2-3 Wochen spontan auflösen und abfallen. 3 Tage nach dem Eingriff können Sie Ihr normales Leben wieder aufnehmen. Nach dem chirurgischen Eingriff können, wie bei allen Augenoperationen, Komplikationen wie erhöhter Augendruck, Infektionen, Schmerzen bei Augenbewegungen, Schwellungen der Augenlider, Netzhautödeme, Blutungen im Glaskörper, Ablösungen, verminderte Sehkraft auftreten, allerdings sehr selten. Im Falle einer möglichen Komplikation können zusätzliche Verfahren und Behandlungen erforderlich sein, um die Komplikation zu beheben. Die hohe Menge an Wachstumsfaktoren, die nach der Stammzellenapplikation ausgeschüttet wird, kann die Zellen der Netzhaut und des Sehnervs stimulieren, was zu unterschiedlichen Bildern führt. Nach der Anwendung können bei einigen Patienten Sehstörungen in Blau-, Rot-, Gelb- und Grautönen auftreten, die einige Monate lang anhalten. Darüber hinaus kann es gelegentlich zu Beschwerden über nebliges und kribbelndes Sehen sowie flimmerndes Sehen kommen, die jedoch mit der Zeit abnehmen und verschwinden dürften. Es ist äußerst unwahrscheinlich, dass die verwendeten MSZ eine Infektion oder allergische Reaktion auslösen. Diese Zellen werden auf alle Arten von Infektionen getestet. Die verwendeten Stammzellen tragen keine Antigene, die eine Gewebeabstoßung verursachen (HLA), so dass das Risiko einer Gewebeabstoßungsreaktion sehr gering ist. Das Tumortransformationspotenzial von MSCs ist äußerst gering. In der medizinischen Fachliteratur wurde bisher bei keinem Patienten, der sich einer Stammzelltherapie unterzogen hat, über eine Tumorbildung berichtet. Beeinflusst die Stammzelltherapie in Zukunft andere Behandlungen?
Nach einer intraokularen Anwendung können einige Bedingungen auftreten, die die Durchführung weiterer Anwendungen verhindern. Da die bei Ihnen anzuwendenden suprachoroidalen und subtenonalen Anwendungen jedoch nicht in das Auge eindringen, hat dies keine Auswirkungen auf andere zukünftige Anwendungen.
Welches ist die bevorzugte Methode der Anwendung in unserem Krankenhaus?
In unserer Klinik werden mesenchymale Stammzellen (MSCs) als Zelltyp bevorzugt. Als Quelle kommen Nabelschnur, Fettgewebe oder Knochenmark in Frage, wobei die mesenchymalen Stammzellen aus der Nabelschnur aufgrund ihres hohen Potenzials zur Sekretion von Wachstumsfaktoren am meisten bevorzugt werden.
Die suprachoroidale und/oder subtenonale Applikation wird bevorzugt, da sie sicherer ist und andere, später durchzuführende Behandlungen nicht beeinträchtigt. Diese Anwendungen sind sehr sicher, da sie außerhalb des Auges erfolgen.
Der chirurgische Eingriff kann je nach Wunsch des Patienten unter Vollnarkose oder örtlicher Betäubung durchgeführt werden. Je nach Wunsch des Patienten kann der Eingriff an einem Auge oder an zwei Augen in derselben Sitzung durchgeführt werden. Nach der Operation erhält der Patient einen Monat lang Medikamente und Tropfen zum Schutz vor Infektionen. Nach dem chirurgischen Eingriff werden so oft Kontrollen durchgeführt, wie Ihr Arzt es für angemessen hält. Bei Bedarf werden eine vollständige Augenuntersuchung, Gesichtsfeld-, OCT-, elektrophysiologische, angiographische und ultraschalltechnische Untersuchungen durchgeführt. Bei den Nachuntersuchungen können, falls Ihr Arzt dies für notwendig hält, zusätzliche Behandlungen empfohlen werden, um die Wirksamkeit und Lebensdauer der Stammzellen zu erhöhen. Diese zusätzlichen Behandlungen können die transkorneale elektrische Stimulation (OCT), plättchenreiches Plasma (PRP) und weitere Stammzellenanwendungen umfassen.
Allgemeine Behandlungsrisiken und -nebenwirkungen
Allergischer Schock während der Anwendung, obwohl nie darüber berichtet wurde
-Ansteckung des Patienten trotz aller Sicherheitsvorkehrungen
-Entwicklung von Fieber, Ausschlag, Rötung an der Applikationsstelle innerhalb der ersten 48 Stunden
Zusätzliche Probleme, die lebensbedrohlich sein können, aber noch nie gemeldet worden sind
Je nach den Problemen, die nach der Anwendung auftreten können, kann der Arzt die nächste Anwendung nicht zulassen oder die Anwendungsmethode ändern, indem er erneut darüber informiert:
Wiederauftreten der oben genannten Risiken bei jeder Wiederholung der Anwendung
-Übertragung von Krankheiten aus Zellen trotz aller Arten von Untersuchungen
Entwicklung von Krebs, obwohl nie darüber berichtet wurde
-geschwächte Immunität , Anfälligkeit für Infektionen oder umgekehrt Autoimmunkrankheiten (Funktionsverlust aller oder einiger Organe als Folge eines Angriffs des Immunsystems auf andere, normalerweise gesunde Organe des Körpers), Entwicklung von Antikörpern gegen bestimmte Zellen, Möglichkeit einer Alloimmunisierung
Nach der Stammzellenapplikation kann das Ausmaß der Sehverbesserung je nach dem Grad der Erkrankung, dem genetischen Hintergrund, persönlichen Faktoren oder Komplikationen variieren, bei manchen Patienten tritt überhaupt keine Sehverbesserung ein, und in seltenen Fällen kann sogar das vorhandene Sehvermögen verloren gehen.
Alle diese Verfahren werden nur auf Antrag und mit Zustimmung des Patienten und/oder seines gesetzlichen Vertreters durchgeführt. Neben den bekannten Komplikationen, die auftreten können, kann es weitere Komplikationen geben, die aufgrund der Neuartigkeit der Anwendung auftreten können und noch nicht bekannt sind.
Die Patienten und ihre Angehörigen sollten sich der Möglichkeit bewusst sein, dass die Stammzellenapplikation möglicherweise klinisch und/oder labortechnisch nicht sinnvoll ist.
*Der Inhalt dieser Seite dient nur zu Informationszwecken. Bitte konsultieren Sie Ihren Arzt für Diagnose und Behandlung.
Contact
- 3111 West Allegheny Avenue Pennsylvania 19132
-
1-982-782-5297
1-982-125-6378 - support@consultio.com

